ИСМП
Сокращения:
- ВБИ – внутрибольничная инфекция.
- ВИЧ – вирус иммунодефицита человека.
- ВОЗ – Всемирная организация здравоохранения.
- ИС — индикатор стерильности
- ИСМП – инфекции связанные с медицинской помощью
- СПИД – синдром приобретённого иммунодефицита.
- СПЭР – санитарно – противоэпидемический режим.
- ЦСО – центральное стерилизационное отделение.
ВБИ — это любое клинически распознаваемое инфекционное заболевание, которое поражает больного в результате его поступления в больницу или обращения в нее за лечебной помощью, или инфекционное заболевание сотрудника больницы вследствие его работы в данном учреждении вне зависимости от появления симптомов заболевания до или во время пребывания в больнице (по определению ВОЗ, 1979г.).
Факторы, влияющие на рост ИСМП:
- тесное общение пациентов и персонала крупных больничных комплексов;
- длительность пребывания пациентов в стационаре;
- нарушение правил асептики и антисептики и любые отклонения от санитарно-гигиенических норм;
- широкое использование для диагностики и лечения инвазивных технологий;
- применение лекарственных средств, подавляющих иммунитет пациента;
- появление резистентных (устойчивых) штаммов микроорганизмов.
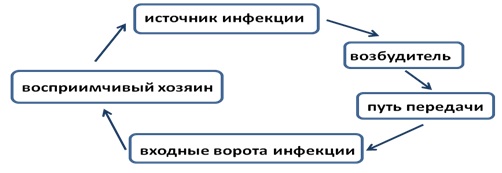
Инфекционный процесс
Инфекционный процесс – сложный многокомпонентный процесс (цепочка событий) взаимодействия инфекционных патогенных агентов с макроорганизмом, с развитием в последующем комплекса морфологических и иммунологических изменений. Знание элементов (звеньев) инфекционного процесса помогает предотвратить ВБИ.
Рис.
7.1.
Цепочка инфекционного процесса
Элементы инфекционного процесса
Возбудитель
- вирусы (СПИД, гепатит, грипп…);
- бактерии (патогенные, условно патогенные);
- простейшие;
- грибки (кандида…);
- многоклеточные паразиты (гельминты, чесоточный зудень, вши).
Свойства микроорганизмов:
- Вирулентность – степень, мера патогенности, индивидуально присущая каждому штамму патогенного возбудителя
- Инвазивность – способность к проникновению в ткани и органы макроорганизма и распространению в них
- Токсигенность – способность к выработке и выделению различных токсинов
- Патогенность (болезнетворность) – способность вызывать заболевание. Виды микроорганизмов по типу действия:
- патогенные – вызывающие развитие инфекционного процесса
- условно-патогенные – вызывают развитие инфекционного заболевания только при определенных условиях
- непатогенные – никогда не вызывают заболевание
Источник (резервуар)
- пациенты;
- персонал;
- посетители;
- больные и носители
Основные резервуары микроорганизмов во внешней среде
- дыхательная аппаратура;
- медицинское оборудование и инструментарий;
- поверхности, находящиеся вблизи пациентов;
- предметы ухода;
- дезинфицирующие растворы пониженной концентрации;
- медикаменты;
- емкости для воды;
- системы кондиционирования….
| Дыхательная система | легионелла |
| Носовая полость | золотистый стафилококк |
| эпидермальный стафилококк | |
| Глотка | стрептококк группы А |
| стрептококк группы В | |
| энтеробактерр, | |
| синегнойная палочка | |
| клебсиелла | |
| Руки | энтеробактерии |
| синегнойная палочка | |
| золотистый стафилококк | |
| эпидермальный стафилококк | |
| эшерихии | |
| Кишечник | стрептококк группы А |
| стрептококк группы В | |
| синегнойная палочка | |
| клебсиелла | |
| Мочевыделительная система | клебсиелла |
| энтеробактеррии | |
| синегнойная палочка | |
| серрация | |
| протей | |
| Влагалище | стрептококк группы А |
| стрептококк группы В |
Восприимчивый хозяин
Восприимчивый хозяин — организм, имеющий слабую сопротивляемость. Факторы риска для заражения являются:
- возраст — пожилые, младенцы;
- хронические заболевания;
- стресс;
- наличие иммунодефицита по причине заболевания или терапии;
- неадекватное питание – дефицит белков, витаминов, минералов;
- вредные привычки;
- изменение нормальной микрофлоры человека;
- наличие открытых ран, инвазивных устройств (внутрисосудистые катетеры).
Понятия «внутрибольничная инфекция», «инфекционный процесс».
Обращаясь в медицинскую организацию, меньше всего человек ожидает найти здесь новое заболевание, вместо того, чтобы избавиться от уже имеющегося. Между тем, иногда случается и такое.
Как сказано в СанПиН 2.1.3.2630 – 10 «Санитарно-эпидемиологические требования к организациям, осуществляющим медицинскую деятельность», любое клинически выраженное заболевание микробного происхождения, которое поражает больного в результате его поступления в больницу или обращения за медицинской помощью вне зависимости от появления симптомов заболевания у пациента во время пребывания в стационаре или после его выписки, а также инфекционное заболевание сотрудника лечебной организации вследствие его инфицирования при работе в данной организации подлежит учету и регистрации как внутрибольничная инфекция. Внутрибольничные инфекции (далее – ВБИ) – понятие собирательное, включающее различные нозологические формы. Наиболее удачным, полным и актуальным в настоящее время следует считать определение, предложенное Европейским региональным бюро Всемирной организации здравоохранения еще в 1979 году.
«Внутрибольничная инфекция – это любое клинически распознаваемое инфекционное заболевание, которое поражает больного в результате его поступления в больницу или обращения в неё за лечебной помощью, или сотрудников больницы вследствие их работы в данном лечебном учреждении вне зависимости от появления симптомов заболевания во время или после пребывания в больнице».
Проблема предупреждения внутрибольничных инфекционных заболеваний в современных условиях в России и за рубежом приобретают все большее значение.
В целях предупреждения возникновения и распространения ББИ в лечебных организациях должны своевременно и в полном объеме проводиться предусмотренные данными санитарными правилами и иными нормативными актами Российской Федерации профилактические и санитарно-противоэпидемические мероприятия.
Внедрение новых видов лечебного и диагностического оборудования; использование высокотехнологичных инвазивных процедур; широкое применение разнообразных антибактериальных препаратов, приводящих к селекции высоковирулентных госпитальных штаммов микроорганизмов; снижение защитных сил организма пациента; неблагоприятная экологическая обстановка; социальные проблемы, отрицательно влияющие на физическое состояние, эмоциональную сферу и иммунитет человека – эти и многие другие факторы способствуют росту внутрибольничного инфицирования пациентов и персонала.
Политика борьбы с инфекцией всецело направлена на защиту пациента, в то время как о здоровье и безопасности сестры забывается.
Актуальность этой группы инфекций обуславливают, с одной стороны, высокий уровень заболеваемости, летальности, социально-экономического ущерба, наносимого здоровью пациентов, с другой стороны то, что внутрибольничные инфекции наносят существенный вред здоровью медперсонала.
Сведения о заболеваемости внутрибольничными инфекциями медицинского персонала носят фрагментарный характер, течение многих регистрируемых заболеваний достаточно редко бывает манифестным, медицинские работники реже других категорий населения обращаются за медицинской помощью – многие из них в состоянии оказать ее себе сами.
Медицинский персонал лечебных организаций является группой профессионального риска по заболеваемости ВБИ, вызываемыми патогенными и условно-патогенными микроорганизмами. Профессиональные заражения регистрируются у средних медицинских работников: медицинские сестры – 43,0 % случаев заболеваний, лаборанты – 2,5 %, фельдшеры – 3,0 %.
Риск инфицирования напрямую зависит от компетенции и профессионализма медицинского персонала, а меры, принимаемые, например, медсестрой для собственной профилактики, в конечном итоге становятся и профилактикой ВБИ у пациента.
Известно более 300 возбудителей, которые могут обусловить возникновение инфекционного процесса у пациентов стационара или у медицинских работников при выполнении ими профессиональных обязанностей. Риск инфицирования важнейшая составляющая проблемы ВБИ. Актуальность проблемы ВБИ для России подтверждают постоянно регистрируемые вспышки заболеваний в ЛПО.
Значительным достижением является введение в России в рамках государственной отчетности с 1990 года регистрация ВБИ. С момента ввода в России официального учета и регистрации ВБИ уровень заболеваемости в среднем составляет 1,5-1,9 на 1000 населения.
Согласно опыту практических исследований, ВБИ возникают у 5-7% пациентов, находящихся на лечении или получающих медицинскую помощь амбулаторно. Экономический ущерб, причиняемый ВБИ, значителен: в Российской Федерации, по самым скромным подсчетам, он может достигать 10- 15 млрд руб. в год.
Присоединение ВБИ к основному заболеванию:
* приводит к удорожанию лечению
* сводит на нет результаты операций и усилия, затраченные на выхаживание новорожденных
* увеличивает послеоперационную летальность
* влияет на детскую смертность
* увеличивает длительность пребывания в стационаре
* увеличивает затраты на антибактериальные средства и лабораторные исследования
* снижает качество жизни пациента
* снижение трудоспособности пациента, финансовые проблемы пациента и его семьи
* приводит к потере репутации ЛПУ.
Принимая во внимание государственный масштаб проблемы и важность ее решения в России, разработанная сотрудниками Центрального научно – исследовательского института эпидемиологии и группой специалистов других научно – исследовательских институтов под руководством В.И.Покровского «Концепция профилактики внутрибольничных инфекций», утвержденная 06.12.1999 г. главным государственным санитарным врачом РФ Г.Онищенко, стала базовым документом при создании конкретных программ по оптимизации мер профилактики в регионах России.
Как сказано в «Концепции профилактики внутрибольничных инфекций», ежегодно в стране регистрируется от 50 до 60 тыс. случаев внутрибольничного заражения. Однако, по данным выборочных исследований, истинная заболеваемость значительно превышает регистрируемую. В нашей стране впервые на государственном уровне основные направления профилактики, сформулированные еще в 1999 году, определили на последующее десятилетие стратегию научных исследований, задачи разработки нормативного, правового обеспечения, внедрения передовых методов профилактики в практику.
Пересмотр этого документа определен изменившимися условиями, накопленными новыми научно практическими данными, реализацией многих положений, определенных в предыдущей Концепции, и необходимостью обозначить новые горизонты развития данного направления в стране, в том числе гармонизации нормативных документов с международным требованиями. Руководитель Федеральной службы по надзору в сфере защиты прав потребителей и благополучия человека, Главный государственный санитарный врач Российской Федерации Г. Г. Онищенко 6 ноября 2011 года на основании Федерального закона от 30 марта 1999 № 52-ФЗ «О санитарно-эпидемиологическом благополучии населения» и в целях реализации Национальной Концепции профилактики инфекций, связанных с оказанием медицинской помощи, приказом от 26.04.2012 г. № 195 «О реализации Национальной Концепции профилактики инфекций, связанных с оказанием медицинской помощи от 06.11.2011» утвердил план реализации «Национальной Концепции профилактики инфекций, связанных с оказанием медицинской помощи» (ИСМП). Основной целью документа является определение стратегии профилактики ИСМП для снижения уровня заболеваемости и связанной с ней нетрудоспособности, смертности пациентов, а также социального и экономического ущерба на основе разработки теоретических основ управления ИСМП и внедрения в практику здравоохранения научно обоснованной системы эпидемиологического надзора и комплекса эффективных организационных, профилактических, противоэпидемических и лечебно-диагностических мероприятий.
Настоящая Концепция определяет цель, принципы, основные направления совершенствования национальной системы профилактики инфекций, связанных с оказанием медицинской помощи, механизмы обеспечения ее функционирования, а также ожидаемый социально-экономический эффект.
Стратегической задачей здравоохранения является обеспечение качества медицинской помощи и создание безопасной среды пребывания для пациентов и персонала в организациях, осуществляющих медицинскую деятельность. Инфекции, связанные с оказанием медицинской помощи (ИСМП), являются важнейшей составляющей этой проблемы в силу широкого распространения, негативных последствий для здоровья пациентов, персонала и экономики государства.
В Постановлении главного государственного санитарного врача РФ от 29.11.2011 № 146 «О профилактике внутрибольничных инфекций», зарегистрированном в Минюсте России 30.12.2011, регистрационный номер 22850, указано, что в Российской Федерации в 2010 году зарегистрировано 25617 случаев внутрибольничных инфекций против 27220 в 2009 году. Показатель заболеваемости составил 0,8 на 1000 госпитализированных.
Как и в предыдущие годы, наибольшее число случаев ВБИ зарегистрировано в учреждениях родовспоможения (35,8%) и хирургических стационарах (33,1%). Удельный вес случаев ВБИ, зарегистрированных в прочих стационарах, составил 15%, в детских стационарах – 9,8%, в амбулаторнополиклинических учреждениях – 6,3%.
Уровень регистрируемой заболеваемости внутрибольничными инфекциями в большинстве субъектов Российской Федерации по-прежнему остается крайне низким.
Низкий уровень заболеваемости объясняется:
* недоучетом случаев внутрибольничных заболеваний;
* отсутствием регистрации случаев внутрибольничного инфицирования (для большинства медицинских работников характерна медленная психологическая перестройка, которые по-прежнему рассматривают многие ВБИ как неинфекционную патологию);
* низким качеством проведения эпидемиологического обследования в очагах инфекции и установления причинно-следственных связей лечения пациентов в ЛПУ.
В большинстве субъектов Российской Федерации практически отсутствует регистрация случаев внутрибольничной инфекции мочеполовой системы, внутрибольничных пневмоний. В 2010 году в целом по стране зарегистрировано 667 случаев внутрибольничного инфицирования мочеполовой системы, из них 66,2 % зарегистрированы в 3 субъектах Российской Федерации (в городе Санкт-Петербурге, Челябинской и Омской
областях), тогда как в большинстве развитых стран эта патология занимает одно из ведущих мест в структуре внутрибольничных инфекций.
Основными причинами возникновения внутрибольничных инфекций явились нарушения санитарно-противоэпидемического режима в лечебных учреждениях, проведение ремонтных работ без закрытия стационаров, несвоевременность изоляции заболевших, несоблюдение цикличности заполнения палат, позднее проведение противоэпидемических мероприятий, неудовлетворительное качество проведения дезинфекционных и стерилизационных мероприятий.
Согласно «Концепции профилактики внутрибольничных инфекций, связанных с оказанием медицинской помощи,» определена роль биологического фактора в формировании заболеваемости медицинского персонала. Появились новые подходы к организации и проведению эпидемиологического надзора за ВБИ, новая терминология: использующийся многие годы в мировой практике термин ВБИ (Hospitalacquired infection) был постепенно вытеснен более точным термином «инфекция, связанная с оказанием медицинской помощи» – ИСМП. Изменилось и понимание сути этого термина: под ИСМП понимают любое клинически выраженное инфекционное (паразитарное) заболевание, развившееся у пациента в результате оказания медицинской помощи в стационаре, амбулаторнополиклинических условиях или на дому, а так же у персонала ЛПО вследствие осуществления профессиональной деятельности. Понятие ИСМП используется как в научной литературе, так и в публикациях нормативных документах большинства стран.
Необходимо учитывать эволюцию представлений о ВБИ и переход от концепции защиты пациента и персонала от ВБИ к концепции обеспечения безопасности пациента и персонала. Весь опыт, все технологии надзора за ВБИ должны быть использованы в более широких целях: от определения устойчивости возбудителей к антимикробным препаратам до выявления осложнений медикаментозной терапии. Необходимо направить усилия на борьбу с ИСМП, ассоциированными с устройствами, процедурами и медикаментами, предотвращать медицинские ошибки.
Инфекции, связанные с оказанием медицинской помощи (ИСМП), являются важнейшей составляющей этой проблемы в силу широкого распространения, негативных последствий для здоровья пациентов, персонала и экономики государства. Основными направлениями концепции является: совершенствование нормативно правового и методического обеспечения системы профилактики ИСМП (ВБИ); рационализация основных принципов гигиены в лечебно-профилактических учреждениях; совершенствование системы обучения медицинского персонала; оптимизация принципов профилактики ИСМП (ВБИ) среди медицинского персонала.
Важным условием реализации Концепции является разработка целевых комплексных программ профилактики ИСМП (ВБИ). Программы профилактики ИСМП (ВБИ) должны разрабатываться на федеральном, региональном, муниципальном, и учрежденческом (ЛПО) уровнях.
В настоящее время уже сложились определенные подходы к обучению медицинского персонала ЛПУ вопросам профилактики ИСМП (ВБИ), улучшилось взаимодействие органов и учреждений здравоохранения и госсанэпиднадзора, активизировалась работа по проведению совместных совещаний, конференций, семинаров по различным аспектам, касающихся профилактики ВБИ. Вопросы профилактики ежегодно рассматриваются на
совместных с органами управления здравоохранением коллегиях, санитарнопротивоэпидемических комиссиях, заседаниях медицинских советов. Широко внедряется такая форма работы, как проведение научно-практических конференций.
Государственную значимость практического решения проблемы ВБИ в современных условиях системы здравоохранения доказывает проводимые международные конференции и конгрессы. В соответствии с Планом основных организационных мероприятий Федеральной службы по надзору в сфере защиты прав потребителей и благополучия человека, на основании приказа Роспотребнадзора от 04.08.2006 n 230 (ред. от 12.09.2006) “проведен международный конгресс “Эпидемиология и профилактика внутрибольничных инфекций”. Спектр вопросов, рассмотренных специалистами, включал: специфику профилактики ВБИ в стационарах хирургического профиля; эпидемиологию и профилактику отдельных нозологических форм ВБИ; эпидемиологическую безопасность новых методов и технологий диагностики и лечения пациентов; защиту медицинского персонала от ВБИ. В соответствии с планом научно-практических мероприятий Минздравсоцразвития РФ на 2011 год (утв. приказом Минздравсоцразвития РФ от 11 февраля 2011 г. №100) в г. Москве состоялся II Международный конгресс «Стратегия и тактика борьбы с внутрибольничными инфекциями на современном этапе развития медицины».
Конгресс проводился совместно с VI Международной конференцией «Проблемы обращения с медицинскими отходами лечебно-профилактических учреждений». Научная программа конгресса включала основные направления профилактики внутрибольничных инфекций. В ноябре 2013 г. состоялся III Международный конгресс по профилактике инфекций, связанных с оказанием медицинской помощи (ИСМП). Организаторы конгресса: Федеральная служба по надзору в сфере защиты прав потребителей и благополучия человека (Роспротребнадзор); ФБУН «ЦНИИ эпидемиологии» Роспотребнадзора; ФБУН НИИ дезинфектологии Роспотребнадзора. На Конгрессе обсуждались направления эпидемиологии и профилактики ИСМП в РФ и в мире в современный период, защита медперсонала от ИСМП, в том числе гигиена рук медперсонала и многие другие вопросы.
Повышенное внимание к проблемам в здравоохранении на государственном уровне подтверждает вышедший Федеральный закон “Об основах охраны здоровья граждан в Российской Федерации” от 21.11.2011 N 323-ФЗ и Указ Президента РФ от 7 мая 2012 г. N 598 “О совершенствовании государственной политики в сфере здравоохранения”. В разработке находится Концепция профилактики заболевания, вызываемого вирусом иммунодефицита человека (ВИЧ-инфекции) на территории Российской Федерации на 2011-2015 годы.
Проблема внутрибольничного инфицирования имеет большую и драматическую историю. Выдающийся русский хирург Н.И.Пирогов писал: «Если я оглянусь на кладбища, где схоронены зараженные в госпиталях, то не знаю, чему больше удивляться: стоицизму ли хирургов, или доверию, которым продолжают пользоваться госпитали у правительств и обществ. Можно ли ожидать истинного прогресса, пока врачи и правительства не вступят на новый путь и не примутся общими усилиями уничтожать источники госпитальных миазм».
В зависимости от путей и факторов передачи, возбудителей ВБИ классифицируют следующим
образом:
классические инфекционные заболевания;
госпитальные гнойно-септические инфекции.
К первой группе относятся инфекционные заболевания, механизм развития эпидемического процесса при которых является предметом изучения классической эпидемиологии. Эта группа включает в себя, как минимум, 4 подгруппы:
1. инфекции с аэрозольным механизмом передачи возбудителя инфекции (к ним относятся грипп, ОРВИ, корь, паротит, корьевая краснуха, дифтерия и др.);
2. инфекции с фекально-оральным механизмом передачи (сальмонеллез, дизентерия, вирусные гепатиты Е, Е и др.);
3. инфекции с контактно-бытовым механизмом передачи возбудителя инфекции;
4. инфекции с парентеральным путем передачи возбудителя инфекции (ВИЧ-инфекция, вирусные гепатиты В, С, Д и др.).
На долю первой группы ВБИ приходится около 15 % всех заражений, возникающих в госпитальных условиях. Таким образом, хотя эта группа представлена большим количеством инфекционных заболеваний и характеризуется различными механизмами передачи возбудителя инфекции, ее удельный вес весьма незначителен. Вторая группа ВБИ – госпитальные гнойносептические инфекции, чаще возникают и имеют тенденцию к распространению в стационарах хирургического профиля, родовспомогательных учреждениях. На их долю приходится 85 % ВБИ, они поражают значительное число пациентов. Это группа заболеваний, вызываемые условно-патогенными микроорганизмами, заболевания, находящиеся в причинно-следственной связи с лечебно-диагностическим процессом.
Характеризуя внутрибольничные инфекции, необходимо отметить, что данная категория инфекций имеет свои особенности, отличающие ее от так называемых классических инфекций – это полиэтиологичность.
В современных условиях особенности эпидемиологии ВБИ определяются:
увеличением числа случаев заноса в медицинскую организацию социально значимых инфекционных болезней (туберкулез вирусные гепатиты, ВИЧ и т.д.) пациентами, медицинским персоналом и посетителями;
селекцией высоковирулентных штаммов и условно-патогенных микроорганизмов с устойчивостью к физическим и химическим факторам, в том числе лекарственным препаратам, дезинфицирующим средствам и антисептикам;
своеобразием механизмов и способов передачи;
появлением новых возбудителей инфекционных заболеваний с неизвестной или на данный момент недостаточно изученной устойчивостью к внешним факторам воздействия вообще и дезинфицирующим средствам в частности;
госпитальные штаммы отличаются от обычных: способностью к длительному выживанию, агрессивностью, повышенной патогенностью, циркуляцией среди пациентов и персонала;
широким внедрением в практику малоинвазивных, в том числе высокотехнологичных лечебных и диагностических процедур;
несовершенством применяемых процессов очистки и обеззараживания сложных медицинских приборов и аппаратов;
снижением защитных сил организма пациентов и медицинских работников;
созданием крупных многопрофильных центров и лечебных организаций, приводящих к концентрации пациентов со сниженным иммунитетом.
Извлечение из справки к коллегии Министерства здравоохранения Российской федерации «О состоянии заболеваемости внутрибольничными инфекционными болезнями и мерах по их предупреждению»: ВБИ являются медицинской и социально-экономической проблемой. На протяжении последних лет в России разрабатывалась система санитарноэпидемиологического надзора за ВБИ. В 30 субъектах Российской Федерации в структуре центров Госсанэпиднадзора функционируют отделы надзоры за ВБИ, на остальных территориях санитарно-эпидемиологический надзор осуществляют эпидемиологические отделы. С 1993 г. в штат ЛПУ введены должности эпидемиологов.
Медсестра на своем рабочем месте должна осознать значимость в системе профилактики ВБИ правильность организации и ответственность за проведение мероприятий по обеззараживанию предметов ухода и инструментов медицинского назначения.
Многолетний опыт показал, что только те, кто знают и уважают правила асептики и соблюдают все возможные предосторожности, способны защитить себя, свое окружение, пациентов и общество.
Инфекционный процесс
Для правильной организации профилактических мер и контроля важно понимать сущность инфекционного процесса.
Инфекционный процесс – сложный процесс взаимодействия возбудителя и макроорганизма в определённых условиях внешней и внутренней среды, включающий в себя развивающиеся патологические защитно-приспособительные и компенсаторные реакции.
Инфекционный процесс составляет сущность инфекционной болезни. Собственно инфекционная болезнь – крайняя степень развития инфекционного процесса, может проявляться в различных формах:
острой
хронической
латентной
носительство.
По степени клинического течения – тяжелые, среднетяжелые, легкие формы.
В зависимости от степени распространенности инфекции:
1. генерализованные инфекции – сепсис;
2. локализованные инфекции:
инфекции кожи и подкожной клетчатки
респираторные инфекции
инфекции глаз
оториноларингологические инфекции
стоматологические инфекции
инфекции пищеварительной системы
урологические инфекции
инфекции половой системы
инфекции костей и суставов
инфекции центральной нервной системы
инфекции сердечно-сосудистой системы
По материалам монографии Н. И.Владимирова «Эпидемиология внутрибольничных инфекций (концепция санитарно – эпидемиологического надзора)» в условиях стационара имеется ряд причин, которые влияют на интенсивность эпидемического процесса при внутрибольничных инфекциях.
Основные причинно-следственные связи, определяющие неблагополучное санитарно-эпидемиологическое состояние ЛПО представлено на схеме ниже:
Наличие источника инфекции и условий для распространения (недостатки в размещении, оснащении, организации работы) ⇔ Снижение сопротивляемости организма при проведении сложных процедур
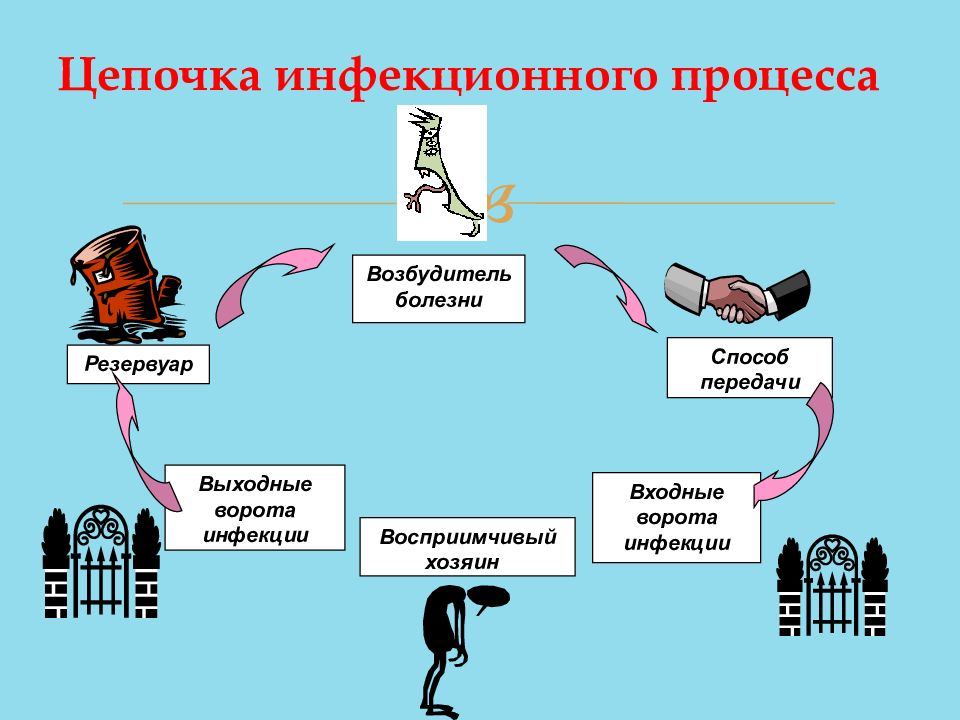
Все инфекционные болезни являются следствием последовательных событий (схема представлена ниже).
Цепочка инфекционного процесса
Возбудители ВБИ
Вызывают инфекционный процесс микроорганизмы-оппортунисты, условно-патогенные на фоне иммунодефицитного состояния макроорганизма. С каждым годом число возбудителей увеличивается преимущественно за счет условно-патогенных микроорганизмов. На современном этапе ведущую роль играют стафилококки (до 60 % всех случаев ВБИ), грамотрицательная флора, респираторные вирусы и грибы рода кандида, представленные наиболее вирулентными госпитальными штаммами (штамм – это чистая одновидовая культура микроорганизмов, выделенная из определенного источника и обладающая специфическими физиологическими и биохимическими признаками).
Масштаб проблемы ВБИ, структура ВБИ.
Внутрибольничные (нозокомиальные) инфекции – любое клинически распознаваемое инфекционное заболевание, которое поражает больного в результате его поступления в больницу или обращения в нее за лечебной помощью, или инфекционное заболевание сотрудника больницы вследствие его работы в данном учреждении, вне зависимости от проявления симптомов заболевания во время или после пребывания в больнице.
Структура ВБИ.
Анализ имеющихся данных показывает, что в структуре ВБИ, выявляемых в крупных многопрофильных ЛПУ, гнойно-септические инфекции (ГСИ) занимают ведущее место, составляя до 75-80% от их общего количества. Наиболее часто ГСИ регистрируются у больных хирургического профиля, в особенности в отделениях неотложной и абдоминальной хирургии, травматологии и урологии. Основными факторами риска возникновения ГСИ являются: увеличение числа носителей штаммов резидентного типа среди сотрудников, формирование госпитальных штаммов, увеличение обсеменности воздуха, окружающих предметов и рук персонала, диагностические и лечебные манипуляции, несоблюдение правил размещения больных и ухода за ними и т.д.
Другая большая группа ВБИ – кишечные инфекции. Они составляют в ряде случаев до 7-12% от их общего количества. Среди кишечных инфекций преобладают сальмонеллезы. Регистрируются сальмонеллезы в основном (до 80%) у ослабленных больных хирургических и реанимационных отделений, перенесших обширные полостные операции или имеющих тяжелую соматическую патологию. Выделяемые от больных и с объектов внешней среды штаммы сальмонелл отличаются высокой антибиотикорезистентностью и устойчивостью к внешним воздействиям. Ведущими путями передачи возбудителя в условиях ЛПУ являются контактно-бытовой и воздушно-пылевой.
Значимую роль во внутрибольничной патологии играют гемоконтактные вирусные гепатиты В, С, D, составляющие 6-7% в ее общей структуре. Более всего риску заболевания подвержены больные, которым проводятся обширные хирургические вмешательства с последующей кровезаместительной терапией, программный гемодиализ, инфузионная терапия. Обследования, проводимые стационарным больным с различной патологией, выявляют до 7-24% лиц, в крови которых обнаруживаются маркеры этих инфекций. Особую категорию риска представляет медицинский персонал госпиталей, чьи обязанности предусматривают выполнение хирургических манипуляций или работу с кровью (хирургические, гематологические, лабораторные, гемодиализные отделения). При обследованиях выявляется, что носителями маркеров гемоконтактных вирусных гепатитов являются до 15-62% персонала, работающего в этих отделениях. Эти категории лиц в ЛПУ составляют и поддерживают мощные резервуары хронических вирусных гепатитов.
На долю других инфекций, регистрируемых в ЛПУ, приходится до 5-6% от общей заболеваемости. К таким инфекциям относятся грипп и другие острые респираторные инфекции, дифтерия, туберкулез и др.
Заболевания ВБИ обычно вызваны внутригоспитальными штаммами условно-патогенных грамположительных и грамотрицательных бактерий, отличающихся по своей биологической характеристике от внегоспитальных штаммов и обладающих множественной лекарственной резистентностью, более высокой устойчивостью по отношению к неблагоприятным факторам окружающей среды – высушиванию, действию ультрафиолетовых лучей, дезинфицирующих препаратов. При заниженных концентрациях дезинфектантов внутрибольничные штаммы могут не только сохраняться, но и размножаться в них.
Кроме того возбудителями ВБИ являются грибы, вирусы, простейшие (пневмоцисты), многоклеточные паразиты (чесоточный зудень, вши).
Резервуары возбудителей ВБИ во внешней среде: оборудование для искусственного дыхания, жидкости для внутривенного введения, изделия медицинского назначения многократного использования (эндоскопы, катетеры, зонды и т. п.), вода, дезинфицирующие средства пониженной концентрации.
Резервуары возбудителей ВБИ во внутренней среде: дыхательная система, кишечник, мочевыделительная система, влагалище, носовая полость, глотка, руки.
Комплекс факторов, влияющих на развитие ВБИ:
§ санитарно-техническое состояние объектов ЛПУ, в т. ч. Эффективность работы системы вентиляции;
§ соответствие объемно-планировочных решений, площади, набора помещений гигиеническим нормативам;
§ состояние противоэпидемического режима и условия труда медицинского персонала;
§ инфекционная и профессиональная заболеваемость медицинских работников;
§ микробиологический мониторинг (микроорганизмы от больных, медицинского персонала, из внутрибольничной среды, их свойства);
§ оценка новых инвазивных медицинских технологий и изделии с позиции их эпидемиологической безопасности;
§ рациональная стратегия и тактика применения антибиотиков и химеопрепаратов, в т. ч. иммуносупрессоры, переливание крови, лучевая терапия;
§ снижение защитных сил организма в связи с нарушением питания;
§ состояние неспецифических защитных сил организма у лиц пожилого и раннего детского возраста;
§ медленная психологическая перестройка части клиницистов, по – прежнему рассматривающих многие ВБИ (пневмония, пиелонефрит, воспалительные заболевания кожи, подкожной клетчатки и др.), как неинфекционную патологию и несвоевременно осуществляют или. вовсе не проводят профилактические и противоэпидемические мероприятия.
Эпидемиология внутрибольничных инфекций
Взаимодействие организма хозяина, микроорганизма и окружающей среды составляют основу эпидемиологии инфекционных болезней. Когда речь идет о внутрибольничных инфекциях, вероятность развития инфекций определяет взаимодействия между человеком (госпитализированным пациентом или медицинским работником), возбудителями внутрибольничной инфекции и больничным окружением, включающим, прежде всего, различные лечебные и диагностические процедуры.
Возбудители внутрибольничной инфекции варьируют по своей структуре и размерам. Наибольшее значение в качестве возбудителей внутрибольничной инфекции имеют бактерии, некоторые вирусы и грибы.
Для успешной передачи возбудителей восприимчивому организму хозяина необходимо сохранение жизнеспособности микроорганизма в окружающей среде, из которой позже может произойти его передача.
При попадании в организм хозяина микроорганизмы не обязательно вызывают инфекцию. Они могут существовать и размножаться, не повреждая при этом ткани и не вызывая иммунного ответа у хозяина (это состояние называется колонизацией).
Способность микроорганизма вызывать инфекцию и тяжесть течения заболевания зависит от ряда внутренних характеристик микроорганизма.
Способы передачи инфекций
1. Контактный передача возбудителя осуществляется при попадании возбудителя на кожу или слизистые.
2. Артифициальный (искусственный) заражение происходит не в естественной среде (через медицинские инструменты, препараты крови, различные протезы).
3. Аэрозольный – передача возбудителя путем вдыхания возбудителя.
4. Фекально-оральный – проникновения возбудителя из кишечника больного (через загрязненную почву, грязные руки, воду и подукты питания) через рот в организм другого человека.
5. Трансмиссивный – передача возбудителя насекомыми-переносчиками.
Возбудители инфекций могут передаваться:
§ через прямой контакт человека с человеком, такой, как непосредственный контакт медицинского персонала с пациентами или с их секретами, экскретами и другими жидкими выделениями человеческого организма;
§ при непрямом контакте пациента или медицинского работника с загрязненным промежуточным предметом, включая загрязненное оборудование или медицинские принадлежности;
§ через капельный контакт, имеющий место при разговоре, чихании или кашле;
§ при распространении по воздуху возбудителей инфекции, содержащихся в капельных молекулах, частицах пыли или взвешенных в воздухе, проходящем через вентиляционные системы;
§ через обычные средства, поставляемые в медицинские учреждения: загрязненная кровь, лекарства, пища или вода. Микроорганизмы могут размножаться на этих поступающих в больницу средствах, а могут – и нет;
§ через переносчика инфекции. Инфекция может передаваться от человека человеку через животное или насекомое, играющее роль промежуточного хозяина или переносчика заболевания.
Контакт – самое распространенное средство передачи инфекции в современных больницах.
Защита медицинского персонала от ВБИ
Проблеме инфицирования медицинских работников при выполнении ими должностных обязанностей уделяется все большее внимание. Уровень заболеваемости ВБИ среди медработников зависит от различных факторов: организации работы в ЛПУ, используемых медицинских технологий и инструментов, обеспеченности медперсонала индивидуальными средствами защиты, а также от понимания медперсоналом проблемы ВБИ и риска инфицирования.
Мытье рук является самым простым и в тоже время очень эффективным мероприятием по предупреждению распространения нозокомиальных инфекций. Оно необходимо до и после общения с пациентом, после снятия перчаток, после прикосновения к неодушевленным предметам, которые могут быть загрязнены микроорганизмами.
Огромное значение в профилактике инфицирования медицинского персонала имеет использование средств индивидуальной защиты: перчаток, масок, очков и защитной медицинской одежды. Использование перчаток необходимо при выполнении различных манипуляций, при которых возможен контакт с кровью, биологическими жидкостями или выделениями, т.е. субстратами, которые всегда должны рассматриваться как потенциально опасные для здоровья медперсонала, а также слизистыми оболочками, поврежденной кожей и ранами. Использованные перчатки должны обрабатываться и утилизироваться в соответствии с существующими требованиями.
Маски необходимы для предотвращения воздушно-капельного переноса микроорганизмов, а также при возможности попадания в рот и нос жидких субстанций организма. Маски должны полностью закрывать рот и нос. Их нельзя опускать на шею. Слизистая оболочка глаз является входными воротами для инфекции. Поэтому в операционных, процедурных, перевязочных и др. для защиты глаз от попадания брызг крови, биологических жидкостей и др. необходимо использовать защитные барьеры для глаз (очки, щитки).
Для защиты волос от попадания на них микроорганизмов должны использоваться медицинские шапочки. При проведении хирургических операций, а также лечебных и диагностических манипуляций, сопровождающихся массивным загрязнением одежды медицинского персонала кровью и биологическими жидкостями, должны быть использованы водонепроницаемые халаты и фартуки. Для этого идеально подходит одноразовые медицинские халаты, обладающие водоотталкивающим эффектом и надежно защищающие медработников от инфицирования, Помимо использования средств индивидуальной защиты медработники должны строго соблюдать правила обращения с острыми предметами; особенно использованными инъекционными иглами скальпелями и т.д., этапность обработки использованных медицинских инструментов и изделий медицинского назначения, а также правила сортировки и обработки многоразового операционного белья и одежды, порядок утилизации одноразового инструментария и других отходов.
Большое профилактическое значение имеет вакцинация медработников от гепатита В, дифтерии, кори, эпидемического паротита, краснухи, полиомиелита и д.р.
Для профилактики инфицирования медработников возбудителями ВБИ очень важно, чтобы медработники соблюдали весь комплекс мер по охране здоровья, включая использование индивидуальных средств защиты, иммунизацию, регулярные медицинские осмотры, а также правила техники безопасности.
Гигиена персонала
Трудно переоценить важность личной гигиены медицинского персонала. К правилам личной гигиены относятся; ежедневный душ или ванна, при этом особое внимание обращается на волосы и ногти; тщательная стирка халатов и другой личной одежды; защита рта и носа (по возможности одноразовыми салфетками) и поворот головы в сторону от находящихся рядом людей при кашле и чихании; скрупулезное мытье рук, особенно после пользования туалетом.
Обработка рук
Самое эффективное средство инфекционного контроля в больницах – частое и основательное мытье рук, так как через руки передается больше болезней, чем другими способами. Правильное мытье рук медицинскими работниками предотвращает перенос инфекционных агентов от одного пациента к другому, а также защищает их самих от инфицирования.
Существуют разные виды средств для мытья рук в больницах. В большинстве случаев подходит обычное мыло.
Нельзя допускать загрязнения контейнеров с жидким мылом. Каждый раз освободившиеся контейнеры следует промывать и заполнять только свежим мылом. В тех отделениях больниц, где пациенты подвержены повышенному риску инфицирования, для мытья рук лучше всего использовать средства с антибактериальными добавками. Они рекомендованы также для отделений скорой и неотложной помощи, где существует большая вероятность для медицинского персонала контакта с кровью и другими жидкими выделениями. Чаще всего средства с антибактериальными компонентами для мытья рук бывают в жидком виде, но имеются также антибактериальные пены и ополаскиватели. Их применение особенно целесообразно там, где затруднен доступ к водопроводу.
Чтобы регулярное мытье рук не представляло труда для медперсонала, краны и раковины должны быть расположены в самых удобных местах по всей больнице.
Медицинские работники должны понимать, что использование перчаток не устраняет необходимости обработки рук. Она очень важна и при работе в перчатках, так как бактерии могут быстро размножаться в теплой влажной обстановке внутри перчатки; кроме того, во время использования не исключены повреждения перчаток, через которые протечет жидкость, содержащая микроорганизмы.
Частое мытье рук вредно для кожи, может привести к ее раздражению или дерматиту. Чтобы избежать этого, надо правильно смывать мыло и вытирать кожу, применять средства с антибактериальными компонентами только при необходимости, пользоваться кремами и лосьонами для рук и периодически менять средства с антибактериальными компонентами.
Обучение пациентов
Очень важно, чтобы пациенты поняли основные принципы инфекционного контроля, связанные с их лечением. К ним относятся:
§ соответствующее использование таких предметов, как испачканные бинты и салфетки;
§ аккуратное пользование туалетом, особенно это относится к детям и престарелым больным людям;
§ мытье рук и применение защитных барьеров для уменьшения распространения возбудителей инфекции;
§ особенно тщательный уход за теми местами на теле, которые имеют высокий уровень микробного загрязнения;
§ ознакомление с возможными путями попадания возбудителей инфекции, возникающими после терапевтических и диагностических процедур (например, внутрисосудистые или хирургические зоны проникновения);
§ немедленное сообщение врачу о возникновении боли, покраснения, появлении (изменении характера) выделений из ран;
§ использование эффективных приемов послеоперативного дыхания и откашливания для снижения пульмонологических осложнений;
§ осознание важности прохождения полного курса предписанной антибактериальной терапии даже после выписки из больницы.
Такое обучение весьма полезно и для членов семьи больного, так как они, во-первых, могут быть скрытым источником инфекции и, во-вторых, именно они будут ухаживать за пациентом после его выписки из больницы.
Посетители.
Для защиты пациентов и возможных посетителей следует разработать и применять на практике определенные правила. Доступ посетителей желательно осуществлять через один контролируемый вход. Если посещение начинает причинять неудобства, следует поместить пациентов группы повышенного риска в специальное отделение, для которого правила посещения строго ограничены.
Посетителей обязательно предупреждают о соблюдении мер предосторожности, таких, как мытье рук или защитная одежда при посещении пациента, имеющего инфекционное заболевание или повышенную восприимчивость к инфекции.
Посетители должны также понимать степень риска, которому они подвергают пациентов, особенно в периоды зарегистрированных в данной местности эпидемий, например гриппа. Кроме того, детей, навещающих пациента, тщательно осматривают и проверяют, нет ли у них передающихся заболеваний или активной инфекции.
Очистка, дезинфекция и стерилизация
Правила тщательного мытья и дезинфекции всех предметов и оборудования в лечебных учреждениях очень важны по эстетическим соображениям и для уменьшения микробного загрязнения окружающих поверхностей.
Неправильная обработка медицинских инструментов и оборудования, а также других предметов ухода за больными является частой причиной возникновения внутрибольничных инфекций.
Санитарная обработка поверхностей в помещениях лечебно-профилактических учреждений
Санитарная обработка поверхностей в помещениях лечебно-профилактических учреждений (ЛПУ) является одним из звеньев в цепи санитарно-противоэпидемических мероприятий, направленных на профилактику внутрибольничной инфекции (ВБИ).
Чистота в помещениях ЛПУ является его своеобразной «визитной карточкой». Это первое, на что обращает внимание пациент, посещая поликлинику или поступая в стационар на лечение. Под санитарной обработкой поверхностей в помещениях ЛПУ подразумевается их очистка от грязи, пыли, субстратов биологического происхождения и дезинфекция, т.е. уничтожение на поверхностях микроорганизмов – возбудителей инфекционных заболеваний.
К сожалению, качественному проведению санитарной обработки поверхностей в помещениях ЛПУ мешает ряд существующих проблем. Помещения ЛПУ часто не соответствуют требованиям «Санитарных Правил устройства, оборудования и эксплуатации больниц, родильных домов и других лечебных стационаров» не столько по площади и количеству помещений, сколько по их качеству (поверхности в помещениях имеют трещины, сколы, шероховатости, поврежденную плитку, устаревшую, плохо функционирующую систему вентиляции и т.д.). ЛПУ не оснащены специальными техническими средствами для проведения уборок (отсутствуют вспомогательные подвижные тележки, специальные контейнеры для сбора отходов; для приготовления и применения рабочих растворов дезинфицирующих средств и проведения обработки помещений используются подручные средства). Часто в ЛПУ отсутствуют контейнеры с жидким мылом, разовые бумажные салфетки, полотенца, туалетная бумага.
Еще одной проблемой является нехватка младшего медицинского персонала, который должен проводить санитарную обработку, в связи с чем, его функции выполняет медицинская сестра или случайные, неподготовленные люди. В результате обработка проводится некачественно, нерегулярно и не во всех помещениях.
Санитарная обработка помещений ЛПУ проводится с применением моющих или дезинфицирующих с моющим эффектом средств. Для санитарной обработки помещений ЛПУ можно применять только те дезинфицирующие средства, которые официально разрешены Департаментом Госсанэпиднадзора Минздрава России.
Средства для дезинфекции поверхностей в помещениях ЛПУ должны соответствовать следующим требованиям:
1. обеспечивать гибель возбудителей внутрибольничных инфекций — бактерий, вирусов, грибов при комнатной температуре;
2. обладать моющими свойствами, или хорошо совмещаться с моющими средствами;
3. иметь относительно низкую токсичность (4-3 класс опасности) и быть безвредными для окружающей среды;
4. быть совместимыми с различными видами материалов;
5. быть стабильными, неогнеопасными, простыми в обращении;
6. не обладать фиксирующим действием на органические загрязнения.
В настоящее время в России разрешены к применению 242 средства дезинфекции из различных химических групп, отличающиеся физико-химическими свойствами (форма применения, растворимость, стабильность, наличие моющего действия, значение рН растворов и т.д.), специфической биологической (антимикробной) активностью, токсичностью, назначением, сферой применения. Для достижения противоэпидемического эффекта дезинфекционного мероприятия необходимо правильно выбрать дезинфицирующее средство, соответствующее поставленной задаче. Для этого медицинский персонал должен хорошо знать основные свойства и особенности конкретных дезинфицирующих средств.
Порядок проведения санитарной обработки поверхностей в помещениях (пол, стены, двери и др., жесткая мебель, поверхности аппаратов, приборов, оборудования и т.д.), необходимость использования моющих или дезинфицирующих средств, частота проведения обработок зависят от профиля ЛПУ и функционального назначения конкретного помещения. Наиболее «жесткие» требования предъявляются к санитарному состоянию и, соответственно, к проведению санитарной обработки, инфекционных, хирургических, акушерских стационаров, процедурных, перевязочных, смотровых, стоматологических кабинетов, отделений для иммуноослабленных больных и интенсивной терапии, детских отделений, где имеется наибольший риск возникновения ВБИ, обусловленный высокой степенью обсемененности объектов микроорганизмами или повышенной восприимчивостью к инфекциям находящегося в помещениях контингента.
В помещениях ЛПУ любого профиля, в соответствии с действующими нормативными документами, два раза в сутки проводится влажная уборка с применением моющих или моюще-дезинфицирующих средств.
Генеральная уборка операционного блока, перевязочных, родильных залов, процедурных кабинетов, манипуляционных, диагностических кабинетов и т.д. проводится 1 раз в неделю, в помещениях палат, кабинетов и т.д. — 1 раз в месяц, в помещениях инфекционных стационаров – 1 раз в 7-10 дней, в ванных комнатах, туалетах, подсобных и вспомогательных помещениях — 1 раз в 10-15 дней.
Прежде, чем приступить к работе, медицинский персонал, проводящий обработку, должен внимательно изучить Методические указания по применению выбранного конкретного средства, обращая внимание на спектр антимикробного действия (обеспечит ли средство гибель имеющегося на поверхностях микроорганизма), параметры токсичности (можно ли применять средство в присутствии больных, какие применять меры предосторожности при работе с ним и т.д.), обладает ли средство моющим действием, а также имеющиеся характерные особенности средства. Растворы дезинфицирующих средств готовят в специальном помещении, оборудованном приточно-вытяжной вентиляцией или в вытяжном шкафу.
Персонал, готовящий раствор, должен работать в спецодежде: халат, шапочка, марлевая повязка, резиновые перчатки, а если есть указания, то – респиратор определенной марки и защитные очки. Растворы дезинфицирующих средств готовят путем смешивания дезинфицирующего средства с водопроводной водой в специальной технической посуде (емкости). Если средство обладает коррозионной активностью (хлорактивные, кислородактивные средства), для рабочих растворов используют емкости из коррозионностойкого материала (пластик, стекло, эмаль без повреждения). Более удобны для применения градуированные емкости, позволяющие дозировать смешиваемые ингредиенты.
Необходимое для приготовления рабочего раствора количество дезинфицирующего средства в виде порошка взвешивают на весах или пользуются специальными мерными ложками, которые прилагаются к упаковке средства. Дезинфицирующие средства в виде водных или спиртовых концентратов для приготовления раствора отмеряют с помощью мерного градуированного стакана, пипетки или шприца. Иногда дезинфицирующие средства выпускаются во флаконах с вмонтированной в них или съемной (в виде второй крышки-колпачка) мерной емкостью или емкостях с насосом.
Для получения нужной концентрации при приготовлении рабочего раствора важно соблюдать рекомендованное соотношение средства и воды (см. Методические указания по применению конкретного средства). Обычно при приготовлении рабочего раствора сначала в емкость наливают требуемое количество воды, затем добавляют к ней дезинфицирующее средство, размешивают и закрывают крышкой до полного растворения. Наиболее удобно готовить рабочие растворы дезинфицирующих средств, производимых в форме таблеток или в разовых упаковках.
В зависимости от химической природы рабочие растворы некоторых средств могут быть приготовлены впрок и хранится в закрытой емкости в специальном помещении до применения определенное время (сутки и более), другие – должны быть использованы сразу после приготовления. Поверхности в помещениях (пол, стены, двери и т.д), жесткую мебель, поверхности аппаратов, приборов обеззараживают способом протирания ветошью, смоченной в растворе дезинфицирующего средства или способом орошения.
Для обработки поверхностей в помещениях ЛПУ более приемлем способ протирания, позволяющий сочетать процесс дезинфекции с мытьем объекта.
Для этих целей целесообразно использовать средства, обладающие наряду с антимикробными также моющими свойствами. Для дезинфекции небольших, трудно доступных поверхностей а также для экстренной обработки небольших по площади поверхностей применяют дезинфицирующие средства способом распыления с помощью ручного распылителя типа «Росинка» или средств в аэрозольной упаковке; При необходимости проведения заключительной дезинфекции в ЛПУ, при перепрофилировании ЛПУ, иногда при проведении генеральных уборок поверхности обрабатывают способом орошения из гидропульта или другого распиливающего устройства, позволяющего обработать помещение большого объема. При использовании для дезинфекции способа орошения медицинский персонал должен строго соблюдать все рекомендуемые меры предосторожности: защитную одежду, респиратор, защитные очки, резиновые перчатки. Такую обработку следует проводить в отсутствие больных.
Воздух и дополнительно поверхности в помещениях ЛПУ обеззараживают ультрафиолетовым облучением с помощью бактерицидных облучателей, которые по месту расположения могут быть потолочными, настенными и передвижными, а по конструкции – открытого (применяют в отсутствие больных), закрытого (возможно применение в присутствии людей) и комбинированного типа. Разновидностью закрытого облучателя являются рециркуляторы воздуха с естественным или принудительным прохождением потока воздуха через камеру, внутри которой расположены бактерицидные облучатели, рекомендованные для непрерывного режима облучения в помещениях с постоянным пребыванием людей и высокими требованиями асептики, например, операционные, перевязочные, стерильная зона ЦСО. Режим дезинфекции зависит от мощности облучателя, объема помещения, критериев эффективности его обеззараживания, связанных с его функциональным назначением и определяется в соответствии с «Методическими указаниями по применению бактерицидных ламп для обеззараживания воздуха и поверхностей» №11-16/03-06,утвержденными Минздравмедпромом РФ 28.02,95г.
Санитарно-техническое оборудование протирают ветошью или чистят щетками (ершами), смоченными дезинфицирующим раствором или используют чистяще-дезинфицирующие средства в виде порошка, пасты, геля или другой готовой формы, рекомендованные для этих целей и обладающие наряду с дезинфицирующими свойствами хорошими потребительскими качествами (моющими, отбеливающими, чистящими, дезодорирующими). Чаще всего это хлорактивные или кислородсодержащие средства.
Уборочный инвентарь — ветошь, салфетки, губки, мочалки и т.д. – после уборки помещения и обработки объектов замачивают в дезинфицирующем растворе, по истечении экспозиции стирают или моют, прополаскивают водопроводной водой, высушивают и хранят в определенном месте. Использованные ветошь, салфетки и т.д. можно продезинфицировать также способом кипячения. Емкости, из которых производилась обработка помещений, освобождают от использованного дезинфицирующего раствора, моют и высушивают. Ерши, щетки замачивают в дезинфицирующем растворе на определенный срок, после чего споласкивают водопроводной водой. Все средства для уборки помещений должны находится в отдельной комнате, каждое на своем, для него отведенном месте, и быть промаркированы в соответствии с тем, для обработки какого объекта и в каком помещении они предназначены.
Для каждого помещения и для отдельных объектов должен быть отдельный уборочный инвентарь. Генеральные уборки в ЛПУ проводятся в соответствии с планом-графиком. В каждом подразделении должно быть определенное количество наборов уборочного инвентаря, в зависимости от числа помещений, в которых должна проводиться уборка. Генеральную уборку проводят в отсутствие больных при открытых фрамугах. Сначала из помещения удаляют мусор и медицинские отходы, собранные в контейнеры. Мебель отодвигают от стен. Тщательно моют стены, двери и т.д., уделяя особое внимание выключателям, дверным ручкам, замкам. Ветошью, смоченной в дезинфицирующем растворе, протирают светильники, арматуру, отопительные батареи, мебель, поверхности аппаратов, приборов, освобождая их от пыли. Один раз в месяц моют изнутри окна (снаружи окна моют 1 раз в полгода). Заканчивают уборку мытьем пола, начиная из дальнего конца комнаты, тщательно вымывая углы, плинтусы и пол около них по всему периметру комнаты, затем моют ее центральную часть. В помещениях, требующих особо строго соблюдения правил асептики (операционные, перевязочные, родильные залы, палаты новорожденных и недоношенных детей, отделения реанимации, бактериологические лаборатории и т.д.), после влажной уборки включают ультрафиолетовые облучатели (время облучения устанавливается в зависимости от различных факторов в соответствии с действующими Методическими указаниями – см. выше), Если поверхности в помещениях обрабатывали способом орошения, по истечении дезинфекционной выдержки проводится влажная уборка.
Подводя итоги можно сказать, что проблема санитарной обработки помещений ЛПУ только на первый взгляд кажется простой. При более глубоком ее рассмотрении выявляется ряд вопросов организационного, научного и экономического характера, решение которых позволит улучшить санитарное состояние помещений ЛПУ и снизить заболеваемость ВБИ.
Механизмы и способы передачи инфекции в ЛПУ.
Среди инфекционных заболеваний ВБИ занимает особое место. Механизмы и пути передачи могут быть самыми разнообразными, и зависят от особенностей конкретного возбудителя заболевания, условий, в которых находится пациент или медперсонал.
| Механизм передачи | Путь передачи | Примечание | Передаваемые заболевания |
| Аэрогенный (аэрозольный) | Воздушно-капельный | Реализация этих путей передачи в ЛПУ обусловлена: концентрацией в стационаре большого количества пациентов и персонала, возможными дефектами вентиляционной системы; работой кондиционеров; несоблюдением правил поведения пациентов с кашлем; отсутствием средств защиты дыхательных путей. | Грипп, ОРВИ, туберкулёз, легинеллёз. |
| Воздушно-пылевой | |||
| Фекально- оральный | Контактно-бытовой | Реализуется через руки персонала и пациентов (до 50 % ВБИ), бельё, предметы ухода, медицинские инструменты и аппаратуру, жидкие лекарственные формы, влажные щётки для мытья рук. | Сальмонеллёз, дизентерия. |
| Алиментарный (пищевой) | Реализуется при нарушении режима работы технологического оборудования пищеблока ЛПУ, технологии приготовления пищи, условий хранения и раздачи продуктов питания, мытья посуды, работы канализации, наличии источника инфекции среди работников пищеблока. | Острые кишечные инфекции (дизентерия, пищевая токсикоинфекция, сальмонеллёз), гепатит А. | |
| Водный | Может осуществляться при попадании возбудителей в воду. | Острые кишечные инфекции (дизентерия, пищевая токсикоинфекция, сальмонеллёз), гепатит А. | |
| Контактный | Контактно-бытовой | Реализуется, когда персонал становится механическим переносчиком возбудителя от одного пациента к другому на своих руках, инструментах, аппаратуре. | Заболевания, вызываемые стафилококками, протеем, стрептококками, синегнойной палочкой. |
| Гемоконтактный (парентеральный, артифициальный) | Контакт с биологическими жидкостями | Реализации этого пути способствует широкое внедрение инвазивных методов диагностики и лечения, усложнение и увеличение длительности оперативных вмешательств, пересадка органов, переливание крови. | СПИД, парентеральные гепатиты В и С. |
Факторы передачи ВБИ – это предметы окружающей среды, на которых находится возбудитель того или иного заболевания, с помощью которых реализуются пути передачи инфекции восприимчивым организмам. Факторами риска могут быть: предметы личной гигиены, игрушки, книги, посуда, ручки дверей, барашки кранов, поручни в общественном транспорте, пища, вода, медицинский инструментарий, руки персонала и др.
Факторы, влияющие на восприимчивость хозяина.
Под восприимчивостью понимают способность организма отвечать на внедрение возбудителя инфекции рядом специфических патологических реакций. Восприимчивость к инфекционным болезням определяется неодинаковой чувствительностью организма на внедрение патогенного возбудителя. Она зависит от состояния организма человека, его возраста, пола, от качественной характеристики патогенного агента, его дозы и конкретных условий места и времени развития эпидемического процесса. На инфекционный процесс влияют специфический иммунитет и неспецифическая резистентность организма. Ряд болезней, так называемые оппортунистические инфекции (герпес, цитомегалия, токсоплазмоз и др.), возникает на фоне приобретенных или врожденных иммунодефицитов. После перенесенных инфекций в большинстве случаев образуется постинфекционный иммунитет, при введении средств активной иммунизации (вакцины и анатоксины) формируется искусственный иммунитет.
Различают естественный или видовой (врожденный) иммунитет , приобретенный активный и пассивный.
Естественный или врожденный иммунитет – видовая невосприимчивость, обусловленная совокупностью биологических особенностей, присущих тому ли иному виду животных и приобретенных ими в процессе эволюцию
Приобретённый иммунитет формируется в процессе жизни и является активно приобретённым. Такой иммунитет всегда специфичен. Он может быть постинфекционным или поствакцинальным.
Постинфекционный иммунитет может сохраняться в течение всей жизни (корь, полиомиелит, ветряная оспа), но нередко бывает кратковременным (ОРВИ, ОКИ).
Активный поствакцинальный иммунитет сохраняется 5–10 лет.
Пассивный иммунитет возникает в результате введения в организм готовых антител (специфический иммуноглобулин, сыворотки, плазмы). Пассивный иммунитет сохраняется 2–3 недели. Разновиднеостью пассивного иммунитета является трансплацентарный , который сохраняется около 3–6 месяцев.
Коллективный иммунитет – это способность коллектива противостоять поражающему действию возбудителя инфекции. Иммуноструктура населения (коллектива) состоит из распределения отдельных членов коллектива по уровню восприимчивости к данному возбудителю. Она отражает состояние иммунитета к определенному возбудителю, приобретенного в результате перенесенных заболеваний, латентной или активной иммунизации.
Основными движущими силами эпидемического процесса – факторами второго порядка являются элементы природной и социальной среды.
Природная среда – это совокупность компонентов природной среды, природных и природно–антропогенных объектов. Особенности годового биологического цикла, отмечаемого у животных, существенно сказываются на активности эпизоотического и косвенно эпидемического процесса.
Взаимозависимость элементов эпидемического процесса позволяет рассматривать его как сложное социально–биологическое явление, при этом приоритет в значительной части случаев принадлежит социальным факторам.
факторами зашиты (воспалительная реакция и др.) и иммунитетом.
Восприимчив организм-это 3 звено эпид процесса. Степень восприимчивости зависит от реактивности,котор определяется неспецифич(резистентность) и специфич(иммунитет)
Факторами защиты.
Резистентность- совокупность неспецифич факторов защиты (непроницаемость кожи,лейкины).
Различают видовую и индивидуальную. Видовая рез-ть- совокупность защитных факторов, присущих данному виду. Индивидуальная- совокупность защитных факторов, присущих данному индивиду.
фактором восприимчивости к инфекциям является возраст. Общеизвестно, что более восприимчивы к инфекции дети и люди пожилого возраста, у детей высокая степень восприимчивости сочетается со слабо выраженными тканевыми изменениями в очаге инфекции
Иммунитет-способ защиты организма от живых тел и веществ, несущих на себе признаки генетической чужеродности. Различают активный и пассивный, постинфекционный и поствакципальный, а по механизму развития – антитоксический, антимикробный, гуморальный,
клеточный, общий и местный иммунитет. Популяция людей неоднородна по способности вырабатывать и сохранять иммунитет.
Иммунный ответ осуществляется имун сист. (совокуп лимфоидн органов и тканей) К центральным органам относятся костный мозг и вилочковая железа, к периферическим – селезенка, лимфоузлы, лимфоидная ткань слизистых оболочек и лимфоидная ткань, ассоциированная с кожей. Централ звено имун сист- Т4-лимфоциты-распознают а/г, выделяют медиаторы и запускают реакции клеточн и гуморал иммунитета. Происходит диф-ка и деление Т-клеток(киллеров) ,и В-лимфоцитов,превращ в плазматич кл-ки и продуцир а/т к дан а/г. После уничтожен чужерод агента-Т-супрессоры останавлив имунопоэз. Выделяют первич и вторич иммун ответ-при повтор встрече с а/г(за счет клеток-памяти
Естественный активный иммунитет появляется в результате контакта с возбудителем (после перенесенного заболевания или после скрытого контакта без проявления симптомов болезни).
Естественный пассивный иммунитет возникает в результате передачи от матери к плоду через плаценту (трансплантационный) или с молоком (колостральный) готовых защитных факторов – лимфоцитов, антител, цитокинов и т.д.
Искусственный активный иммунитет индуцируется после введения в организм вакцин, содержащих микроорганизмы или их субстанции – антигены.
Искусственный пассивный иммунитет создается после введения в организм готовых антител или иммунных клеток. Такие антитела содержатся в сыворотке крови иммунизированных доноров или животных
Первый иммунный кризис по времени совпадает с периодом новорожденности, когда организм впервые встречается с огромным количеством чужеродных антигенов.
Установлено, что у новорожденных, по сравнению со взрослыми, способность к продукции а- и у-интерферона значительно меньше. У детей от 1 года до 3 лет биологические свойства интерферона такие же как у взрослого человека. Однако способность к продукции а- и у-интерферона у детей до 3 лет остается сниженной. Вследствие недостаточности интерфероногенеза у детей раннего возраста отмечается склонность к частым инфекционно-воспалительным заболеваниям. Установлено, что интерфероны обладают антивирусным, антибактериальным, антипролиферативным и иммуномодулирующим действием.
Второй критический период в иммунном статусе ребенка приходится на возраст 3-6 мес. Он характеризуется постепенным ослаблением пассивного гуморального иммунитета из-за уменьшения концентрации материнских иммуноглобулинов, полученных еще в эмбриональном периоде.
Третий иммунный кризис в жизни всех детей связан с резкой гормональной перестройкой организма подростков. У девочек этот этап начинается с 12-13 лет, у мальчиков – с 14-15 лет. В иммунной системе при этом происходят следующие изменения:
уменьшается масса лимфоидных органов, что связано с пубертатным скачком роста и веса детей;
подавляется функция Т-системы (клеточный иммунитет);
стимулируется функция В-системы (гуморальный иммунитет).
Сдвиги в функции иммунитета обусловлены повышенной секрецией половых гормонов.
Раздел 2. Обеспечение безопасной больничной среды.
Тема 2.1. «Инфекционный контроль. Инфекционная безопасность».
Санитарно-противоэпидемический режим – это комплекс организационных, санитарно-профилактических, гигиенических и противоэпидемических мероприятий, направленных на предупреждение внутрибольничной инфекции.
Санитарно-противоэпидемический режим включает требования к санитарному состоянию территории, на которой размещена больница, внутреннего оборудования больницы, освещения, отопления, вентиляции, санитарного состояния помещений. Внутри-больничная инфекция – это любое инфекционное заболевание,которое настигает больного в результате его доставки в больницу или обращения за врачебной помощью, или инфекционное заболевание работника вследствие его работы в этом заведении.
Дезинфекционно-стерилизационные мероприятия – основа профилактики ВБИ.
«Внутрибольничная инфекция. Инфекционный процесс и контроль»
Инфекционный процесс – это понятие, которое определяет взаимодействие макро- и микроорганизмов, способствующее возникновению инфекционной болезни в различных формах: острой, хронической, латентной, а также носительство.
Главным условием возникновения инфекционного процесса является наличие возбудителя болезни. ВБИ возникает только при наличии трех звеньев «инфекционного процесса»:
1. Возбудитель.
2. Путь передачи.
3. Восприимчивый к инфекциям организм человека (макроорганизм)
Возбудители ВБИ .
Условно-патогенная микрофлора: стафилококки, золотистый стафилококк, стрептококки, синегнойная палочка, псевдомонады, грамотрицательные бактерии и их токсины (кишечная палочка, протей, сальмонеллы и другое).
Резервуаром (источником) ВБИ являются:
Пациент (его кровь, выделения, секреты, раны, повязки, полость рта, кожа, слизистые, используемые ими судна, моче- и калоприемники, постельное белье);
Медицинский персонал (руки, кишечник, мочеполовая система, полость рта, носоглотка, кожа, волосы);
Окружающая среда (персонал, посетители, продукты питания, пыль, вода, оборудование, воздух, лекарственные средства, применение дезинфицирующих средств низкой концентрации).
Типичные места обитания ВБИ.
В медицинских учреждениях типичными местами обитания ВБИ, которые являются экзогенными источниками инфекции, могут быть:
Изделия из резины (катетеры, дренажные трубки);
Приборы, в которых используется вода и антисептики (дистиллятьры, ингаляторы, ионизаторы и др.)
Аппараты для искусственного дыхания;
Инструментарий.
Эндогенными источниками инфекции, т.е. преимущественными местами их обитания в организме человека, являются:
Кожа и мягкие ткани;
Мочевыводящие пути;
Полость рта, носоглотка, влагалище, кишечник.
Через руки персонала передаются: золотистый стафилококк, эпидермальный стафилококк, стрептококкА, энтерококк, эшерихии, клебсиелла, энтеробактерии, протей, сальмонелла, синегнойная палочка, анаэробные бактерии, грибки рода кандида, простой герпес, вирус полиомиелита, вирус гепатита А.
Заболевания, относящиеся к ВБИ
Это детские инфекционные заболевания (корь, скарлатина, дифтерия, краснуха, паротит и т.д.), кишечные (сальмонеллез, амебиаз, шигеллезы и т.д.), гнойно-воспалительные (пиодермиты, абсцессы и т.д.), особо опасные инфекционные заболевания (сибирская язва, чума, брюшной тиф и т.д.), а также вирусные заболевания (грипп, гепатиты, СПИД и т.д.).
Даже в высокоразвитых странах более чем у 5% пациентов больницы возникают ВБИ
Различают:Механизмы передачи ВБИ
– аэрозольный (путь передачи – воздушно-капельный, воздушно-пылевой);
– контактный (путь передачи – контактный, контактно-бытовой, пищевой, водный);
– артифициальный механизм передачи инфекции (искусственный или медицинский путь передачи), играющий основную роль в распространении ВБИ и возникающий при контакте с кровью и другими биологическими жидкостями.
Факторы, влияющие на восприимчивость хозяина к инфекции
Основными факторами являются возраст человека, неблагоприятные условия окружающей среды, недостаточная иммунная защита организма, множество лечебно диагностических процедур, хронические заболевания организма, скопление возбудителей ВБИ из-за нарушении санитарно-противоэпидемического режима лечебно-профилактических учреждений, невыполнение правил асептики и антисептики, нарушение правил дезинфекции и стерилизации медицинского инструментария и приборов.
«Infectio» – в переводе с латинского языка означает «заражение» – это внедрение и размножение микроорганизма в макроорганизм с последующим развитием различных форм их взаимодействия: от носительства до клинической выраженной болезни.
Особенности течения инфекционных заболеваний:
1. специфичность возбудителя
2. массовость
3. иммунитет – относительная невосприимчивость организма к заболеванию. Иммунитет бывает естественный и искусственный, в свою очередь естественный иммунитет делится на: врожденный и приобретенный.
4. цикличность:
– инкубационный период (скрытый) – от момента внедрения микроорганизма до развития первых симптомов заболевания;
– продромальный – предвестники заболевания с симптомами неясной этиологии (повышение t, появление сыпи, насморка, головная боль и т.д.), характерные для нескольких заболеваний;
– разгар болезни – появляются симптомы, характерные для определенного инфекционного заболевания (например, при гепатите – иктеричность кожных покровов и слизистых оболочек);
– угасание болезни – симптомы заболевания уменьшаются и исчезают.
– реконвалесценция – выздоровление.
Некоторые инфекционные заболевания имеют хроническое течение, тогда после периода угасания начинается период ремиссии.
Пути передачи:
· водный – наиболее распространенный, т.к. вода используется человеком для приготовления пищи, питья, купания и т.д. Характеризуется массовостью, т.к. поражает сразу большое количество людей, внезапностью, подъем заболеваемости быстро снижается при устранении источника инфекции. Данным путем распространяются такие кишечные инфекции как: брюшной тиф, холера, дизентерия;
· пищевой – возникает при загрязнении пищи патогенными микроорганизмами. Примерами заболеваний, передающихся данным путем, являются кишечные заболевания – дизентерия сальмонеллез и др. Иначе эти заболевания называют «болезни грязных рук».
· контактно-бытовой – возникает при контакте возбудителя инфекции с макроорганизмом. Выделяют два вида:
а) прямой контакт – при непосредственном контакте возбудителя инфекции с макроорганизмом. Таким способом передаются все половые инфекции (сифилис, ВИЧ, гонорея, трихомониаз, гонорея и т.д), кожные – чесотка, вирусные – герпес.
б) непрямой – опосредованный контакт возбудителя инфекции с макроорганизмом через предметы общего пользования, т.е. домашнего и производственного обихода. Например, чесотка, микроспория (стригущий лишай) и др.
· воздушно-капельный, воздушно-пылевой (попадает в организм при кашле) – передается и локализуется в дыхательных путях.Примеры воздушно-капельных инфекций: дифтерия, коклюш, корь, грипп, скарлатина и т.д. Примеры воздушно-пылевых инфекций – туберкулез, сибирская язва. Возбудитель устойчив в окружающей среде.
· трансмиссивный – по току крови – через кровососущих насекомых: вши вызывают сыпной и возвратный тиф, блохи – чуму, клещи – энцефалит и т.д.
· артифициальный (искусственный) – через загрязненный медицинский инструментарий.
Инфекционный процесс – это процесс, развивающийся в макроорганизме в результате внедрения в него патогенного микроорганизма.
Инфекционный процесс не возникает спонтанно. У него имеются конкретные звенья, которые и вызывают развитие инфекционного процесса.
Основной путь профилактики ВБИ – разрушение цепочки инфекции!!!
Способы разрушения цепочки инфекции:
1. Осуществление эффективного контроля за ВБИ.
2. Устранение возбудителей инфекции (санитарно-противоэпидемический режим различных помещений медицинского учреждения).
3. Прерывание путей передачи.
4. Повышение устойчивости организма (иммунитета) человека.
Комплексные эпидемиологические мероприятия должны быть направлены на все три звена, кроме того, необходимо проведение комплекса медицинских мер: уменьшение травматичности медицинских вмешательств, антибиотико профилактика ВБИ и др.
Восприимчивость – видовое свойство организма человека или животного отвечать инфекционным процессом на внедрение возбудителя. Это свойство является необходимым условием для поддержания эпидемического процесса. Восприимчивость принято выражать контагиозным индексом – численным выражением готовности к заболеванию при первичном инфицировании каким-либо определённым возбудителем. Контагиозный индекс показывает степень вероятности заболевания человека после гарантированного заражения. При высоком контагиозном индексе индивидуальная предрасположенность не может оказывать существенного влияния на заболеваемость, при низком индексе заболеваемость больше зависит от предрасположенности человека к заболеванию. Контагиозный индекс выражают десятичной дробью или в процентах. Так, при кори этот показатель приближается к 1 (100%), при дифтерии он составляет 0,2 (20%), при полиомиелите – 0,001-0,03%.
Восприимчивость зависит от состояния организма человека, его возраста, пола, конкретных условий места и времени развития эпидемического процесса, а также от качественной характеристики возбудителя, т.е. его патогенности, вирулентности и дозы.
Для эпидемического процесса характерны периодические подъёмы и спады в течение одного года (сезонность) и в течение многих лет (цикличность) и даже десятилетий.
Эпидемический процесс проявляется в виде эпидемических очагов с одним или несколькими случаями болезни или носительства.
Эпидемический очаг – место пребывания источника возбудителя инфекции с окружающей его территорией в тех пределах, в которых возбудитель способен передаваться от источника возбудителя инфекции к людям, находящимся в общении с ним.
Границы очага определяются особенностями механизма передачи конкретной инфекционной болезни и конкретными условиями природно-социальной среды, обуславливающими возможности и масштабы реализации этого механизма.
Продолжительность существования очага определяется временем пребывания источника и сроком максимального инкубационного периода конкретной инфекции. После убытия больного или его выздоровления очаг сохраняет свое значение в течение максимального инкубационного периода, т.к. возможно появление новых больных.
Контакт микроорганизма с макроорганизмом может проявляться комменсализмом, симбиозом или развитием инфекции. Под понятием комменсализм понимается состояние, при котором сохранение микроба в организме хозяина не сопровождается повреждением последнего, однако отмечается активация системы специфической и неспецифической резистентности. Симбиоз (мутуализм) – это состояние, при котором и микроб, и хозяин получают адаптивные преимущества. Ряд необходимых для организма питательных веществ синтезируется эндогенной микрофлорой. Микроорганизмы в организме человека приобретают стабильность окружающей среды по параметрам температуры, ионному составу, наличию питательных веществ. Сосуществование бактерий и человека абсолютно равноправно, причём в системе человек-микроб общее количество человеческих клеток составляет 10 13 , а микробных – 10 14 -10 15 .
Центральным биологическим явлением в эпидемическом процессе является инфекционное заболевание в его различных патогенетических и клинических проявлениях. Инфекционная болезнь – это частное проявление инфекционного процесса, крайняя степень его развития.
Инфекционный процесс – взаимодействие возбудителя и восприимчивого организма (человека или животного), проявляющееся болезнью или носительством возбудителя инфекции.
Выделяют несколько форм течения инфекционного процесса:
1. Носительство: – Транзиторное
Здоровое
Реконвалесцентное: острое и хроническое
2. Инфекционная болезнь: – Острейшая (фульминантная, молниеносная)
Острая: типичная (легкая, средняя, тяжелая)
атипичная (бессимптомная, стёртая, и абортивная)
Хроническая
Медленная
Проявления эпидемического процесса :
Экзотическая заболеваемость – заболеваемость болезнями, не свойственными данной местности. Она возникает в результате заноса или завоза возбудителя с других территорий, в пределы национальных территорий, где такая инфекция отсутствует (в связи с тем, что отсутствуют необходимые условия для поддержания эпидемического процесса). Заражение происходит вне данной территории. Экзотические случаи инфекционного заболевания всегда являются завозными, но не все завозные случаи – экзотические. Например, в пределах СНГ случай кожного лейшманиоза – завозной, но не экзотический, а вот случай желтой лихорадки – и завозной, и экзотический.
Повсеместное распространение по всему земному шару характерно для большинства антропонозных инфекций и ряда зоонозов домашних животных. Территориальная неравномерность распределения заболеваний характерна для зоонозов, резервуаром возбудителя которых служат дикие животные, и ряда антропонозов, зависящих от природных и социальных условий.
Территории распространения заболеваний – нозоареалы . С известной долей условности все инфекционные болезни по особенностям их территориального распространения и типу нозоареала можно объединить в две группы: с глобальным и региональным распределением .
· Глобальное распространение характерно для большинства антропонозных инфекций и ряда зоонозов домашних животных.
· Региональное распространение заболеваний свойственно, прежде всего, природно-очаговым инфекциям.
· Зональные нозоареалы – территории распространения болезней человека, эндемичных для вполне определённых зон земного шара. Обычно эти нозоареалы в виде пояса охватывают весь земной шар или, по крайней мере, большую его часть. Зональное распределение болезней зависит от определённых климатических и ландшафтных зон земного шара. К таким инфекционным болезням относят туляремию, блошиный эндемический тиф, аскаридоз.
В зависимости от интенсивности распространения болезни эпидемический процесс может проявляться в виде спорадической заболеваемости, групповых заболеваний (эпидемических вспышек), эпидемий и пандемий. Принято считать, что главное отличие перечисленных форм заключается в количественной стороне вопроса.
Единичные, не связанные между собой, неповсеместные и нерегулярные заболевания относят к категории «спорадическая заболеваемость ». К этой же категории относится регулярно наблюдаемый, сложившийся для данной местности уровень заболеваемости.
Групповые заболевания, связанные с одним источником (путями и факторами передачи) инфекции и не выходящие за пределы семьи, коллектива, населённых пунктов, – эпидемическая вспышка .
Болееинтенсивное и широкое распространение инфекционной болезни, охватывающее население региона страны или нескольких стран, – эпидемия (в переводе с греческого «среди людей», соответствует старому русскому выражению «полюдье»).Она представляет совокупность эпидемических вспышек, возникающих на больших территориях и наслаивающихся одна на другую. Иногда под эпидемией понимают – заболеваемость, превышающую обычную для данной местности норму. Наиболее часто эпидемии разделяют по четырём признакам : временному, территориальному, по интенсивности и механизму развития эпидемического процесса.
По временному признаку выделяют: острые (взрывоопасные) и хронические (длительно протекающие) эпидемии. Наиболее типичными острыми эпидемиями бывают эпидемии, развивающиеся при одномоментном заражении. Первый случай заболевания появляется по истечении минимального инкубационного периода болезни, последний – после максимального. Наибольшее количество заболеваний приходится на средний инкубационный период. Заболевания, возникшие за пределами колебаний инкубационного периода, – результат вторичных заражений.
По территориальному признаку выделяют: эпидемии локальные, приуроченные к определённой территории и группе населения, а также распространённые, захватывающие смежные территории и группы населения.
По интенсивности развития эпидемического процесса различают эксплозивные (взрывоопасные) и вяло протекающие эпидемии.
По механизму развития различают три группы эпидемий:
1. Эпидемии, связанные с веерообразной передачей возбудителя от одного источника или фактора передачи сразу большому количеству людей без последующей передачи возбудителя от заболевшего (зоонозы, сапронозы). Длительность течения этих эпидемий может ограничиваться колебаниями инкубационного периода (от минимума до максимума). Более длительное течение подобных эпидемий происходит, если не устранены условия, приводящие к заражению людей.
2. Эпидемии, обусловленные цепной передачей возбудителя от заражённых индивидуумов здоровым (воздушно-капельным путём – при аэрозольных инфекциях, контактно-бытовым -при кишечных).
3. Эпидемии, развивающиеся за счёт передачи возбудителя от заражённых лиц здоровым, через различные факторы (пищу, воду, членистоногих, предметы быта), без непосредственного контакта этих людей.
Повсеместная эпидемия, интенсивно распространяющаяся во многих странах или даже во всех частях света, – пандемия.
Классификация антропонозных инфекций по локализации возбудителя в организме человека и механизму передачи. Эпидемиологические особенности антропонозов с аэрозольным механизмом передачи
Болезни, при которых люди являются источником инфекции, называют антропонозами .
Источник инфекции – человек, больной острой или хронической инфекцией, реконвалесцент или носитель.
Состояние зараженности может иметь неодинаковые клинические проявления, а потенциальный источник возбудителя инфекции по-разному опасен в различные периоды инфекционного процесса.
Значительную эпидемиологическую опасность из всех рассматриваемых вариантов источников инфекции представляют атипичные, трудно выявляемые формы и периоды инфекционного процесса. При некоторых болезнях им принадлежит главная роль в поддержании эпидемического процесса.
Например, уже в конце инкубационного периода больные вирусным гепатитом А чрезвычайно опасны как источники инфекции, а при кори заразительность выражена в последний день инкубации и в продромальном периоде.
При большинстве инфекционных болезней наибольшая опасность заражения существует от больных в разгаре болезни. Особенностью этого периода является наличие ряда патофизиологических механизмов способствующих интенсивному выделению возбудителя в окружающую среду: кашель, насморк, рвота, понос и др. При некоторых болезнях заразительность сохраняется и в стадии реконвалесценции, например при брюшном тифе и паратифах.
Носители возбудителя инфекции – практически здоровые люди, что определяет их особую эпидемиологическую опасность для окружающих. Эпидемиологическая значимость носителей зависит от длительности и массивности выделения возбудителя. Бактерионосительство может сохраняться после перенесенной болезни (реконвалесцентное носительство). В зависимости от длительности оно бывает:
· острым (до 3 мес), например после брюшного тифа,
· хроническим (от 3 мес до нескольких десятков лет).
Носительство возможно у лиц, ранее привитых от инфекционных болезней или переболевших ими, т. е. имеющих специфический иммунитет – здоровое носительство (например, дифтерия, коклюш и др.). Наименьшую опасность как источник инфекции представляют транзиторные носители , у которых возбудитель находится в организме очень короткий срок.
Потенциальная опасность источников инфекции реализуется в конкретной обстановке и зависит от:
· выраженности клинических проявлений болезни,
· длительности заболевания,
· санитарной культуры,
· поведения больного (бактерионосителя),
· условий его жизни и работы.
Классификация по локализации возбудителей в организме:
1. Кишечные инфекции (холера, шигеллез).
2. Инфекции дыхательных путей (ветряная оспа, аденовирусная инфекция, грипп, коклюш).
3. Кровяные (вухерериоз, малярия, сыпной тиф).
4. Инфекции наружных покровов (ВИЧ-инфекция, вирусный гепатит В, С, Д, сифилис, рожа).
Классификация по механизму передачи:
1. Аспирационный механизм передачи реализуется двумя путями:
· воздушно-капельным – нестойкими во внешней среде микроорганизмах (менингококк, вирус кори и др.);
· воздушно-пылевым – при устойчивых, сохраняющих жизнеспособность длительный срок (микобактерии туберкулеза).
Эпидемический процессобусловливается непрерывностью трех его составных элементов (звеньев): 1) источника возбудителя инфекции, 2) механизма передачи инфекции, 3) восприимчивого организма. В эпидемиологии инфекция – внедрение и размножение микроорганизмов в макроорганизме с последующим развитием носительства возбудителей или выраженной болезни. Источник инфекции (инвазии)- зараженный человек или животное, организм которого является естественной средой обитания патогенных микроорганизмов (возбудителей инвазии), откуда они выделяются и могут заражать восприимчивого человека или животное. Периоды инфекционного заболевания. Каждая манифестная инфекция характеризуется определенным симптомокомплексом и циклическим течением болезни, т.е. последовательной сменой отдельных ее периодов, отличающихся продолжительностью, клиническими симптомами, микробиологическими, иммунологическими и эпидемиологическими особенностями. I. Инкубационный период (от лат. incubation – скрытый) – промежуток времени от проникновения возбудителя в организм и появления первых клинических симптомов заболевания. Характеризуется адгезией возбудителя на чувствительных клетках и адаптацией к внутренней среде макроорганизма. Длительность инкубационного периода различна при разных инфекциях (от нескольких часов до нескольких лет) и даже у отдельных больных, страдающих одним и тем же заболеванием. Она зависит от вирулентности возбудителя и его инфицирующей дозы, локализации входных ворот, состояния организма человека перед заболеванием, его иммунного статуса. Больной не представляет опасности для окружающих, поскольку возбудитель обычно не выделяется из организма человека в окружающую среду. II. Продромальный (начальный) период (от лат. prodromos – предвестник) – появление неспецифических симптомов заболевания. В данный период возбудитель интенсивно размножается и колонизирует ткань в месте его локализации, а также начинает продуцировать соответствующие ферменты и токсины. Клинические признаки заболевания в этот период не имеют четких специфических проявлений и зачастую одинаковы при разных заболеваниях: повышение температуры тела, головная боль, миалгии и артралгии, недомогание, разбитость, снижение аппетита и т.д. Обычно продолжается от нескольких часов до нескольких дней. При многих инфекционных заболеваниях возбудители в период продромы не выделяются во внешнюю среду (исключение, корь, коклюш и др.). III. Разгар болезни – появление и нарастанием наиболее характерных, специфичных для конкретного инфекционного заболевания клинических и лабораторных признаков. В начале данного периода обнаруживаются специфические антитела (IgM) в сыворотке крови больного, титр которых в дальнейшем увеличивается и в конце периода синтез IgM заменяется на синтез IgG и IgА. Возбудитель продолжает интенсивно размножаться в организме, накапливаются значительные количества токсинов и ферментов. Вместе с тем, происходит выделение возбудителя из организма больного, вследствие чего он представляет опасность для окружающих. IV. Исход заболевания: выздоровление (реконвалесценция); микробоносительство; переход в хроническую форму; летальный. Реконвалесценция развивается после угасания основных клинических симптомов. При полном выздоровлении восстанавливаются все функции, нарушенные вследствие инфекционного заболевания. Титр антител достигает максимума. При многих заболеваниях в период реконвалесценции возбудитель выделяется из организма человека в большом количестве.
Глава 18. ИНФЕКЦИОННЫЕ ЗАБОЛЕВАНИЯ: ЭПИДЕМИОЛОГИЯ, ПОНЯТИЕ ОБ ИНФЕКЦИОННОМ ПРОЦЕССЕ, ПРОФИЛАКТИКА
Актуальность инфекционной патологии на современном этапе связана с тем, что 25 % смертности в мире связаны с инфекционными и паразитарными заболеваниями. ВРоссии ежегодно регистрируется от 30 до 50млн случаев инфекционных заболеваний. Каждый 3-йслучай и каждый 5-йдень временной утраты трудоспособности по болезни связаны с инфекционной патологией. Прямые и косвенные потери от инфекций – более 1,5трлл. рублей.
Успехи, достигнутые в борьбе с инфекционными болезнями, привели к тому, что еще недавно в конце 20века казалось, будто эпидемиология инфекционных болезней в значительной мере решила основные задачи, стоящие перед ней. Создалось впечатление, что инфекционные болезни побеждены. Но, несмотря на то, что в РФ, как и вдругих экономическиразвитых странах, достигнуто существенное снижение уровня заболеваемости инфекционными болезнями, они продолжают причинять большой ущерб здоровью людей и экономике страны.
Все еще значительна роль инфекций как причины детской смертности и фактора инвалидизации населения; туберкулез, полиомиелит, бруцеллез поражают опорно-двигательный аппарат; менингококковая инфекция, вирусные энцефалиты могут быть причиной стойких поражений центральной нервной системы; токсоплазмоз, краснуха у беременных приводят к внутриутробной патологии плода.
В последние десятилетия ведущее значение в инфекционной патологии приобретают так называемые эндогенные инфекции. Вызываемыеразличными возбудителями (кокковые формы, особенно стрепто- и стафилококки, кишечная палочка, протей, синегнойная палочка, отдельные грибы и др.) дерматиты, гнойничковые поражения кожи, назофарингиты, отиты, конъюнктивиты, колиты, аппендицит, бронхиты, бронхопневмонии, цистопиелонефриты, холециститы, диареи, а также многие формы сепсиса косвенно обусловлены факторами техногенной среды и образом жизни современного человечества.
Проблемы инфекционной патологии XXIвека это: инфекции, которые достались нам в наследство от предыдущих веков (туберкулез, малярия, лейшманиоз, сифилис и др.) и к этому необходимо добавить, что обнаруживаются новые, ранее неизвестные «новые инфекции», а точнее впервые выявленные инфекции, ставшие известными в последние десятилетия (более 30): ВИЧ-инфекция, болезнь Лайма, легионеллез, эрлихиозы, энтеротоксигенные и энтерогеморрагические эшерихиозы, вирусные лихорадки Ласса, Эбола, Марбург, папилломавирусная инфекция и др., гепатиты Е, С, D, F и G кампилобактериоз, хантавирусный легочный синдром.
Эволюция инфекционного процесса в настоящее время это:
●увеличение доли атипичных, затяжных и хронических форм инфекционных болезней (резистентность возбудителя, изменение реактивности макроорганизма);
●более частоеразвитие микст-инфекций;
●суперинфицирование;
●продолжительная персистенция возбудителя;
●актуализация условно-патогенной микрофлоры;
●внутрибольничные (нозокомиальные) инфекции;
●увеличение частоты микозов;
●возрастание роли инфекции в различных областях клинической медицины (хирургия, гастроэнтерология, кардиология, урология, гинекология и т.д.).
Таким образом, человечество в борьбе с инфекционными болезнями не достигло цели по ликвидации инфекций, но, напротив, круг стоящих перед человечеством задач постоянно расширяется. Это связано не только с резкими изменениями социально-экономических условий жизни населения, произошедшими в последние годы, урбанизацией, огромной миграцией людей, загрязнением биосферы и т.п., но и с ростом инфекционной заболеваемости, а также с расширением числа нозологических форм инфекций, расшифрованных в последнее время благодаря научным достижениям, а также быстрой эволюции усиления патогенности и вирулентности условно-патогенных возбудителей.
Инфекция (от латинского infectio – загрязнение, заражение) – проникновение в организм болезнетворных микроорганизмов и возникновение при этом сложного комплекса процессов взаимодействия организма (макроорганизма) и возбудителя (микроорганизма) в определенных условиях внешней и социальной среды, включающий динамическиразвивающиеся патологические, защитно-приспособительные, компенсаторные реакции (объединяющиеся под названием «инфекционный процесс»),
Инфекционный процесс – это комплекс взаимных приспособительных реакций на внедрение и размножение патогенного микроорганизма в макроорганизме, направленный на восстановление нарушенного гомеостаза и биологического равновесия с окружающей средой.
Современное определение инфекционного процесса включает взаимодействие трех основных факторов – возбудителя, макроорганизма и окружающей среды, каждый из которых может оказывать существенное влияние на его результат.
Инфекционный процесс может проявляться на всех уровнях организации биологической системы (организма человека) – субмолекулярном, субклеточном, клеточном, тканевом, органном, организменном и составляет сущность инфекционной болезни. Собственно инфекционная болезнь – это частное проявление инфекционного процесса, крайняя степень егоразвития. Примером скрыто протекающего инфекционного процесса является процесс, возникающий в результате вакцинации.
Инфекционные болезни – обширная группа заболеваний человека, вызванных патогенными вирусами, бактериями (в том числе риккетсиями и хламидиями) и простейшими. Сущность инфекционных болезней состоит в том, что ониразвиваются вследствие взаимодействия двух самостоятельных биосистем – макроорганизма и микроорганизма, каждый из которых обладает собственной биологической активностью.
Факторы риска, способствующиеразвитию инфекционных заболеваний:
–войны; социальные, экономические бедствия; нарушения экологического равновесия, стихийные бедствия, катастрофы; голод, бедность, нищенство, беспризорность. Основные спутники их – резкое снижение защитных систем, ослабление организма, вшивость, сыпной тиф, чума, брюшной тиф и др.;
–моральные, психические травмы, стрессы;
–тяжелые длительные, изнуряющие организм болезни;
–плохие жилищно-бытовые условия, непосильный физический труд; недостаточное, некачественное, нерегулярное питание; переохлаждение, перегревание, сопровождающиеся резким ослаблением организма, особенно его иммунной системы;
–несоблюдение, нарушение правил личной гигиены;
–нарушение гигиены жилища, служебных помещений; плохие бытовые условия, скученность;
–не обращение к помощи врача или несвоевременное, некачественное оказание медицинской помощи;
–употребление для питья, а также при умывании некачественной воды;
–употребление пищи, зараженной возбудителями инфекционных болезней:
–отказ от прививок;
–алкоголизм, наркомания, беспорядочная половая жизнь.
Инфекционные болезни имеют ряд особенностей, которые отличают их от неинфекционных болезней. Кчислу таких особенностей следует отнести:
–контагиозность – способность возбудителя инфекционной болезни передаваться от зараженного организма здоровым. Для характеристики степени контагиозности определяется индекс контагиозности, т.е. процент заболевших от общего количества восприимчивых лиц, подвергшихся опасности заражения. Например, корь относится к числу высококонтагиозных заболеваний, при которых индекс контагиозности составляет 95–100 %;
–специфичность – каждый патогенный микроорганизм вызывает болезнь, характеризующуюся определенной локализацией процесса и характером поражения;
–цикличность – смена периодов болезни, строго следующих друг за другом: инкубационный период → продромальный период →разгар болезни → реконвалесценция;
–реакции инфицированного организма на микроорганизм – в процессеразвития инфекционного процесса макроорганизм реагирует как единое целое, в результате чего у больных выявляются системные реакции целостного организма (сердечно-сосудистой, нервной, пищеварительной, эндокринной, мочевыделительной систем и др.), а не только реакции пораженного органа или системы;
–формирование специфического иммунитета – в процессеразвития инфекционного процесса происходит формирование специфического иммунитета, напряженность и продолжительность которого могут варьировать от нескольких месяцев до несколькихлет и даже десятилетий. Полноценность формирующегося специфического иммунитета определяет цикличность инфекционного процесса. При слабом иммунитете возможноразвитие обострений и рецидивов инфекционной болезни;
Условием, необходимым дляразвития инфекционного процесса, является наличие самого микроба – возбудителя, восприимчивого организма и определенных факторов внешней среды, при которых происходит их взаимодействие. Возбудитель должен обладать определенными качественными и количественными характеристиками, необходимыми для возникновения инфекционного процесса. Ккачественным характеристикам относятся патогенность и вирулентность.
Под патогенностью (болезнетворностью) понимают видовой многофакторный признак, характеризующий потенциальную способность микроба вызывать инфекционный процесс. Несмотря на то, что патогенность является генетически детерминированным признаком, в различных условиях она может изменяться.
Важнейшими факторами патогенности являются инвазивность и токсигенность. Под инвазивностью понимается способность возбудителя проникать через кожные покровы и слизистые оболочки во внутреннюю среду макроорганизма с последующим возможным распространением по органам и тканям. Токсигенность – это способность микробов вырабатывать токсины. Для определения степени патогенности используется такое понятие, как «вирулентность», являющаяся индивидуальным признаком любого патогенного штамма. Взависимости от степени выраженности данного признака все штаммы могут быть подразделены на высоко-, умеренно-, слабо- и авирулентные. Количественно вирулентность штамма микроорганизма может быть выражена в летальной и инфицирующей дозах, определяемых на экспериментальных животных. Чем выше вирулентность штамма, тем ниже должна быть инфицирующая доза, представляющая собой количество жизнеспособных микробов, которые могут вызвать в организме хозяинаразвитие инфекционного процесса.
Основными характеристиками макроорганизма, влияющими наразвитие инфекционного процесса, являются резистентность и восприимчивость.
Под резистентностью понимают состояние устойчивости, которое определяется факторами неспецифической защиты. Восприимчивость представляет собой способность макроорганизма реагировать на инфицированиеразвитием инфекционного процесса. Популяция людей неоднородна по устойчивости и восприимчивости к различным микробам – возбудителям. Один и тот же возбудитель при одинаковой инфицирующей дозе может вызватьразличные по тяжести формы заболевания – от легчайших до крайне тяжелых и молниеносных с летальным исходом.
Эпидемиологический процесс – совокупность следующих друг за другом случаев инфекционной болезни, непрерывность и закономерность которых поддерживается наличием источника инфекции, факторов передачи и восприимчивостью населения.
Таким образом, этот процесс состоит из трех звеньев:
1)источника инфекции;
2)механизма передачи возбудителей инфекционных болезней;
3)восприимчивости населения.
Без этих звеньев не могут возникать новые случаи заражения инфекционными болезнями. Отсутствие любого из факторов распространения ведет к разрыву цепи эпидемического процесса и прекращению дальнейшего распространения соответствующих заболеваний.
Обязательным условиемразвития эпидемического процесса является непрерывное взаимодействие трех его составляющих звеньев:
1)источника инфекции;
2)механизма(ов) передачи возбудителя;
3)восприимчивого макроорганизма.
Отсутствие или устранение любого из указанных звеньев приводит к ликвидацииразвития эпидемического процесса и к прекращению распространения инфекционной болезни.
Источником инфекции является зараженный (больной или носитель) организм человека или животного (объект, который служит местом естественного пребывания и размножения возбудителей и из которого возбудитель может тем или иным путем заражать здоровых людей).
Источники инфекции
Человек – больной или носитель (конец инкубационного периода; продром;разгар болезни; реконвалесценция, пока продолжается выделение возбудителя) – антропоноз. Больной человек заразен – в конце инкубационного периода и продроме (кишечные инфекции, вирусный гепатит, корь), в разгар болезни (практически все инфекции, однако эпидемиологическая опасность в этом периоде меньше, поскольку больные обычно находятся в стационаре – отсюда необходимость госпитализации или хотя бы изоляции инфекционных больных), в реконвалесценции (пока продолжается выделение из организма возбудителя – необходимо контрольное бактериологическое обследование). Возможно также формирование носительства – транзиторного (здоровый человек «пропустил» возбудителя через свой организм транзитом, например, при дизентерии, сальмонеллезе – через желудочно-кишечный тракт без какой-либо реакции), реконвалесцентного (обычно кратковременное – дни, редко недели), хронического (иногда пожизненного).
Животные (домашние, дикие) – зооноз. Животные – домашние и дикие – могут быть источниками при зоонозах – бешенстве, сибирской язве. Существенную роль играют крысы, которые передают около 20инфекционных болезней, в том числе чуму, лептоспироз, содоку и др.
Внешняя среда – сапроноз. При сапронозах основным резервуаром возбудителя служат субстраты внешней среды, которые обеспечивают его автономное устойчивое существование в природе. Как правило, такими субстратами являются почва и вода. Классические сапронозы (возбудители ботулизма, столбняка, легионеллеза и др.) являются псевдопаразитами, поскольку для их существования не требуется организм человека или животного. Втаких случаях передача возбудителя к человеку происходит непосредственно из резервуара возбудителя.
Сапрозоонозы (возбудители сибирской язвы, лептоспирозов, иерсиниозов и др.) являются переходными формами, для которых присущи черты как зоонозов, так и сапронозов.
Некоторые патогенные микробы могут обитать в двух резервуарах, что свойственно переходным формам. Вэтих случаях такие микробы следует классифицировать по основному (ведущему) резервуару.
Следующее звено эпидемического процесса – механизм передачи. Механизм передачи инфекции – это способ перемещения возбудителя от источника инфекции к восприимчивому организму. Приразличных инфекционных болезнях переход возбудителя от одного организма к другому происходит совершенноразличными способами, поскольку каждый возбудитель приспособился к определенному, только ему присущему меха-низму передачи.
Данный механизм состоит из трех фаз, следующих одна за другой: выделение возбудителя в окружающую среду→пребывание возбудителя на объектах окружающей среды→внедрение возбудителя в восприимчи-вый организм.
Возбудители инфекционных болезней выделяются в окружающую среду с различной интенсивностью в зависимости от стадии, периодаразвития заболевания и его формы. Фактически выделение возбудителя может происходить в любой период заболевания и зависит от характера патологии и формирующегося иммунного ответа.
Следует помнить, что при многих инфекционных заболеваниях выделение возбудителя может происходить уже в конце инкубационного периода. Такое выделение возбудителя является достаточно опасным для окружающих, поскольку у заболевшего человека пока отсутствуют признаки заболевания и он, сохраняя свою социальную активность, способствует широкому распространению возбудителя. Однако наиболее интенсивное выделение возбудителя в окружающую среду происходит в периодразгара заболевания.
В качестве источника инфекции исключительное эпидемическое значение имеют бактерионосители, представляющие собой клинически здоровых людей, выделяющих в окружающую среду возбудителей инфекционных болезней.
При зоонозах резервуаром и источником инфекции являются, как указывалось выше, животные. Выделение возбудителя происходит также через те органы и ткани, в которых преимущественно находится возбудитель, однако промышленное и сельскохозяйственное использование многих животных способствует изменению и расширению возможностей инфицирования человека (употребление зараженного мяса, молока, яиц, сыра, контакт с инфицированной шерстью и т.д.).
При сапронозах выделения возбудителей не происходит, поскольку они автономно обитают на абиотических объектах окружающей среды и не нуждаются в эпидемическом процессе как таковом.
Возможность и длительность пребывания возбудителя в окружающей среде определяются его свойствами. Например, возбудители кори, гриппа и менингококковой инфекции не могут длительно сохраняться на объектах внешней среды, так как достаточно быстро погибают (в течение нескольких минут). Возбудители шигеллезов способны сохраняться на объектах внешней среды в течение нескольких дней, а возбудители ботулизма и сибирской язвы сохраняются в почве десятилетиями. Именно эту фазу – фазу пребывания возбудителя на объектах окружающей среды – следует использовать для проведения противоэпидемических мероприятий с целью прерывания эпидемического процесса.
Непосредственное поступление или внедрение возбудителя в восприимчивый организм может происходитьразличными способами, которые подразделяются на фекально-оральный, аэрогенный (респираторный), контактный, кровяной (трансмиссивный) и вертикальный. Эти способы передачи и являются механизмами передачи возбудителя.
Характеристика механизмов и путей передачи возбудителя приразличных инфекционных заболеваниях
|
Механизм передачи |
Путь передачи |
Фактор передачи |
|
Фекально-оральный |
Алиментарный (пищевой) |
Пища |
|
Водный |
Вода |
|
|
Kонтактно-бытовой |
Посуда, предметы обихода, грязные руки и т.д. |
|
|
Аэрогенный (респираторный) |
Воздушно-капельный |
Воздух |
|
Воздушно-пылевой |
Пыль |
|
|
Трансмиссивный (кровяной) |
Укусы кровососущих |
Kровососущие членистоногие |
|
Парентеральный |
Kровь, препараты крови Шприцы, хирургический инструмент |
|
|
Kонтактный |
Раневой |
Почва |
|
Kонтактно-половой |
Секрет желез, присутствие компонентов крови и т.д. |
|
|
Вертикальный |
Трансплацентарный |
– |
|
Через грудное молоко |
Как правило, передача (или перенос) возбудителя от больного организма к здоровому опосредованаразличными элементами внешней среды, которые называются факторами передачи. Кним относятся пищевые продукты, вода, почва, воздух, пыль, предметы ухода и окружающей обстановки, членистоногие и др. Лишь в отдельных случаях возможна непосредственная передача возбудителя от больного организма к здоровому путем прямого контакта. Конкретные элементы внешней среды и (или) их сочетания, которые обеспечивают перенос возбудителя в определенных условиях, называются путем передачи.
Последним элементом эпидемического процесса является восприимчивый организм. Роль этого элемента в развитии инфекционного процесса не менее важна, чем двух предыдущих. При этом может иметь значение как индивидуальная восприимчивость человека, так и коллективная. Вответ на внедрение инфекционного агента организм реагирует образованием защитных реакций, направленных на ограничение и полное освобождение организма от возбудителя и также на восстановление нарушенных функций пораженных органов и систем.
Исход взаимодействия зависит от ряда условий:
●состояние местной защиты (неповрежденный кожный покров, слизистые оболочки, состояние микрофлоры);
●функционирование специфических и неспецифических факторов защиты (состояние иммунитета, выработка защитных веществ);
●важны количество проникших микробов, степень их патогенности, состояние нервной и эндокринной систем человека, возраст, питание.
Таким образом, решающим в возникновении болезни является состояние организма человека, в особенности его иммунной системы.
Иммунитет – способ защиты организма от живых тел и веществ, несущих признаки генетически чужеродной информации (включая микроорганизмы, чужеродные клетки, ткани или генетически изменившиеся собственные клетки, в т.ч. опухолевые).
Центральные органы иммунитета – вилочковая железа (тимус), красный костный мозг. Периферические органы – селезенка, лимфоузлы, скопления лимфоидной ткани в кишечнике (пейеровы бляшки).
Функции системы иммунитета: распознавание инородных агентов (чужеродных антигенов) с последующим реагированием, заключающимся в нейтрализации,разрушении и выведении их из организма человека
Виды иммунитета:
Врожденный иммунитет – наследственно закрепленная система защиты многоклеточных организмов от патогенных и непатогенных микроорганизмов, а также эндогенных продуктов тканевой деструкции.
Приобретенный иммунитет – это специфический индивидуальный иммунитет, т.е. это иммунитет, который имеется конкретно у определенных индивидуумов и к определенным возбудителям или агентам.
Приобретенный делится на естественный и искусственный, а каждый из них – на активный и пассивный и, в свою очередь, активный делится на стерильный и нестерильный.
Приобретенный иммунитет для большинства инфекций бывает временным, кратковременным, а для некоторых из них может быть пожизненным (корь, эпидемический паротит, краснуха и др.). Он приобретается естественным путем после перенесенного заболевания или в результате иммунопрофилактики конкретного человека и обусловлен специфическими клеточными и гуморальными факторами (фагоцитоз, антитела) или клеточной ареактивностью только к определенному возбудителю и токсину.
Если иммунитет приобретается естественным путем в процессе жизни, его называют естественным, если искусственным путем, в результате медицинских манипуляций, то его называют искусственным иммунитетом. Всвою очередь каждый из них делится на активный и пассивный. Активным иммунитет называется потому, что вырабатывается самим организмом в результате попадания антигенов, возбудителей и т.п. Естественный активный иммунитет еще называют постинфекционным и он вырабатывается в организме человека после попадания возбудителей, т.е. в результате заболевания или инфицирования.
Искусственный активный иммунитет еще называют поствакциналъным и он вырабатывается после введения вакцин или анатоксинов.
Наконец, активный иммунитет естественный и искусственный делятся на стерильный и не стерильный. Если после перенесенной болезни организм избавился от возбудителя, то иммунитет называют стерильным (корь, краснуха, эпидемический паротит, натуральная оспа, дифтерия и др.). Если гибели возбудителя не происходит и он остается в организме, иммунитет называется не стерильным. Чаще такой вариант формируется при хронических инфекциях (туберкулез, бруцеллез, сифилис и некоторые другие). Так, при туберкулезе часто после инфицирования в организме образуется очаг Гона и микобактерии в организме могут сохраняться пожизненно, создавая нестерильный иммунитет. Сисчезновением возбудителя из организма через некоторый срок исчезает и иммунитет. Нередко нестерильный иммунитет наблюдается при риккетсиозных и вирусных инфекциях (сыпной тиф, герпес, аденовирусная инфекция и др.).
Активный иммунитет вырабатывается медленно в пределах 2–8недель. По скорости выработки необходимой напряженности иммунитета к одному и тому же антигену люди гетерогенны и эта гетерогенность выражается по формулам и кривым нормального распределения Гаусса. Всех людей по скорости выработки достаточного высокого иммунитета можноразделить на несколько групп: от очень быстрой выработки в сроки в пределах 2 недель до очень медленной – до 8 недель и более. Активный иммунитет, хотя он вырабатывается медленно, в организме сохраняется длительно. Взависимости от вида инфекции этот иммунитет может сохраняться несколько месяцев, в пределах 1 года (холера, чума, бруцеллез, сибирская язва и др.), нескольколет (туляремия, натуральная оспа, туберкулез, дифтерия, столбняк и др.) и даже пожизненно (корь, паротит, краснуха, скарлатина и др.). Поэтому к активной искусственной иммунизации прибегают при плановой специфической иммунопрофилактике вне зависимости от наличия заболеваний согласно директивным документам Минздрава и местных органов здравоохранения (приказов, методических указаний, инструкций).
Пассивным иммунитет называют потому, что антитела в организме сами не вырабатываются, а они приобретаются организмом извне. При естественном пассивном иммунитете антитела ребенку передаются от матери трансплацентарно или с молоком, а при искусственном – антитела вводятся людям парентерально в виде иммунных сывороток, плазмы или иммуноглобулинов. Пассивный иммунитет в организме возникает очень быстро: от 2–3 до 24часов, но сохраняется не долго – до 2–8недель. Скорость возникновения пассивного иммунитета зависит от способа введения антител в организм. Если иммунную сыворотку или иммуноглобулин вводят в кровь, то организм перестроится через 2–4часа. Если антитела вводят внутримышечно, то для рассасывания и попадания их в кровь необходимо до 6–8часов, а если вводить подкожно, то иммунитет возникнет в течение 20–24часов.
Однако каким бы способом (внутривенно, внутримышечно или подкожно) ни попали антитела в организм, пассивный иммунитет возникнет в организме значительно быстрее активного. Поэтому к искусственной пассивной иммунизации обязательно прибегают для лечения дифтерии, столбняка, ботулизма, газовой гангрены, сибирской язвы и некоторых других инфекций, при укусах змей и других ядовитых живых существ, а также для профилактики по эпидемическим показаниям: при угрозе возникновения инфекции (грипп), контактным в очагах сибирской язвы, ботулизма, кори, гриппа и других, при укусе животных для профилактики бешенства, для экстренной профилактики столбняка, газовой гангрены и при некоторых других инфекциях. Приобретенный (адаптивный) иммунитет – формируется в течение жизни под влиянием антигенной стимуляции.
Врожденный и приобретенный иммунитет – это две взаимодействующие части иммунной системы, обеспечивающиеразвитие иммунного ответа на генетически чужеродные субстанции.
Факторы, влияющие наразвитие эпидемического процесса
К социальным факторам, которые влияют наразвитие эпидемического процесса, принадлежат: экономические; санитарно-коммунальное благоустройство; уровеньразвития системы здравоохранения; особенности питания; условия работы и быта; национально-религиозные обычаи; войны; миграция населения; стихийные бедствия. Социальные факторы имеют большое значение дляразвития эпидемического процесса, они могут вызвать распространение инфекционных болезней или, наоборот, снижать заболеваемость.
Факторы внешней среды (физические, химические, биологические) также могут влиять наразвитие инфекционного процесса, однако они играют только опосредованную роль, оказывая влияние как на макроорганизм, так и на микробы. Вчастности, их воздействие на макроорганизм может приводить и к повышению и к снижению резистентности макроорганизма, а воздействие на микробы может сопровождаться повышением или снижением их вирулентности. Кроме того, факторы внешней среды могут способствовать активизации и появлению новых механизмов и путей передачи возбудителей инфекционных болезней, что имеет важное значение в эпидемическом процессе. Вконечном итоге влияние факторов внешней среды может отражаться на уровне инфекционной заболеваемости в определенных зонах и регионах.
Влияние на ход эпидемического процесса также имеют формы взаимодействия живых существ (микробная конкуренция, противостояние микроорганизмов и простейших и др.).
Профилактика инфекционных болезней и мероприятия по борьбе с ними
Мероприятия по профилактике инфекционных заболеваний можно условноразделить на две большие группы – общие и специальные.
1.Кобщим относятся государственные мероприятия, направленные на повышение материального благосостояния, улучшение медицинского обеспечения, условий труда и отдыха населения, а также санитарно-технические, агролесотехнические, гидротехнические и мелиоративные мероприятия, рациональная планировка и застройка населенных пунктов и многое другое, что способствует успехам профилактики и ликвидации инфекционных болезней.
2.Специальными являются профилактические мероприятия, проводимые специалистами лечебно-профилактических и санитарно-эпидемиологических учреждений. Восуществлении этих мероприятий наряду с органами здравоохранения нередко участвуют другие министерства и ведомства, а также широкие слои населения. Например, в профилактике зоонозных заболеваний (сап, ящур, бруцеллез, сибирская язва и др.) принимают участие органы управления сельским хозяйством, ветеринарная служба, предприятия по обработке кожевенного сырья и шерсти. Планирование профилактических мероприятий и контроль за их выполнением осуществляют органы здравоохранения. Система профилактических мероприятий включает и международные меры, когда речь идет об особо опасных (карантинных) инфекциях.
Содержание и масштаб профилактических мероприятий могут бытьразличными в зависимости от особенностей инфекции, поражаемого контингента и характера объекта. Они могут относиться непосредственно к очагу инфекции или касаться целого района, города, области. Успехи в организации и проведении предупредительных мер в отношении инфекционных заболеваний зависят от тщательности обследования наблюдаемого объекта.
Дляразвития эпидемического процесса необходимо наличие трех основных звеньев:
1.Источника инфекции.
2.Механизма передачи инфекции.
3.Восприимчивого населения.
Отсутствие (илиразрыв) любого из них приводит к прекращению эпидемического процесса.
При планировании и проведении профилактических мероприятий теоретически и практически обоснованным является ихразделение на три группы:
1.Мероприятия в отношении источника инфекции, направленные на его обезвреживание (или устранение).
2.Мероприятия в отношении механизма передачи, проводимые с цельюразрыва путей передачи.
3.Мероприятия по повышению невосприимчивости населения.
Соответственно этой эпидемиологической триаде выделяют три группы профилактических (противоэпидемических) мероприятий.
Воздействие на первое звено эпидемиологического процесса – источник инфекции
Существенную роль играют профилактические мероприятия, направленные на источник инфекции, которым при антропонозных заболеваниях является человек – больной или выделитель возбудителя, а при зоонозных заболеваниях – инфицированные животные.
Антропонозы. Кэтой группе профилактических мероприятий при антропонозах относятся диагностические, изоляционные, лечебные и режимно-ограничительные мероприятия. Активное и полное выявление больных осуществляется на основе комплексной диагностики, включающей клинические, анамнестические, лабораторные и инструментальные исследования. При одних инфекциях (особо опасные инфекции, брюшной тиф, вирусный гепатитВ и др.) госпитализация выявленных больных обязательна, при других (дизентерия, эшерихиоз, корь, ветряная оспа и др.) – в случаях отсутствия эпидемиологических и клинических противопоказаний допускается изоляция больных на дому.
В комплекс режимных мероприятий входит, занимая важное место, дезинфекция посуды, белья, помещений и инструментария. Рациональная комплексная терапия госпитализированных больных также является одной из профилактических мер в отношении инфекционных болезней.
Выписка больных из стационара производится после полного клинического выздоровления и по истечении определенного для каждой инфекции срока, исключающего возможность заражения. Если болезни свойственно бактерионосительство, то выписка реконвалесцентов осуществляется лишь при получении отрицательных результатов бактериологического исследования.
Активное выявление бактериовыделителей и их санация – одно из важных профилактических мероприятий. Выявление бактериовыделителей проводится в очаге инфекции, среди реконвалесцентов при выписке и вотдаленные сроки после нее, а также среди лиц декретированных профессий (пищеблок, водопроводные станции, детские учреждения). Выявленных бактериовыделителей временно отстраняют от работы, берут на учет и вплановом порядке проводят их бактериологическое обследование.
Режимно-ограничительные мероприятия. Предупреждению дальнейшего распространения возникших в коллективе инфекционных заболеваний служат режимно-ограничительные мероприятия, проводимые в отношении лиц, контактировавших с больными и подвергшихся риску заражения. Контактных лиц следует рассматривать как потенциальный источник инфекции, поскольку они могут быть заражены и находиться в периоде инкубации или являться выделителями возбудителей. Содержание режимно-ограничительных мероприятий зависит от характера инфекции, профессиональной принадлежности контактных лиц и др. Они включают медицинское наблюдение,разобщение и изоляцию.
Медицинское наблюдение проводится в течение срока, определяемого максимальной длительностью инкубационного периода при данной болезни. Оно включает опрос, осмотр, термометрию и лабораторное обследование контактных лиц. Медицинское наблюдение позволяет выявить первые симптомы заболевания и своевременно изолировать больных.
Разобщение. Дети, посещающие учреждения, или взрослые, работающие в детских учреждениях, а в некоторых случаях на пищевых предприятиях (например, контактные по брюшному тифу), подлежатразобщению, т.е. им запрещают посещать учреждения, где они работают, в течение срока, установленного инструкцией для каждого инфекционного заболевания.
Изоляция. При особо опасных инфекциях (чума, холера) все контактировавшие с больными подлежат изоляции и медицинскому наблюдению в изоляторе. Это мероприятие носит название обсервации и является составной частью карантинных мероприятий, проводимых при названных заболеваниях. Продолжительность изоляции соответствует периоду инкубации – при чуме 6суток, при холере – 5суток. Вте исторические времена, когда еще не были известны сроки инкубации, изоляция контактных лиц при чуме и некоторых других инфекциях продолжалась 40дней, откуда и произошло название «карантин» (итал. quarantena, qaranta giorni – 40дней).
Мероприятия по санитарной охране территории страны, осуществляемые санитарно-эпидемиологическими и специализированными противоэпидемическими учреждениями, дислоцированными в морских и речных портах, аэропортах, на шоссейных и железных дорогах также имеют большое значение. Объем мероприятий и порядок их проведения определены «Правилами по санитарной охране территории» нашей страны, при составлении которых учтены требования «Международных санитарных правил», принятых ВОЗ.
Инфекции, имеющие международное значение, подразделяются на две группы: болезни, на которые распространяются правила (чума, холера, желтая лихорадка и натуральная оспа), и заболевания, подлежащие международному надзору (сыпной и возвратный тифы, грипп, полиомиелит, малярия). Страны – члены ВОЗ обязаны своевременно информировать эту организацию о всех случаях возникновения заболеваний, на которые распространяются медико-санитарные правила, и о проводимых в связи с этим противоэпидемических мероприятиях.
Зоонозы. Профилактические мероприятия в отношении источника инфекции при зоонозах имеют некоторые особенности. Если источником инфекции являются домашние животные, то осуществляются санитарно ветеринарные мероприятия по их оздоровлению. Втех случаях, когда источником инфекции служат синантропные животные – грызуны (мыши, крысы), проводится дератизация. Вприродных очагах, где источником инфекции являются дикие животные, при необходимости численность их популяции уменьшают путем истребления до безопасного уровня, предотвращающего заражение человека.
Воздействие на второе звено пидемиологического процесса – механизм передачи возбудителя
В профилактике инфекционных болезней воздействие на механизм передачи возбудителя является важным мероприятием. Передача заразного начала от больного к здоровому происходит через внешнюю среду с помощьюразличных факторов (вода, пища, воздух, пыль, почва, предметы домашнего обихода), что и определяет многообразие профилактических мер воздействия.
В настоящее время все профилактические мероприятия, направленные на второе звено эпидемического процесса,разделяют на три основные группы:
1)санитарно-гигиенические;
2)дезинфекционные;
3)дезинсекционные.
При кишечных инфекциях с фекально-оральным механизмом заражения (брюшной тиф, дизентерия, холера) основными факторами передачи возбудителя служат пища и вода, реже – мухи, грязные руки, предметы обихода. Впрофилактике этих инфекций наибольшее значение имеют мероприятия обще-санитарного и гигиенического плана,различные способы дезинфекции. Обще-санитарными являются коммунально-санитарные мероприятия, пищевой, школьный, промышленный санитарный надзор, повышение уровня общей и санитарно гигиенической культуры населения.
К профилактическим мероприятиям, воздействующим на пути передачи инфекционного начала, относится также дезинфекция, которая проводится в очагах инфекционных заболеваний, а также в общественных местах (вокзалы, транспорт, общежития, общественные туалеты) независимо от наличия вспышки или эпидемии инфекционной болезни.
При инфекциях дыхательных путей (корь, краснуха, дифтерия, скарлатина, менингококковая инфекция, грипп и др.) по сравнению с кишечными инфекциями проведение мероприятий для пресечения путей передачи возбудителя представляет большие трудности. Передаче этих инфекций по воздуху способствуют микробные аэрозоли (капельная и ядерная фазы) и инфицированная пыль, поэтому предупредительными мерами являются санация воздушной среды помещений и применение респираторов. Что касается дезинфекции, то она почти не применяется при тех инфекциях дыхательных путей, возбудители которых малоустойчивы во внешней среде (корь, ветряная оспа, краснуха, эпидемический паротит). Дезинфекция проводится при скарлатине и дифтерии.
Большое значение для предупреждения трансмиссивных инфекций приобретают средства дезинсекции, направленные на уничтожение переносчиков возбудителей – кровососущих клещей, насекомых. Применяют также коллективные и индивидуальные меры защиты от нападения и укусов переносчиков.
Воздействие на третье звено эпидемиологического процесса
Повышение невосприимчивости населения проводится за счет внедрения двух направлений профилактики – неспецифической и специфической (иммунопрофилактика). Благодаря планомерному массовому проведению профилактических прививок заболеваемость дифтерией, полиомиелитом, коклюшем, корью, эпидемическим паротитом и др. вакцинозависимыми инфекциями снизилась до спорадического уровня. Не менее важным является проведение профилактических прививок по эпидемическим показателям, особенно с целью профилактики бешенства, столбняка, когда иммунопрофилактика является основным средством предупреждения заболеваний.
Иммунизация (от лат. immunis – свободный, избавленный от чего-либо) – метод создания искусственного иммунитета у людей и животных. Различают активную и пассивную иммунизацию.
Активная иммунизация заключается во введении в организм антигенов. Наиболее широко распространённая форма активной иммунизации – вакцинация, т.е. применение вакцин – препаратов, получаемых из микроорганизмов (бактерии, риккетсии и вирусы) или продуктов их жизнедеятельности (токсины) для специфической профилактики инфекционных болезней среди людей и животных. Активную иммунизацию осуществляют нанесением препарата (например, вакцины) на кожу, введением его внутрикожно, подкожно, внутримышечно, внутрибрюшинно, внутривенно, через рот и ингаляционным способом. Вакцинация остается перспективным и экономически выгодным направлением профилактики.
Характеристика вакцин
Типы вакцин
Живые вакцины
Содержат вакцинные штаммы возбудителей инфекционных болезней, которые утратили способность вызывать заболевание, но сохранили высокие иммуногенные свойства. Живые вакцины используют для иммунизации против полиомиелита, паротитной инфекции, кори, туберкулеза, бруцеллеза, туляремии, сибирской язвы, чумы, сыпного тифа, желтой лихорадки, лихорадки Ку, клещевого энцефалита, бешенства, ветряной оспы и других инфекций.
Инактивированные вакцины
Получают путем действия на патогенные бактерии и вирусы физическими (высокая температура, ультрафиолет, гамма-облучение) и химическими факторами (фенол, формалин, мертиолат, спирт и др.). Используют для иммунизации против коклюша, брюшного тифа, холеры, полиомиелита, бешенства, клещевого энцефалита и других инфекций.
Анатоксины
Пассивную иммунизацию проводят введением сывороток или сывороточных фракций крови иммунных животных и людей подкожно, внутримышечно, а в неотложных случаях – внутривенно. Такие препараты содержат готовые антитела, которые нейтрализуют токсин, инактивируют возбудителя и препятствуют его распространению.
Пассивная иммунизация создаёт кратковременный иммунитет (до 1месяца). Кней прибегают для предупреждения заболевания в случае контакта с источником инфекции при кори, дифтерии, столбняке, газовой гангрене, чуме, сибирской язве, гриппе и пр. Серопрофилактика или, если заболевание ужеразвилось, для облегчения его течения серотерапия.
Приказ Министерства здравоохранения Российской Федерации (Минздрав России) от 21марта 2014г. №125нг. Москва «Об утверждении национального календаря профилактических прививок и календаря профилактических прививок по эпидемическим показаниям».
Приказ Минздрава России
№125н от 21.03.2014 г.
ПРИЛОЖЕНИЕ 1
Национальный календарь профилактических прививок
|
Категория и возраст граждан, подлежащих обязательной вакцинации |
Наименование профилактической прививки |
|
Новорожденные в первые 24часа жизни |
Первая вакцинация против вирусного гепатита В |
|
Новорожденные на 3–7день жизни |
Вакцинация против туберкулёза |
|
Дети 1месяц |
Вторая вакцинация против вирусного гепатита В |
|
Дети 2месяца |
Третья вакцинация против вирусного гепатита В (группы риска) |
|
Первая вакцинация против пневмококковой инфекции |
|
|
Дети 3месяца |
Первая вакцинация против дифтерии, коклюша, столбняка |
|
Первая вакцинация против полиомиелита |
|
|
Первая вакцинация против гемофильной палочки (группы риска) |
|
|
Дети 4,5месяца |
Вторая вакцинация против дифтерии, коклюша, столбняка |
|
Вторая вакцинация против полиомиелита |
|
|
Вторая вакцинация против гемофильной инфекции (группы риска) |
|
|
Вторая вакцинация против пневмококковой инфекции |
|
|
Дети 6месяцев |
Третья вакцинация против дифтерии, коклюша, столбняка |
|
Третья вакцинация против вирусного гепатита В |
|
|
Третья вакцинация против полиомиелита |
|
|
Третья вакцинация против гемофильной инфекции (группа риска) |
|
|
Дети 12месяцев |
Вакцинация против кори, краснухи, эпидемического паротита |
|
Четвёртая вакцинация против вирусного гепатита B (группы риска) |
|
|
Дети 15месяцев |
Ревакцинация против пневмококковой инфекции |
|
Дети 18месяцев |
Первая ревакцинация против дифтерии, коклюша, столбняка |
|
Первая ревакцинация против полиомиелита |
|
|
Ревакцинация против гемофильной инфекции (группы риска) |
|
|
Дети 20месяцев |
Вторая ревакцинация против полиомиелита |
|
Дети 6лет |
Ревакцинация против кори, краснухи, эпидемического паротита |
|
Дети 6–7лет |
Вторая ревакцинация против дифтерии, столбняка |
|
Ревакцинация против туберкулёза |
|
|
Дети 14лет |
Третья ревакцинация против дифтерии, столбняка |
|
Третья ревакцинация против полиомиелита |
|
|
Взрослые 18лет |
Ревакцинация против дифтерии, столбняка – каждые 10лет от момента последней ревакцинации |
|
Дети от 1 года до 18лет, взрослые от 18 до 55лет, не привитые ранее |
Вакцинация против вирусного гепатита В |
|
Дети от 1 года до 18лет, женщины от 18 до 25лет(включительно), не болевшие, не привитые, привитые однократно против краснухи, не имеющие сведений о прививках против краснухи |
Вакцинация против краснухи |
|
Дети от 1года до 18летвключительно и взрослые в возрасте до 35лет(включительно), не болевшие, не привитые, привитые однократно, не имеющие сведений о прививках против кори |
Вакцинация против кори |
|
Дети с 6месяцев; учащиеся 1–11классов; обучающиеся в профессиональных образовательных организациях и образовательных организациях высшего образования; взрослые работающие по отдельным профессиям и должностям (работники медицинских и образовательных организаций, транспорта, коммунальной сферы); беременные женщины; взрослые старше 60лет; лица, подлежащие призыву на военную службу; лица с хроническими заболеваниями, в том числе с заболеваниями лёгких, сердечно-сосудистыми заболеваниями, метаболическими нарушениями и ожирением |
Вакцинация против гриппа |
ПРИМЕРНЫЕ ТЕСТОВЫЕ ЗАДАНИЯ
Укажите один верный вариант ответа
1.Эпидемическим процессом называют:
а)распространение инфекционных болезней среди растений
б)распространение возбудителей среди кровососущих переносчиков
в)распространение инфекционных болезней в популяции людей
г)состояние зараженности организма человека или животного
2.Ликвидация той или иной инфекционной болезни как нозологической формы означает:
а)отсутствие заболеваний
б)отсутствие условий для реализации механизмов передачи
в)отсутствие носительства
г)ликвидацию возбудителя как биологического вида
д)отсутствие восприимчивых лиц
3.Вакцины и анатоксины предназначены для:
а)экстренной профилактики инфекционных заболеваний
б)выработки активного иммунитета к инфекционным заболеваниям
в)серологической диагностики инфекционных заболеваний
г)лечения инфекционных заболеваний
СИТУАЦИОННАЯ ЗАДАЧА
Больная 27лет, работница нефтеперерабатывающего комбината, обратилась за помощью на пятый день болезни. Жалобы: сильная головная боль, головокружение, общая слабость, отсутствие аппетита, повышение температуры, тошнота, рвота, темный цвет мочи, обесцвеченный кал.
Заболевание началось остро с высокой температуры, головной боли, тошноты и рвоты. Лечилась самостоятельно от гриппа, принимая аспирин, арбидол. Состояние резко ухудшилось, усилилась общая слабость, головная боль, несколькораз была рвота. Вызвана Скорая помощь – предварительный диагноз вирусный гепатит.
Два месяца назад перенесла операцию по экстрации зуба. 2недели отдыхала на природе –пила воду из водоёма.
Объективно. Температура 37,6 °С. Интенсивная желтушность кожи, склер и слизистой оболочки ротовой полости. На коже верхней части грудной клетки, в области плеч и предплечий единичные геморрагические высыпанияразмером 1×1см. Дважды было носовое кровотечение. Тоны сердца глуховатые, ритм правильный. Пульс 106уд. в минуту удовлетворительных качеств. Ад 90/60ммрт.ст. Влегких везикулярное дыхание. Размеры печени – перкуторно нижняя граница определяется по срединной линии на уровне реберной дуги, край ее резко болезненный, верхняя граница на уровне 7ребра. Селезенка не пальпируется. Симптом Ортнера положительный.
ЗАДАНИЕ
1.Какие данные эпиданамнеза следует получить?
2.Возможный путь инфицирования?
3.Какие противоэпидемические мероприятия необходимо провести в очаге?