|
Седьмой шейный позвонок находится в шейном отделе позвоночника)) А в частности- это тот самый позвонок, который «выпирает» и его легко можно нащупать. Часто он обрастает жиром и возникает холка. В идеале, его вообще не должно быть видно. Но это у людей, которые занимаются в частности или йогой или цигун и подобными практиками. Позвоночник выравнивается и он становится таким же позвонком, как и все остальные. К этому нужно стремиться)) автор вопроса выбрал этот ответ лучшим Единственный позвонок, который можно легко и непринужденно прощупать и запомнить место его положения. Как его прощупать и обнаружить самому? Для этого, достаточно, с тыльной стороны головы сверху вниз вдоль шейных позвонков провести рукой до тех пор пока ваши пальцы не почувствуют небольшой бугорок и это есть седьмой позвонок, который считается переходным позвонком от шейных к грудным. У большинства людей,седьмой шейный позвонок, немножко выпирается и этим его легко отличить от других. Седьмой шейный позвонок очень легко найти рукой, поскольку он имеет остистый отросток и прощупывается. Женщинам он хорошо знаком, потому что при шитье, снимая мерку, именно от него (до линии талии) измеряют длину спины для построения выкройки. Проблемы с шейными позвонками — это проблемы недовольства. Под энергетическим действием непосредственно 7-ого шейного позвонка находятся околощитовидные железы. При проблемах с 7-м шейным позвонком страдают и руки. В них возникает боль, одеревенелость, затекание, деформация. (Руки- это понятно, ведь руками мы принимаем что-то и даем что-то кому-то, а как принимаем, с любовью или с недовольством — показывает шея болью или свободными движениями). Вытягивание — это физическая помощь, нужно еще последить за своими мыслями. Поврежденный позвонок массировать имеет смысл лишь после рентгеновского снимка, чтобы не причинить массажем еще больший вред, сместив его. Матвей628 9 лет назад Седьмой шейный позвонок находится в месте соединения спины и шеи. Его называют позвоночным выступом, так как он выступает, выпирает и его легко нащупать, если он еще не оброс жиром. А обрастает он быстро при малоподвижном образе жизни, да еще соли на нем откладываются, так что для здоровья это важный позвонок, ведь с него начинается шея. А кто не может его нащупать, пусть прокатит голову вокруг, как мячик, и обязательно почувствует хруст в этом позвонке. Позвонок С7 или как его еще называют «Седьмой» он самый последний шейный позвонок. Выпирает через кожу и его можно прощупать в отличие от других позвонков. Седьмой позвонок еще называют выступающий, по латыни — vertebra prominens. Строение имеет необычное, потому что верхняя часть его похожа на позвонки шейного отдела, а нижняя на грудные. Чтобы подсчитать шейные позвонки именно по нему и ориентируются. Расположение позвонков в теле человека:
Как выглядит седьмой и пятый шейный позвонок: Он состоит из остистого отростка, кончика, поперечного отростка и ножки. Зачастую у некоторых людей седьмой позвонок может сильно выпирать. Это говорит о смещении и проблемах. Нужен хороший массажист и костоправ. ZoRRoO 8 лет назад Всего в шейном отделе есть только 7 позвонков. Седьмой должен располагаться в том месте, где идет переход от шеи к спине. Обычно он выступает и очень хорошо прощупывается. Это самый первый выступающий позвонок. Его трудно перепутать с другими. На нем любят откладываться соли, поэтому его рекомендуют массировать при остеохондроз шеи. Nikolai Sosiura 8 лет назад Позвоночник человека состоит из нескольких отделов:
7 шейный позвонок находится в шейном отделе позвоночника человека. Хорошо место его расположения видно на рисунке ниже: У м к а 6 лет назад Всего шейный отдел включает в себя семь позвоночников. Таким образом, седьмой располагается в нижней части данного отдела. На рисунке выше более детально можно посмотреть местонахождение данного позвоночника. Nelli4ka 6 лет назад Седьмой позвонок — это единственный позвонок шейного отдела, который выступает наружу благодаря имеющемуся у него отростку. Поэтому его нужно именно нащупать, а не отсчитать, начиная с первого (ибо их вы точно не прощупаете). Именно 7-ой позвонок является рубежом шейного отдела, местом, после которого начинается отдел грудной. Он обладает несколькими уникальными особенностями. Так, у него есть две пары нервных корешков, которые ответственны за работу среднего и указательного пальцев. И еще: именно через этот позвонок идет поперечная вена, тогда как предыдущие 6 контактируют с позвоночной артерией. Помощни к 6 лет назад Сначала разберем расположение 7 позвонка при помощи атласа позвоночного столба. На рисунке видно, что отсчет ведется сверху, но в реальной жизни собственноручно вы навряд ли сможете посчитать эти позвонки: А на схеме строения спины уже более наглядно можно рассмотреть и найти 7 позвоночник даже не трогая, визуально он выделяется на фоне других: Он выпирает больше других, потому позвонки вам считать не придется, а найдете на ощупь. Сайёра79 6 лет назад Седьмой шейный позвонок является переходным, потому что верхняя его часть похожа на позвонки шейного отдела, а нижняя часть по строению схожа с позвонками грудного отдела позвоночника. Этот позвонок отличается от других длинным и толстым отростком, который можно легко прощупать сквозь кожу. Этот отросток ещё называют выступающим. Знаете ответ? |
Как устроен шейный отдел позвоночника
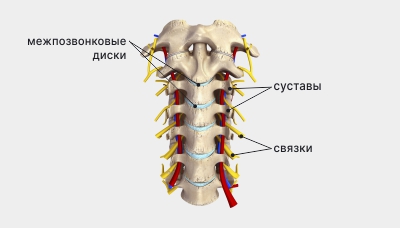
Шейный отдел состоит из 7 позвонков. Между ними находятся межпозвонковые диски ― полужёсткие структуры с плотным кольцом по периферии и желеобразным центром, которые выполняют роль амортизаторов. Справа и слева от каждого позвонка — по два сустава, между которыми выступают поверхности отростков позвонков, покрытые хрящом. Суставы соединены связками и мышцами спины.
Строение здорового шейного отдела позвоночника
Почему возникает боль в шее
Обычно боль в шее возникает в ответ на неловкое движение, травму или из-за воспаления любой из структур шейного отдела позвоночника. Кроме того, причиной боли может быть перерастяжение мышц или связок, например при поднятии тяжестей, неудачном повороте головы или на фоне артроза тех самых суставов между суставными отростками. «Защемление нерва», или шейная радикулопатия, специфические процессы (метастазы, опухоли позвонков, оболочек спинного мозга в шейном отделе) встречаются относительно редко.
26% мужчин и 40% женщин старше 30 лет испытывали боль в шее в течение последнего месяца, а 5% мужчин и 7% женщин чувствуют её постоянно.
Острая боль в шее обычно проходит сама за 1–2 недели. Хроническая боль в большинстве случаев появляется из-за дефицита физической активности или, напротив, чересчур интенсивных занятий спортом.
Однако в народе необъяснимую боль и дискомфорт в шее часто ошибочно называют шейным остеохондрозом и связывают его развитие с износом и возрастной деформацией межпозвонковых дисков и других элементов позвоночного столба. Но такая боль, как правило, никакого отношения к настоящему остеохондрозу не имеет.
Шейный остеохондроз
Согласно Международной классификации болезней (МКБ), остеохондроз (остеохондропатия) — это группа редких наследственных заболеваний, связанных с нарушением нормального развития и роста костей. Как правило, остеохондроз начинается в детстве и протекает тяжело: часть сустава или кости деформируется, а иногда и вовсе отмирает. При этом заболевании чаще всего поражается не шейный, а грудной отдел позвоночника (нижнегрудные позвонки). Отсюда основное клиническое проявление остеохондроза — выраженное искривление грудного отдела позвоночника, так называемый грудной кифоз.
Симптомы, ассоциированные с поражением грудного отдела позвоночника:
- одышка,
- постоянная слабость,
- невозможность полноценно вдохнуть,
- боль и жжение за грудиной,
- приступы учащённого сердцебиения.
Состояния, сопровождающиеся болью в шее
Шейный спондилёз
У людей старше 50 лет боль в шее обычно вызвана шейным спондилёзом — возрастным износом позвонков и связанных с ними структур. При таком заболевании межпозвонковые диски обезвоживаются и уплощаются, из-за этого ухудшается амортизация в шейном отделе, многие движения сопровождаются болью.
Возрастной износ позвонков обычно проявляется болью у людей старше 50 лет
Но изменения в позвоночнике по мере старения — норма. Так, его структуры начинают изнашиваться в среднем после 30 лет, а к 60 годам у 9 из 10 человек уже есть шейный спондилёз. При этом у большинства людей он протекает бессимптомно.
Другие причины
Реже боль в шее возникает из-за переохлаждения или сильного стресса, из-за грыжи межпозвоночных дисков или аномалий шейных позвонков — костных наростов (шпор), которые сдавливают нервы, отходящие от спинного мозга.
Чаще всего источником боли в шейном отделе и надплечье выступает избыточное напряжение (дефанс) мышц: трапециевидной, длинных мышц спины шейного отдела.
Кроме того, мышцы шейного отдела позвоночника тесно связаны с апоневрозом — широкой сухожильной пластинкой, которая окутывает голову. Мышечные элементы апоневроза в затылочной, височной и лобной областях соединяются с мышцами шейного отдела, поэтому боль в шее часто сопровождается головной болью. Так, боль в шее, которая появляется после длительной сидячей работы или сна в неудобной позе и сочетается с головной болью, в большинстве случаев связана с дефицитом физической активности и неправильной осанкой и неопасна для здоровья.
С болевыми ощущениями, возникающими из-за неудобной позы, связан феномен tech neck, так называемая техношея или шея эпохи интернета. Техношея — это результат постоянного использования компьютера и смартфона, из-за которых человек вынужден сгибать шею. Дело в том, что относительная масса головы увеличивается с наклоном вперёд. Так, в положении «прямо» средний вес головы у взрослого человека составляет 5 кг. Если наклонить голову вперёд хотя бы на 15°, то нагрузка на мышцы шеи будет уже 13 кг, на 30° — 20 кг, на 60° — 30 кг.
В результате постоянной перегрузки мышцы шеи перенапрягаются, могут возникнуть микротравмы, воспаление, фиброз (разрастание соединительной ткани) и, соответственно, боль.
Чаще всего шея болит из-за неправильной осанки, например если человек долго скроллит ленту новостей в смартфоне или спит в неудобной позе
Причины, способствующие развитию дегенеративных изменений шейного отдела позвоночника
Возникновению боли в шейном отделе способствуют родовые или любые другие травмы позвоночника, аномалии его развития, нарушения осанки, мышечные дистонии, а также длительная иммобилизация, ожирение, некоторые аутоиммунные заболевания.
Длительная иммобилизация — состояние, при котором человек в силу основного заболевания вынужденно находится в лежачем состоянии более месяца. В результате мышцы слабеют — и при вертикализации, когда нагрузка на них возрастает, избыточно напрягаются. Возникает боль.
Ожирение: избыточная масса тела увеличивает нагрузку на структуры позвоночника и может вызывать боль.
Аутоиммунные заболевания, при которых разрушается хрящевая ткань (аутоиммунный артрит, полихондрит), также приводят к боли в шее.
Стадии дегенеративных изменений шейного отдела позвоночника
Различают 4 основные стадии дегенерации (разрушения) шейного отдела позвоночника:
- I стадия: межпозвоночные диски истончаются, появляется лёгкий дискомфорт в области шеи;
- II стадия: межпозвоночные диски деформируются, расстояние между позвонками сокращается. Болезненность усиливается при движениях в шейном отделе;
- III стадия: хрящи и позвонки стираются друг о друга, боль в шее становится постоянной, а движения — ограниченными. При очень выраженных деформациях шейного отдела позвоночника может присоединяться синдром позвоночной артерии со зрительными и вестибулярными нарушениями, головной болью;
- IV стадия: дегенеративные изменения выражены в значительной степени, движения в шейном отделе сильно ограниченны и болезненны. Область шеи может быть практически полностью обездвижена.
Симптомы дегенеративных изменений шейного отдела позвоночника
Большинство людей с шейным остеохондрозом испытывают хроническую ноющую боль и ощущают скованность шеи.
По мере прогрессирования болезни могут появиться другие симптомы (особенно если сдавливаются спинномозговые корешки, позвоночная артерия и прилежащие к ней нервные сплетения).
Симптомы дегенеративных изменений шейного отдела позвоночника:
- боль в шее, которая усиливается при движении или в положении стоя;
- боль отдаёт в плечо или руку;
- онемение, покалывание и слабость в руках и кистях;
- щелчки или скрежет в шее (особенно при поворотах головы);
- головная боль;
- приступы головокружения;
- нарушение координации движений;
- потеря контроля над мочевым пузырём или кишечником.
При появлении таких симптомов нужно как можно скорее обратиться к врачу-неврологу.
Типы симптомов «шейного остеохондроза»
Все симптомы «шейного остеохондроза» можно условно отнести к 3 группам, или синдромам: позвоночному, корешковому и синдрому позвоночной артерии.
Симптомы вертебрального (позвоночного) синдрома:
- хруст в шее при движении;
- ограниченная подвижность;
- нарушение расположения позвонков относительно друг друга в области шеи;
- сглаживание естественного шейного лордоза или боковое искривление в шейном отделе (может быть видно только на рентгене, МРТ или КТ).
Симптомы корешкового синдрома:
- онемение пальцев на одной или обеих руках;
- стреляющие, жгучие боли в шее, отдающие в руку или обе руки;
- дистрофия мышц шеи и рук.
Симптомы синдрома позвоночной артерии:
- приступообразное головокружение, вплоть до потери сознания;
- резкие скачки артериального давления;
- шум в ушах;
- нарушения зрения или мушки в глазах;
- потеря равновесия и приступы тошноты при движении головой;
- головная боль (сильная боль с одной стороны или двусторонняя).
Диагностика дегенеративных изменений шейного отдела позвоночника
Чтобы понять причину боли в шее и поставить диагноз «дегенеративные изменения шейного отдела позвоночника» (в обиходе так называемый шейный остеохондроз), врачу потребуется провести осмотр, изучить историю болезни, оценить результаты лабораторных анализов и инструментальных обследований.
Диагностикой и лечением шейного остеохондроза занимается врач-невролог.
Осмотр
Во время осмотра врач выслушает жалобы пациента, уточнит детали истории болезни и проведёт обследование: проверит рефлексы, силу мышц, чувствительность, состояние вестибулярного аппарата.
При «шейном остеохондрозе» в области шеи могут отмечаться видимые участки мышечной атрофии (похудание мышц), снижение или повышение мышечного тонуса длинных мышц спины, нарушения статики в шейном отделе. При прощупывании мышц человек жалуется на болезненность, а при наклоне головы боль может отдавать в голову или руки, может возникать головокружение или головная боль.
Кроме того, у заболевших могут отмечаться двигательные нарушения в руках (слабость), проблемы со зрением и слухом.
Врач также может попросить пациента пройтись, постоять на одной ноге с закрытыми глазами или дотронуться до носа. Так специалист сможет оценить, нарушена ли координация движений, есть ли проблемы с крупной и мелкой моторикой.
Лабораторная диагностика
Чтобы оценить общее состояние костей, пациентам с подозрением на шейный остеохондроз назначают анализы крови на кальций общий и ионизированный, а также маркеры роста и разрушения костной ткани — остеокальцин и остеопротегерин, щелочную фосфатазу.
При прогрессирующем шейном остеохондрозе суставы разрушаются, содержание кальция может быть снижено, а остеокальцина и остеопротегерина, напротив, повышено.
1.37. Вен. кровь (+230 ₽) 
Вен. кровь (+230 ₽) 1 день

1.38. Вен. кровь (+230 ₽) 
Вен. кровь (+230 ₽) 1 день

2.61. Вен. кровь (+230 ₽) 
Вен. кровь (+230 ₽) 7 дней

2.26. Вен. кровь (+230 ₽) 
Вен. кровь (+230 ₽) Колич. 1 день

1.33. Вен. кровь (+230 ₽) 
Вен. кровь (+230 ₽) Колич. 1 день

Маркером разрушения мышечной ткани при миозите шейных мышц также считается общая креатинкиназа.
1.29. Вен. кровь (+230 ₽) 
Вен. кровь (+230 ₽) 1 день

Кроме того, врачу может потребоваться оценить содержание в крови микроэлементов, участвующих в регуляции тонуса мышц: магния, калия, натрия.
1.43. Вен. кровь (+230 ₽) 
Вен. кровь (+230 ₽) 1 день

1.74.2. Вен. кровь (+230 ₽) 
Вен. кровь (+230 ₽) Колич. 5 дней

1.70.2. Вен. кровь (+230 ₽) 
Вен. кровь (+230 ₽) Колич. 5 дней

Инструментальная диагностика
Для установления причины боли в шее и сопутствующих нарушений необходимы визуализирующие исследования: рентгенография шейного отдела позвоночника, компьютерная и магнитно-резонансная томография, электронейромиография.
Рентгенография. С помощью рентгеновских снимков можно выявить деформации костей, злокачественные опухоли, дегенеративные изменения суставов.
Компьютерная и магнитно-резонансная томография выполняются при подозрении на патологию позвоночного столба, спинного и головного мозга. На компьютерной томографии видны гемангиомы тел позвонков и грубые деформации шейного отдела. Магнитно-резонансная томография более информативна для визуализации мышц, корешков, спинного мозга.
Электронейромиография — метод исследования эффективности проведения импульсов по нервному волокну с помощью воздействия электрического тока слабой интенсивности. Тест может быть слегка дискомфортным. Исследование помогает уточнить проведение импульсов по корешкам, нервам и от нервов к мышцам, подтвердить поражение нервов или мышц и уточнить характер и уровень поражения.
Лечение дегенеративных изменений шейного отдела позвоночника
Основная цель лечения дегенеративных изменений шейного отдела позвоночника — облегчение боли, предотвращение сдавления нервов в области шеи и восстановление подвижности шейного отдела.
Лечение шейного остеохондроза, как правило, начинается с иммобилизации шеи бандажом
В зависимости от тяжести состояния врач может назначить лекарственные препараты, физиотерапию или массаж. При защемлении нервов или деформации суставов может потребоваться хирургическая операция.
Медикаментозное лечение дегенеративных изменений шейного отдела позвоночника
Облегчить боль в шее можно с помощью лекарств.
Лекарственные препараты для облегчения боли и скованности в шее:
- местные обезболивающие мази, гели и пластыри;
- нестероидные противовоспалительные средства;
- гормональные препараты в виде таблеток или инъекций в область поражённого сустава;
- миорелаксанты для облегчения мышечных спазмов;
- антидепрессанты для избавления от хронической боли.
Немедикаментозное лечение шейного остеохондроза
Вместе с лекарственной терапией пациентам с шейным остеохондрозом важно делать упражнения для шеи. Для этого человека отправляют на консультацию к физиотерапевту. Он учит, как правильно растягивать и укреплять мышцы шеи и плеч.
Врач может посоветовать коврики или ролики с металлическими или пластмассовыми иглами. Их используют по 15–30 минут перед сном для расслабления мышц.
Ношение шины Шанца (шейного бандажа) — пассивная лечебная физкультура для глубоких мышц шейного отдела, на которые сложно повлиять с помощью упражнений. Когда человек надевает шину, мышцы расслабляются, а когда снимает — напрягаются. Если надевать шину на 15–20 минут несколько раз в день, то можно натренировать и укрепить их.
Носить её по 2–3 часа имеет смысл только при серьёзных травмах шеи. Кроме того, в ней не следует лежать, а тем более спать.
Хирургическое лечение дегенеративных изменений шейного отдела позвоночника
Как правило, операция требуется пациентам с выраженной деформацией позвоночного столба, у которых выявлено защемление нерва.
Во время операции хирург удаляет патологические элементы (грыжевые выпячивания, образования и пр.) или часть позвонка. После такого лечения требуется длительный период реабилитации: ношение шины Шанца или жёсткой шины для шейного отдела, физиотерапия, регулярная ходьба пешком, обезболивающие препараты.
Осложнения и последствия дегенеративных изменений шейного отдела позвоночника
Без лечения межпозвонковые диски постепенно изнашиваются, а позвонки «стираются».
Распространённые осложнения дегенеративных изменений шейного отдела позвоночника:
- некупируемый болевой синдром в области головы, шеи, груди;
- судороги, нарушения движений и онемение рук;
- частые головокружения, нарушение координации движений, мелкой и крупной моторики.
Профилактика дегенеративных изменений шейного отдела позвоночника («шейного остеохондроза»)
Специфической профилактики истинного шейного остеохондроза нет, потому что это наследственное заболевание.
Чтобы избежать появления неспецифической боли в шее, которую ошибочно связывают с шейным остеохондрозом, важно обеспечить себе правильную осанку и быть физически активным: чем больше человек двигается, тем лучше состояние мышц, костей, связок и суставов.
Чтобы поддерживать физическую активность, взрослым достаточно 150 минут аэробной нагрузки умеренной интенсивности в неделю. Подойдут быстрая ходьба, плавание, велосипед, теннис, танцы или ролики. Укрепить мышцы помогут пилатес и йога.
Кроме того, избежать перенапряжения мышц шеи и появления боли помогает гимнастика: наклоны головы вперёд, назад, поочерёдно к каждому плечу и вращение ею, а также сон на ортопедической подушке.
Следует избегать травм шейного отдела: не прыгать в воду вниз головой, пристёгиваться в машине (профилактика «хлыстовой» травмы при ДТП).
Гимнастику для шеи рекомендуется делать несколько раз в день
Поза для сна при боли в спине
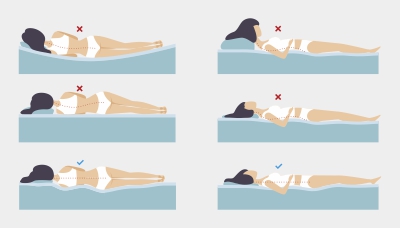
Боль в шее и спине, которую часто списывают на остеохондроз, может быть следствием неудобной позы во сне.
Во время сна голова и позвоночник должны находиться примерно на одном уровне. Такое положение минимизирует дополнительное давление на область шеи.
Из-за неправильной высоты подушки или её отсутствия позвоночник неестественно изгибается
Если человек спит преимущественно на спине, высота подушки должна быть в среднем 6–11 см. Для любителей сна на боку подушка должна быть потолще: от 9 до 13 см. Так между плечом и головой сохранится нужный угол, шейный отдел позвоночника не будет прогибаться, а мышцы — напрягаться, чтобы компенсировать неудобства.
При этом чем больше вес человека, тем выше должна быть подушка. Также надо обращать внимание на жёсткость матраса. Чем он мягче, тем сильнее будет проседать под тяжестью тела и тем выше должна быть подушка.
Кроме того, лучше не спать всегда только на одной стороне — это приводит к мышечному дисбалансу.
Если же человек предпочитает спать на животе, то может чаще страдать от боли в спине и шее. Дело в том, что в такой позе трудно удерживать позвоночник в нейтральном положении. Чтобы снять напряжение со спины, можно положить подушку под таз и нижнюю часть живота, а под голову подобрать плоскую подушку или и вовсе спать без неё.
Кроме того, можно использовать специальную ортопедическую подушку.
Источники
- Дегенеративные заболевания позвоночника : клинические рекомендации / Минздрав РФ. 2022.
- Остеохондроз позвоночника : клинические рекомендации / Общероссийская общественная организация «Ассоциация травматологов-ортопедов». 2016.
- Сурская Е. В. Современные аспекты лечения дорсопатии // РМЖ. 2009. № 20. С. 1311–1314.
Лечение шейного отдела позвоночника
Шейный отдел позвоночника соединяет голову и туловище человека, не имеет мышц и околомышечных тканей. По этой причине именно этот отдел является самым подвижным и хрупким, а потому часто нуждается в лечении.
Строение шейного отдела позвоночника
Шейный отдел состоит из 7 позвонков, которые между собой соединяются дисками. Их соединение по конфигурации напоминает букву «С», которая вперед развернута выпуклой стороной. Первый позвонок состоит из передней и задней дуг, соединяющихся между собой боковыми костными утолщениями. Наличие суставных отростков в позвоночнике дает возможность поворачивать голову, наклонять ее назад и вперед. При движениях также задействуется второй позвонок, имеющий зубовидный отросток. Оба позвонка входят в верхнюю часть шейного отдела, а нижние позвонки (начиная с третьего) составляют нижнюю часть.
Нижняя часть шеи (с третьего по шестой позвонки) соединяется с грудным отделом позвоночника. Последний седьмой позвонок – выступающий, выполняет функцию соединения грудного и шейного отделов. Стабилизируют любые амплитудные движения суставные капсулы, связки и позвоночные сегменты, а нестабильность состояния свидетельствует о возникновении функциональных отклонений в позвоночнике и патологий.
Причины появления болей и заболевания
- Периодические боли в шейном отделе в позвоночнике возникают практически у каждого второго взрослого. В большинстве случаев это связано с условиями работы, при которой человек занимает одно и то же положение, не держит ровно спину, наклоняет вперед голову и т. п. Такие боли особенно характерны для швей, офисных работников, студентов. Чаще всего болезненные шейные ощущения возникают в вечернее время, могут усиливаться при поворотах головы, в особо запущенных случаях ощущается хруст при движениях. В некоторых случаях достаточно пройти курс массажа, чтобы снять мышечное напряжение и поработать проблемные места. В запущенных ситуациях, при которых болевой синдром может распространяться на лопатки и область надплечья, требуется посещение специалиста.
- Еще одним из очень распространенных заболеваний шейного отдела позвоночника является шейный остеохондроз. Заболевание выражается в патологических изменениях межпозвоночных дисков и позвонков. Человек с патологией ощущает дискомфорт в области шеи, который усиливается после длительного занятия неудобного положения, при воздействии сквозняков, активных движений головой и спортивных нагрузок. Для остеохондроза, кроме болевого синдрома, характерны ощущения онемения в области шеи. Для облегчения болезненных ощущений человек старается держать голову неподвижно, при поворотах делает разворот не шеей, а всем корпусом. Развитие остеохондроза часто приводит к появлению характерных прострелов, которые возникают при резких и активных движениях. Неприятные ощущения возникают как будто в глубине, могут быть интенсивными, острыми, носить пульсирующей и жгучий характер. Запущенный остеохондроз способен привести к разрыву фиброзного кольца и появлению межпозвоночной грыжи.
- Частые причины развития болевого синдрома связаны с получением травм. В травмированных областях может наблюдаться покраснение, появление припухлостей, ссадин. Любой ушиб шейного отдела позвоночника требует оказания незамедлительной врачебной помощи.
- Тянущие, стреляющие или жгучие боли часто свидетельствуют о появлении стеноза позвоночного канала. Человек часто ощущает снижение чувствительности в задних отделах шеи. Для того чтобы уменьшить болезненные ощущения, единственным спасением выступает занятие вынужденного неподвижного положения, при котором спина не двигается.
- При защемлении сосудистых пучков шейного отдела позвоночника человек может слышать звон в ушах, испытывать головокружение, усиливающиеся боли, предобморочные состояния.
- Частые резкие пульсирующие боли, усиление которых не зависит от времени суток, в ряде случаев свидетельствует о возникновении воспалительных процессов. Он может быть симптомами развития эпидурального абсцесса, остеомиелита позвонков, который неизбежно сопровождается повышением температуры тела, появлением озноба и холодного пота. Боль настолько интенсивная, что часто человек становится не способен спокойно спать.
- Ревматические патологии затрагивают костно-хрящевые структуры, при этом шейный отдел позвоночника наиболее сильно болит утром после пробуждения. Для этого заболевания характерна скованность движений, при которых в течение 1 часа и больше не получается повернуть голову.
- Тупые ноющие боли, которые не прекращаются в течение 2–3 дней, могут свидетельствовать о развитии менингита или энцефалита на начальных стадиях. Но для этих заболеваний боль неизбежно распространится на зону головы, дискомфортные ощущения появятся в лобной и затылочной части, способны сопровождаться рвотой или тошнотой. Если при этом отмечается нарушение чувствительности в шейном отделе позвоночника, требуется незамедлительное обращение к специалисту.
Диагностика заболеваний
При возникновении дискомфортных ощущений в шейном отделе позвоночника необходимо обратиться к травматологу или врачу-ортопеду. Перед началом лечения рекомендуем пройти комплексное обследование позвоночного столба, в ряде случаев понадобится сдача лабораторных анализов.
Диагностика может включать:
- Функциональные пробы, которые позволяют оценить координацию движения. В ходе диагностики специалист проверяет чувствительность задних отделов шеи, анализирует мышечную силу верхних конечностей, способность осуществлять движения, в которых задействуется шея.
- КТ и МРТ. Методики позволяют детально исследовать шейные позвонки, изучить структуру костной ткани и наличие изменений, определить переломы, а если они имеются – степень смещения отломков. Для визуализации межпозвоночных дисков назначается МРТ.
- Рентгенологическое обследование. Диагностика позволяет быстро выявить основные причины, из-за которых возникают болезненные ощущения. На снимке хорошо визуализируются объемные образования, признаки развития спондилолистеза (смещение) и спондилита (болезнь воспалительного характера).
- ЭМГ – электромиография. Обследование проводится для исключения или подтверждения подозрений развития заболеваний нервно-мышечной системы. Полученные результаты помогают оценить степень активности отдельных областей шейного отдела. Если имеются сведения о повреждении нерва (например, в результате травмы), назначается электронейрография.
- УЗИ – данная методика менее информативна по сравнению с МРТ, но во многих случаях ее достаточно для выявления ряда заболеваний. Диагностирование с помощью ультразвуковых аппаратов назначается при болевых ощущениях, которые способны сопровождаться головокружениями, нестабильным артериальным давлением, периодическим онемением конечностей. УЗИ поможет выявить ряд патологий – вывихи, нестабильность позвонков, остеохондроз, приобретенные или врожденные аномалии, протрузии, сужение артерий и сосудов.
При наличии у пациента признаков заболеваний других систем и органов (например, лор-органов, сердца, щитовидной железы) обязательно получите консультацию узких специалистов. Результаты диагностики шейных патологий могут быть дополнены анализами уровня гормонов щитовидной железы, биохимическим и общим анализом крови.
Лечение
Схема лечения разрабатывается только после оценки результатов диагностики и постановки точного диагноза. Лечение заболеваний шейного отдела позвоночника, как правило, носит комплексный характер и направлено на устранение симптомов и проведение этиотропной терапии.
Терапия может включать:
- Медикаментозное лечение.
- Посещение мануального терапевта, остеопата.
- Прохождение курса массажа.
- Физиотерапию.
- Индивидуальные занятия с врачом-реабилитологом, в особенности при возникновении болезней, вызванных травмами.
Лекарственная терапия состоит из применения ряда препаратов:
- Местных анестетиков, которые помогут быстро устранить болезненные ощущения в шейном отделе позвоночника. При сильных обострениях это могут быть лечебные блокады, гораздо реже – эпидуральные блокады.
- Для лечения острых и хронических заболеваний назначается НПВС. Медикаменты позволяют снять воспаление, устранить болевой синдром.
- Для усиления противовоспалительного эффекта и снятия боли пациенту следует принимать витамины группы B, которые позволяют снизить скорость развития патологической болевой импульсации.
- При хронических болях курс лечения остеохондроза шейного отдела позвоночника может быть дополнен противосудорожными препаратами.
- Для устранения спазма назначается миорелаксанты, действие которых направлено на снижение интенсивности болезненных ощущений.
- С целью восстановления хрящевой ткани назначаются хондропротекторы, применение которых показывает положительные результаты на начальных стадиях развития остеохондроза.
Мануальная терапия для лечения шейного отдела направлена на проработку области позвоночника и окружающих его мягких тканей. Использование различных приемов в ходе лечения позволяет не только улучшить самочувствие, но и добиться длительного периода ремиссии. Мануальный терапевт прорабатывает проблемные зоны в шейно-воротниковой зоне, благодаря чему удается вернуть позвонки в анатомически правильное положение, освободить сдавленные нервы, увеличив расстояние между позвонками, нормализовать кровообращение и улучшить процессы питания тканей, устранить спазмы и улучшить подвижность. За счет такого лечения заметно снижается интенсивность боли в шейном отделе.
Физиотерапевтическое лечение назначаются только в периоды ремиссии, когда острые боли в шейном отделе позвоночника уже не беспокоят пациента. Регулярное проведение различных процедур позволяет восстановить мышечный тонус в шейном отделе и улучшить кровообращение. Это может быть лазерная терапия, прием грязевых ванн, электрофорез, ультразвуковая терапия, коррекция и вытяжение позвоночника. Количество сеансов определяется в зависимости от поставленного диагноза, но, как правило, для снятия шейных болей достаточно курса из 7–15 процедур.
Также пациентам поможет посещение занятий по лечебной физкультуре. На занятиях удастся снять перенапряжение мышц, остановить дегенеративно-дистрофические процессы, но при этом использовать комплексы необходимо с учетом индивидуальных особенностей пациента, его возраста и степени запущенности заболевания. Лечебные гимнастические упражнения направлены на укрепление мышечного каркаса и выравнивание осанки.
Если консервативные методы лечения не приводят к достижению заметных результатов или врачом было принято обоснованное решение о том, что такого лечения недостаточно, то проводится оперативное вмешательство. Вид хирургического лечения шейного отдела позвоночника зависит от диагностированного заболевания – трансфасеточное, эндоскопическое удаление грыжи, удаление позвонковых отростков, грыжи и т. п.
Для того чтобы не усугубить развитие заболеваний, а в ряде случаев и предотвратить их появление, придерживайтесь профилактических рекомендаций. Среди них – умеренные занятия спортом, соблюдение правил здорового питания, выдерживание прямой осанки (особенно важно для работников офисов и подобных профессий). Также в качестве профилактики заболеваний рекомендуется массаж шейно-воротниковой зоны. Если деятельность связана с необходимостью регулярного занятия сидячего положения, то в перерывах между рабочими процессами делайте легкие разминки в виде поворотов, наклонов туловища. Игнорирование болезненных ощущений рискует привести к развитию хронических патологий, которые будут переходить в острую стадию после переохлаждений, перенапряжения или травмирования.
Позвоночник человека — анатомия
1 Март 2019
412614
Оглавление
- 1 Особенности строения позвоночника
- 1.1 Отделы позвоночника и особенности строения позвонков
- 1.2 Связочный аппарат
- 1.3 Соединение позвоночника с черепом
- 2 Спинной мозг
- 2.1 Оболочки спинного мозга
- 2.2 Спинномозговые корешки
- 3 Кровеносные сосуды
- 4 Возрастные и гендерные особенности позвоночника
Позвоночник человека – основа опорно-двигательного аппарата. При этом он не только выполняет опорную функцию и обеспечивает возможность прямохождения, но и представляет собой довольно гибкую ось тела, что достигается за счет подвижности подавляющего большинства его отдельных частей. При этом передняя часть позвоночника участвует в образовании стенок грудной и брюшной полостей. Но одной из наиболее важных его функций является обеспечение сохранности спинного мозга, который проходит внутри него.
Особенности строения позвоночника
Позвоночник человека образован лежащими друг на друге 31—34 позвонками, между телами которых располагаются своеобразные хрящевые образования – межпозвоночные диски. Кроме того, соседние позвонки связаны между собой суставами и связками. В целом в позвоночнике можно выделить 122 сустава разной величины и строения, 365 связок и 26 хрящевых соединений, но истинных суставов насчитывается только 52.
Большинство позвонков имеют сходное строение. Они имеют:
- тело – основная часть позвонка, представляющая собой губчатую кость близкой к цилиндрической форме;
- дужку – костную структуру полукруглой формы, расположенную с задней части тела позвонка и прикрепленную к нему двумя ножками;
- суставные, поперечные и остистые отростки – имеют разную длину и отходят от дужки позвонка, формируя вместе с телом и дужкой позвоночный канал, а суставные отростки рядом расположенных позвонков образуют истинные суставы, называемые фасеточными или дугоотростчатыми.
Губчатая кость представляет собой особый вид костной ткани, которая отличается высокой прочностью. Внутри она имеет систему расходящихся в разные стороны костных перекладин, что и обеспечивает ее повышенную стойкость к разнонаправленным нагрузкам.
Образованные задней частью тел позвонков, дугами и отростками позвоночные отверстия четко совпадают между собой и создают единый позвоночный канал, где и находится спинной мозг, условно поделенный на сегменты. В среднем у взрослого человека площадь его сечения составляет порядка 2,2—3,2 см2, но в шейном и поясничном отделах он имеет треугольную форму, тогда как в грудном – круглую.
На уровне каждого позвонка от соответствующих сегментов спинного мозга попарно отходят спинномозговые корешки. Они проходят в естественных отверстиях, образованных отростками позвонков. Тут же располагаются кровеносные сосуды, обеспечивающие питание спинного мозга.
Изменение положения позвоночника осуществляется с помощью мышц, прикрепляющихся к телам позвонков. Именно благодаря их сокращению происходит сгибание тела, а расслабление приводит к восстановлению нормального положения позвонков.
Отделы позвоночника и особенности строения позвонков
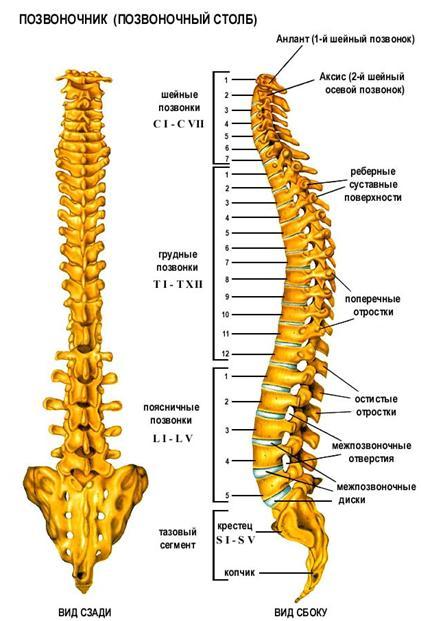
В позвоночнике выделяют 5 отделов: шейный, грудной, поясничный, крестцовый и копчиковый. При этом, как бы ни было странно, но действительно у разных людей позвоночник может быть образован различным количеством позвонков. Это:
- 7 шейных позвонков – С1—С7;
- 12 грудных – T1—T12;
- 5 поясничных – L1—L5;
- 5 крестцовых – S1—S5;
- 2—5 копчиковых.
Крестцовые и копчиковые позвонки соединяются неподвижно.
Шейный отдел позвоночника обладает наибольшей подвижностью. В нем есть 2 позвонка, строение которых сильно отличается от остальных, так как они должны обеспечивать соединение позвоночного столба с костными структурами головы, а также создавать возможность для поворотов, а также наклонов головы. Грудной отдел наименее подвижен. В нем есть прямые соединения с ребрами, что провоцирует появление соответствующих анатомических особенностей позвонков этого отдела. В целом он обеспечивает защиту органов и поддержку тела. Поясничный отдел позвоночника отличается массивными позвонками, принимающими на себя основной вес тела. Крестец, образованный 5-ю сросшимися позвонками, помогает поддерживать вертикальное положение тела и принимает участие в распределении нагрузки. Последний же отдел позвоночника, копчик, служит местом прикрепления связок и других анатомических структур.
Также встречаются аномалии развития, при которых наблюдается изменение количества позвонков. В норме во время эмбрионального развития 25 позвонок должен срастаться с крестцом. Но иногда этого не происходит, что приводит к образованию 6-го поясничного позвонка. В подобных случаях говорят о наличии люмбализации. Бывают и противоположные случаи, когда с крестцом срастается не только 25, но и 24 позвонок. В результате в поясничном отделе остается 4 позвонка, тогда как крестец образован 6-ю. Это носит название сакрализации.
Позвонки разных отделов позвоночного столба имеют разную величину и форму, но все они с передней, задней и боковой сторон покрыты тонким слоем плотной ткани, перфорированной сосудистыми каналами. Наименьшие размеры имеют шейные позвонки, в то время как 1-й из них, атлант, вовсе не имеет тела. По мере увеличения порядкового номера величина тел позвонков возрастает и достигает максимума в поясничном отделе. Сросшиеся крестцовые позвонки несут на себе весь вес верхней части тела и связывают позвоночник с тазовыми костями и нижними конечностями. Копчиковые позвонки являются остатком рудиментарного хвоста и представляют собой небольшие костные образования, которые имеют крайне слабо развитые тела и вовсе лишены дуг.
В норме высота тел позвонков одинакова по всей площади, за исключением 5-го поясничного позвонка (L5), тело которого имеет форму клина.
Присутствующие практически у всех позвонков черепично покрывающие друг друга остистые отростки отходят от них под разными углами в различных отделах позвоночника. Так, в шейном и поясничном отделах они расположены практически горизонтально, а на средне-грудном уровне, что соответствует 5—9 грудным позвонкам, они расположены под довольно острыми углами. В то же время отростки верхних и нижних грудных позвонков занимают промежуточное положение.
Остистые отростки, так же как и поперечные, являются базой, к которой прикрепляются связки и мышцы, приводящие в движение позвонки. Суставные отростки соседних позвонков формируют фасеточные суставы. Они создают возможность сгибания позвоночника назад и вперед.
Таким образом, тела позвонков соединены межпозвоночными дисками, а дуги – межпозвоночными суставами и связками. Образованный межпозвоночным диском, двумя соседними межпозвоночными суставами и связками анатомический комплекс называют позвоночно-двигательным сегментом. В каждом отдельном сегменте подвижность позвоночника невелика, но одновременное движение многих сегментов обеспечивает достаточный уровень гибкости и подвижности позвоночника в разных направлениях.
В норме позвоночник имеет 4 физиологических изгиба, которые обеспечивают ослабление толчков и сотрясений позвоночника при движении. Благодаря этому они не достигают черепа и обеспечивают сохранность головного мозга. Различают:
- шейный лордоз;
- грудной кифоз;
- поясничный лордоз;
- крестцово-копчиковый кифоз.
Лордозом называют изгиб позвоночника, обращенный выпуклостью в сторону передней части тела, а кифозом, соответственно, в противоположном направлении.
Благодаря наличию физиологических изгибов позвоночник человека и имеет S-образную форму. Но в норме они должны быть плавными и не превышать допустимых величин. Наличие выраженных углов или расположение остистых отростков на различном расстоянии друг от друга является признаком патологического усиления кифоза или лордоза. В боковой или фронтальной плоскости любые изгибы, наклоны в норме должны отсутствовать.
При этом степень физиологических изгибов не является величиной постоянной даже для абсолютно здорового человека. Дело в том, что угол наклона зависит от возраста человека. Так, ребенок рождается, уже имея физиологические изгибы позвоночника, но они выражены значительно слабее. Степень их проявления напрямую зависит от возраста ребенка.
В горизонтальном положении тела физиологические изгибы немного расправляются, а в вертикальном – более выражены. Поэтому утром после сна длина позвоночника немного увеличивается, изгибы выражены меньше, а к вечеру ситуация изменяется. При этом во время увеличения нагрузки величина изгибов увеличивается пропорционального приходящейся нагрузке.
Все позвонки имеют разный размер. При этом их ширина и высота прогрессивно увеличивается по мере отдаления от головы. Размеры межпозвоночных дисков соответствуют телам позвонков и присутствуют практически между всеми из них. Такой хрящевой прослойки, выполняющей функцию амортизатора и обеспечивающей подвижность позвоночника, нет только между 1-м и 2-м шейными позвонками, т. е. атлантом и аксисом, а также в крестце и копчике.
Всего в теле взрослого человека насчитывается 23 межпозвоночных диска. Каждый из них имеет студенистое ядро, называемое пульпозным, и окружающую его прочную волокнистую оболочку, названную фиброзным кольцом. Межпозвоночный диск переходит в достаточно тонкую пластинку гиалинового хряща, который закрывает костную поверхность.
Связочный аппарат
Позвоночник снабжен мощным связочным аппаратом, образованным большим количеством различных связок. Основными из них являются:
- Передняя продольная связка – образована волокнами и пучками разной длины, которые крепко прикреплены к телам позвонков и значительно более рыхло к соответствующим межпозвонковым дискам. Она проходит по передней и боковой поверхностях тел позвонков. Данная связка берет начало от затылочной кости и проходит через весь позвоночный канал вплоть до 1-го крестцового позвонка.
- Задняя продольная связка – также берет начало от затылочной кости, покрывает заднюю поверхность тел позвонков вплоть до нижней части крестцового канала. Ее толщина больше, чем у передней аналогичной связки, и при этом она более эластична за счет присутствия большего количества эластических волокон. В отличие от передней, она крепко срастается с межпозвонковыми дисками, но рыхлее прикреплена к костным телам позвонков. Поэтому в местах контакта с хрящевыми пластинами она более толстая в поперечном срезе, а в месте прикрепления к позвонкам она приобретает вид узкой полоски. Боковые части задней продольной связки образуют тонкую мембрану, которая разграничивает венозные сплетения тел позвонков от твердой спинномозговой оболочки, чем предохраняет спинной мозг от компрессии.
- Желтая связка – расположена между дугами позвонков, замыкая просветы и формируя позвоночный канал. Они образованы из эластичных волокон, но с возрастом склонны уплотняться, т. е оссифицироваться. Желтые связки противостоят чрезмерному сгибанию позвоночника вперед и его разгибанию.
Также существуют межостистые, межпоперечные и надостистые связки, соединяющие соответствующие отростки. Но ножки дуг не связаны связками, благодаря чему и получаются межпозвонковые отверстия, сквозь которые выходят спинномозговые корешки и кровеносные сосуды.
Соединение позвоночника с черепом
Позвоночный столб объединяется с черепом посредством:
- парных атлантозатылочных суставов;
- срединных атлантоосевых суставов;
- латеральных атлантоосевых суставов.
Атлантозатылочные суставы формируются в месте контакта выступающих частей (мыщелков) затылочной кости с верхними суставными ямками 1-го позвонка шейного отдела позвоночника, называемого атлантом. Оба атлантозатылочных сустава окружены широкими суставными капсулами и укрепляются 2-мя мембранами: передней и задней. Данные суставы имеют физиологические ограничения подвижности: сгибание до 20°, разгибание не превышающее 30°, наклоны головы в сторону в пределах 15—20°.
Кстати, именно через задние атлантозатылочные мембраны, отличающиеся большей шириной, проходят позвоночные артерии, отвечающие за кровоснабжение вертебробазилярного бассейна головного мозга.
Срединный атлантоосевой сустав имеет цилиндрическую форму и включает 2 отдельных сустава, которые формируются задней и передней суставными поверхностями зуба 2-го шейного позвонка, ямкой на задней стороне дуги 1-го шейного позвонка, ямкой на передней поверхности поперечной связки. Оба сочленения зуба обладают отдельными суставными полостями и капсулами. Зуб позвонка связан с большим затылочным отверстием соответствующей связкой, в то же время он имеет 2 прочные крыловидные связки, которые начинаются на его боковых поверхностях и прикрепляются к мыщелку затылочной кости, чем предотвращают чрезмерное вращение головы. Поэтому повороты в суставе возможны только на 30—40° в каждую сторону.
Латеральный атлантоосевой сустав – парный комбинированный многоосный малоподвижный сустав, в образовании которого принимают участие нижние суставные ямки позвонка С1 и верхние суставные поверхности осевого позвонка. Каждый сустав имеет отдельную капсулу и дополнительно усилен крестообразной связкой атланта. Она берет начало от верхушки зуба и заканчивается на передней части большого затылочного отверстия.
Спинной мозг
Спинной мозг – одна из частей центральной нервной системы. Это длинный, нежный цилиндрический тяж, немного сплюснутый спереди назад, от которой ответвляются нервные корешки. Именно спинной мозг несет ответственность за передачу биоэлектрических импульсов от головного мозга к каждому органу и мышце и наоборот. Он отвечает за работу органов чувств, сокращение при наполнении мочевого пузыря, расслабление сфинктеров прямой кишки и уретры, регуляцию работы сердечной мышцы, легких и т. д.
Спинной мозг располагается внутри позвоночного канала, а его длина у взрослого человека составляет 45 см у мужчин и 41—42 см у женщин. При этом вес столь важной для человеческого организма анатомической структуры не превышает 34—38 г. Таким образом, длина спинного мозга меньше, чем протяженность позвоночного канала. Он начинается от продолговатого мозга, являющегося нижним отделом головного мозга, и истончается на уровне 1 поясничного позвонка (L1), образуя мозговой конус. От него отходит так называемая концевая нить, нижняя часть которой состоит из спинномозговых оболочек и в конечном итоге прикрепляется ко 2-му копчиковому позвонку.
У мужчин верхушка конического заострения спинного мозга локализуется на границе нижнего края L1, а у женщин — посредине L2. С этого момента позвоночный канал занимают пояснично-крестцовые корешки, отходящие от последних сегментов спинного мозга, что и формирует крупное нервное образование – конский хвост. Составляющие его нервные корешки выходят под углом 45° из соответствующих межпозвоночных отверстий.
У новорожденных детей спинной мозг оканчивается на уровне L3, но к 3-м годам его конус уже находится на том же уровне, что и у взрослых.
Спинной мозг поделен продольными бороздами на две половины: переднюю и заднюю. Его центральная часть образована серым веществом, а наружные слои белым веществом. В центральной части спинного мозга существует канал, в котором находится спинномозговая жидкость. Он сообщается с IV желудочком головного мозга. У взрослых людей этот канал в отдельных частях или по всей протяженности спинного мозга заращен. Серое вещество формируется телами нейронов, т. е. нервных клеток, и в поперечном срезе напоминает по форме бабочку. В результате в нем выделяют:
- Передние рога – в них находятся двигательные нейроны, называемые еще мотонейронами. Как и любые другие нейроны, они имеют длинные отростки (аксоны) и короткие разветвленные (дендриты). Аксоны мотонейронов передают импульс скелетным мышцам рук, ног и туловища, провоцируя их сокращение.
- Задние рога – тут располагаются тела вставочных нейронов, которые связывают между собой чувствительные нейроны с двигательными, а также принимают участие в передаче информации в другие отделы ЦНС.
- Боковые рога – в них локализованы нейроны, создающие центры симпатической нервной системы.
В среднем диаметр спинного мозга равен 10 мм, но в области шейного и поясничного отделов позвоночника он увеличивается. В этих местах формируются так называемые утолщения спинного мозга, что объясняется влиянием функций рук и ног. Поэтому в шейном отделе позвоночника его поперечный размер составляет 10—14 мм, в грудном – 10—11 мм, а в поясничном – 12—15 мм.
Спинной мозг омывается ликвором или спинномозговой жидкостью. Она призвана играть роль амортизатора и защищать его от различных повреждений. При этом ликвор представляет собой максимально профильтрованную кровь, лишенную эритроцитов, но насыщенную белками и электролитами, подавляющее большинство которых приходится на натрий и хлор. Благодаря этому она абсолютно прозрачна. Ликвор образуется в желудочках головного мозга примерно по 0,5 л в сутки, хотя в среднем его объем в канале не превышает 130—150 мл. Поэтому даже при существенных потерях спинномозговой жидкости, ее потери быстро компенсируются организмом. Незначительная часть ликвора всасывается кровеносными и лимфатическими сосудами спинного мозга.
Оболочки спинного мозга
Спинной мозг окружен 3-мя оболочками: твердой наружной оболочкой, паутинной, отделенной от первой субдуральным пространством, и внутренней, называемой мягкой спинномозговой оболочкой. Последняя прилегает прямо к спинному мозгу и отделяется от занимающей среднее положение оболочки субарахноидальным пространством. Каждая из спинномозговых оболочек имеет собственные особенности строения и выполняет определенные функции.
Так, твердая оболочка представляет собой своеобразный футляр из соединительной ткани для этой чувствительной и важнейшей нервной структуры, густо оплетенный кровеносными сосудами и нервами. Она состоит из коллагеновых волокон и имеет 2 слоя, внешний плотно прилегает к костным структурам позвоночника и, по сути, образует надкостницу, а внутренний формирует дуральный мешок спинного мозга. Твердая оболочка дополнительно укреплена множественными пучками из соединительной ткани, которые и соединяют ее с задней продольной связкой, а в нижних отделах позвоночника формируют терминальную нить (концевую нить спинного мозга), в конечном итоге закрепляющуюся на периосте копчика. Твердая оболочка имеет различную толщину на разных участках, которая колеблется от 0,5 до 2 мм. Она надежно защищает спинной мозг от большинства внешних воздействий и проходит от большого затылочного отверстия вплоть до 2—3 крестцовых позвонков, т. е. закрывает нежный спинной мозг по всей длине.
Кроме того, эта оболочка имеет конусовидные выпячивания. Они призваны сформировать защитный слой для отходящих на уровне всех позвонков нервных корешков, поэтому и выходит вместе с ними в межпозвонковые отверстия.
Твердая оболочка отграничена от стенки позвоночного канала эпидуральным пространством. В нем находится жировая клетчатка, спинномозговые нервы и многочисленные кровеносные сосуды, ответственные за кровоснабжение позвонков и спинного мозга.
Упомянутое выше субдуральное пространство разделяет твердую и паутинную оболочки спинного мозга. По сути, это узкая щель, насыщенная тонкими пучками волокон соединительной ткани. При этом субдуральное пространство глухо заканчивается на уровне S2, но имеет свободное сообщение с аналогичным пространством внутри черепной коробки.
Паутинная оболочка – нежная, прозрачная анатомическая структура, образованная множественными трабекулами (тяжами), которая не имеет жесткой системы фиксации с твердой спинномозговой оболочкой. Они соединяются между собой только у межпозвонковых отверстий.
Паутинная оболочка отделена от мягкой субарахноидальным (подпаутинным) пространством, в котором циркулирует ликвор, а также проходят соединительнотканные тяжи, объединяющие эти оболочки между собой. Подпаутинное пространство сообщается с IV желудочком головного мозга, что обеспечивает беспрерывность циркуляции ликвора.
Третья оболочка спинного мозга находится в самой непосредственной близости от него и имеет множество кровеносных сосудов, обеспечивающих доставку крови к спинному мозгу. Она соединена с паутинной оболочкой значительным количеством соединительнотканных пучков.
Спинномозговые корешки
Как уже говорилось, весь спинной мозг разделен на сегменты. При этом он короче, чем позвоночный канал, поэтому наблюдается несоответствие порядкового номера его сегментов позициям позвонков. Таким образом, верхние шейные сегменты полностью отвечают положению тел позвонков. Смещение нумерации наблюдается уже у нижних шейных и грудных сегментов. Они находятся на один позвонок выше, чем отвечающие им позвонки. В центральной части грудного отдела позвоночника эта разница возрастает уже на два позвонка, а в нижней – на 3. Поэтому получается так, что поясничные сегменты спинного мозга находятся на уровне тел 10-го и 11-го грудных позвонков, а крестцовым и копчиковым соответствуют 12 грудной и 1 поясничный позвонки. Но спинномозговые корешки всегда выходят через межпозвоночные отверстия на уровне соответствующих по нумерации дисков.
От каждого спинномозгового сегмента отходит пара нервных корешков: передние и задние. Всего насчитывается 31 пара. Они берут начало от боковой поверхности спинного мозга и пронизывают дуральный мешок, формирующий для них защитную оболочку. При выходе из него спинномозговые корешки проходят через твердую оболочку, которая имеет специальные выпячивания в виде воронкообразных карманов, предназначенных именно для них. Благодаря этому спинномозговые корешки могут физиологическим образом изгибаться, но риск образования складок или их растяжения отсутствует.
Каждый дуральный воронкообразный карман имеет 2 отверстия, сквозь которые и проходят передние и задние нервные корешки. При этом они разграничены частями твердой и паутинной оболочек. Они прочно срощены с корешками, поэтому вытекание спинномозговой жидкости за пределы подпаутинного пространства исключено.
Передние и задние корешки объединяются на уровне межпозвоночных отверстий, образуя спинномозговые нервы. Но задний в области межпозвоночный отверстий утолщается, формируя так называемый ганглий. Передние и задние корешки соединяются в единое целое сразу после ганглия, чем образуют спинномозговой нерв. Каждый имеет несколько ветвей:
- Задняя – отвечает за иннервацию глубоких мышц, кожных покровов спины и затылка.
- Передняя – принимает участие в формировании шейного, плечевого, поясничного и крестцового сплетений. При этом передние ветви грудных нервов образуют межреберные нервы.
- Менингеальная – обеспечивает передачу биоэлектрических импульсов твердой мозговой оболочке спинного мозга, поскольку возвращается в позвоночный канал посредством позвоночных отверстий.
Кровеносные сосуды
Кровоснабжение позвоночника реализовано посредством достаточно больших артерий, которые проходят или в непосредственной близости от тел позвонков, или по ним. Артерии тел позвонков шейного отдела берут начало от подключичной артерии, грудные позвонки питаются от межреберных артерий, а поясничные – от поясничных. В результате позвоночник активно кровоснабжается на всех уровнях, причем давление в сосудах находится на довольно высоких показателях. Но если костные структуры имеют прямое кровоснабжение, то межпозвоночные диски лишены этого. Их питание осуществляется посредством диффузии веществ во время сжатия/распрямления диска при физической активности.
Поясничные и межреберные артерии расположены по переднебоковым поверхностям тел позвонков. В районе межпозвоночных естественных отверстий от них ответвляются задние ветви, которые отвечают за питание мягких тканей спины и дорсальных отделов позвонков. В свою очередь от них отходят спинальные ветви, которые углубляются в спинномозговой канал, где кровеносные сосуды снова делятся на 2 ветви: переднюю и заднюю. Передняя ветвь отличается более крупными размерами и расположена поперечно по отношению к передней части тела позвонка, а на задней поверхности объединяется с аналогичным сосудом противоположной стороны тела. Задняя ветвь протягивается по заднебоковой поверхности позвоночного канала и соединяется с аналогичной артерией противоположной стороны.
Таким образом, спинальные артерии формируют анастомотическую сеть, которая охватывает весь позвоночный канал и имеет поперечные и продольные ответвления. От нее отводятся многочисленные сосуды, ответственные за питание тел позвонков и спинного мозга. В тела позвонков артерии внедряются вблизи срединной линии, но они не переходят в межпозвоночные диски.
Спинной мозг имеет 3 бассейна кровоснабжения:
- Шейно-грудной, где первые 4 сегмента питаются от передней спинальной артерии, образованной слиянием 2-х позвоночных артерий, следующие 5 сегментов имеют абсолютно независимое питание, а кровоснабжение реализуется 2—4-мя большими корешково-спинальными артериями, ответвляющихся от позвоночных, восходящей и глубоких шейных артерий.
- Промежуточный (средний) грудной бассейн, включающий сегменты Т3—Т8, питается исключительно от одной единственной артерии, расположенной на уровне 5 или 6 грудного корешка. Из-за таких особенностей анатомии в этом отделе спинного мозга существует высокий риск развития тяжелых ишемических поражений.
- Нижний грудной и пояснично-крестцовый бассейн – кровоснабжение обеспечивается одной большой передней корешковой артерией.
Что же касается венозной системы, то позвоночник имеет 4 венозных сплетения: 2 внешних, локализованные на передней поверхности тел позвонков за дужками, и 2 внутренних. Самым большим венозным сплетением является переднее внутрипозвоночное. Его крупные вертикальные стволы взаимосвязаны между собой расположенными поперечно ветвями. Оно прочно фиксировано к надкостнице по задней поверхности позвонков большим числом перемычек. Заднее венозное внутрипозвоночное сплетение может легко сдвигаться, поскольку не имеет крепких связей с телами позвонков. Но при этом все 4 венозных сплетения позвоночника тесно взаимосвязаны между собой многочисленными сосудами, пронизывающими тела позвонков, а также желтые связки. В целом они образовывают единое целое и простираются от основания черепа до самого копчика.
Венозная кровь отводится через систему верхней и нижней полых вен, в которые она поступает из позвонковой, межреберных, поясничных и крестцовых вен. Все межпозвонковые вены выходят через соответствующие отверстия позвоночника. При этом они прочно прикреплены к надкостнице костных краев отверстий.
Сам спинной мозг имеет 2 системы оттока венозной крови: переднюю и заднюю. При этом вены поверхности органа объединены крупной анастомотической сетью. Поэтому при необходимости произвести перевязку одной или нескольких вен, вероятность развития спинальных нарушений близка к нулю.
Возрастные и гендерные особенности позвоночника
Длина позвоночного столба у новорожденных не превышает 40% от всего роста. Но в течение первых 2-х лет жизни его протяженность увеличивается практически в 2 раза. Все это время все отделы позвоночника растут с большой скоростью, но главным образом в ширину. С 1,5 до 3-х лет скорость роста уменьшается, особенно в шейном и верхней части грудного отдела. Примерно в 3 года начинается активный рост поясничного и нижней части грудного отдела позвоночника. С 5 до 10 лет начинается фаза плавного, равномерного роста по всем параметрам, сменяемая фазой активного роста, длящейся с 10 до 17 лет. После этого рост шейного и грудного отделов замедляется, но ускоряется рост поясничного отдела. Весь процесс развития позвоночного столба завершается в 23—25 лет.
Таким образом, у взрослого мужчины длина позвоночника в среднем составляет 60—75 см, а у женщины – 60—65 см. С течением лет в межпозвоночных дисках происходят дегенеративные изменения, они уплощаются и перестают в полной мере справляться со своими функциями, а физиологические изгибы увеличиваются. В итоге не только возникают различные заболевания, но и происходит уменьшение длины позвоночного столба в старческом возрасте примерно на 5 см или более.
Грудной кифоз и поясничный лордоз больше выражены у женщин, чем у мужчин.
Таким образом, позвоночник человека имеет сложное строение, густую сеть нервов и кровеносных сосудов. Это и объясняет во многом сложность проведения хирургических вмешательств на нем и возможные риски. Поэтому сегодня все усилия направлены на поиск наименее инвазивных методик проведения операций, подразумевающих минимальное травмирование тканей, что резко уменьшает вероятность развития осложнений разной тяжести.
Частые вопросы про позвоночник человека
На чем держится позвоночник человека?
Позвоночник человека держится на колонне из 33-34 позвонков, которые соединяются между собой через межпозвонковые диски и суставы. Межпозвонковые диски, состоящие из хрящевой ткани, находятся между телами позвонков и действуют как амортизаторы, поглощая удары и распределяя нагрузку на позвоночник. Суставы между отдельными позвонками обеспечивают гибкость и подвижность позвоночника. Кроме того, на позвоночник действуют связки, мышцы и фасции, которые помогают поддерживать правильную осанку и стабилизировать позвоночник во время движения и нагрузок.
Какая форма позвоночника у человека?
Позвоночник у человека имеет форму прямой колонны с несколькими естественными изгибами. В общей сложности у позвоночника есть четыре изгиба: грудной (который выпуклый вперед), шейный (который выпуклый назад), поясничный (который выпуклый вперед) и крестцово-рассеивающий (который выпуклый назад). Эти изгибы называются физиологическими изгибами, и они важны для правильной поддержки тела, равномерного распределения веса и амортизации ударов при движении. Кроме того, позвоночник обладает возможностью легкого изгиба в разных направлениях, что обеспечивает гибкость и подвижность тела.
Почему у человека S-образный позвоночник?
У человека S-образный позвоночник, потому что такая форма обеспечивает балансировку тела в вертикальном положении, позволяет амортизировать удары при движении и снижает нагрузку на межпозвоночные диски и другие структуры позвоночника.
В начале жизни человека позвоночник имеет форму прямой колонны. Однако, когда ребенок начинает сидеть, ползать и ходить, позвоночник начинает приобретать свою характерную форму. Сначала появляется грудной изгиб, затем шейный, а затем поясничный, что приводит к формированию S-образной формы позвоночника. Такая форма позволяет распределить вес тела равномерно, уменьшить нагрузку на межпозвоночные диски и другие структуры, и предотвратить травмы и болезни связанные с позвоночником.
Из какого количества позвонков состоит крестцовый отдел позвоночника?
Крестцовый отдел позвоночника состоит из пяти объединенных позвонков, которые образуют крестец. Крестец является крупнейшим и наиболее нижним отделом позвоночника, расположенным между поясничным отделом позвоночника и костями таза. Крестец формируется в результате слияния пяти позвонков и имеет форму треугольника с широким основанием, которое прилегает к верхней части костного кольца таза. Крестцовый отдел позвоночника имеет важное значение для поддержания тела, передачи веса от позвоночника к тазу, а также защиты органов малого таза.
Какие отделы позвоночника являются наиболее подвижными?
Наиболее подвижными отделами позвоночника являются шейный и поясничный отделы.
Шейный отдел состоит из 7 позвонков и отвечает за поддержание головы, обеспечивает гибкость и маневренность шеи, что позволяет смотреть в разные стороны.
Поясничный отдел состоит из 5 позвонков и отвечает за поддержание верхней части тела и передачу веса тела вниз к тазу. Также этот отдел обеспечивает гибкость и маневренность нижней части спины.
Остальные отделы позвоночника — грудной, крестцовый и копчиковый — менее подвижны, так как они либо объединены в костные структуры, либо служат опорой для более подвижных отделов.
Клинические случаи наших пациентов
Анатомия и физиология позвоночника
Позвоночник (от лат. «columna vertebralis», синоним — позвоночный столб) состоит из 32 — 33 позвонков (7 шейных, 12 грудных, 5 поясничных, 5 крестцовых, соединенных в крестец, и 3 — 4 копчиковых), между которыми расположены 23 межпозвоночных диска.
Связочно-мышечный аппарат, межпозвоночные диски, суставы соединяют позвонки между собой. Они позволяют удерживать его в вертикальном положении и обеспечивают необходимую свободу движения. При ходьбе, беге и прыжках эластичные свойства межпозвоночных дисков, значительно смягчают толчки и сотрясения, передаваемые на позвоночник, спинной и головной мозг.
Физиологические изгибы тела создают позвоночнику дополнительную упругость и помогают смягчать нагрузку на позвоночный столб.
Позвоночник является главной опорной структурой нашего тела. Без позвоночника человек не мог бы ходить и даже стоять. Другой важной функцией позвоночника является защита спинного мозга. Большая частота заболеваний позвоночника у современного человека обусловлена, главным образом, его «прямохождением», а также высоким уровнем травматизма.
Отделы позвоночника: В позвоночнике различают шейный, грудной, поясничный отделы, крестец и копчик. В процессе роста и развития позвоночника формируется шейный и поясничный лордозы, грудной и крестцово – копчиковый кифозы, превращающие позвоночник в «пружинящую систему», противостоящую вертикальным нагрузкам. В медицинской терминологии, для краткости, для обозначения шейных позвонков используется латинская буква «С» — С1 — С7, для обозначения грудных позвонков – «Th» — Th1 — Th12, поясничные позвонки обозначаются буквой «L» — L1 — L5.
Шейный отдел. Это самый верхний отдел позвоночного столба. Он отличается особой подвижностью, что обеспечивает такое разнообразие и свободу движения головы. Два верхних шейных позвонка с красивыми названиями атлант и аксис, имеют анатомическое строение, отличное от строения всех остальных позвонков. Благодаря наличию этих позвонков, человек может совершать повороты и наклоны головы.
Грудной отдел. К этому отделу прикрепляются 12 пар рёбер. Грудной отдел позвоночника участвует в формировании задней стенки грудной клетки, которая является вместилищем жизненно важных органов. В связи с этим грудной отдел позвоночника малоподвижен.
Поясничный отдел. Этот отдел состоит из самых массивных позвонков, так как на них лежит самая большая нагрузка. У некоторых людей встречается шестой поясничный позвонок. Это явление врачи называют люмбализацией. Но в большинстве случаев такая аномалия не имеет клинического значения. 8-10 позвонков срастаются, образуя крестец и копчик.
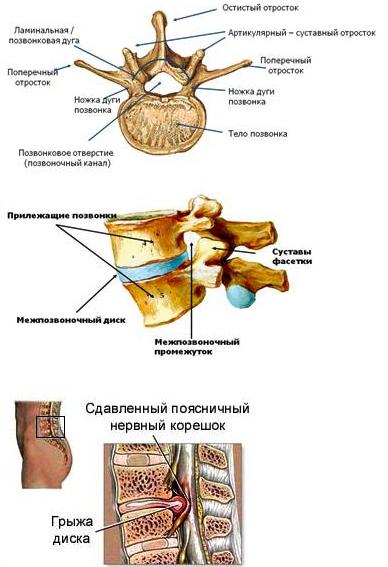 |
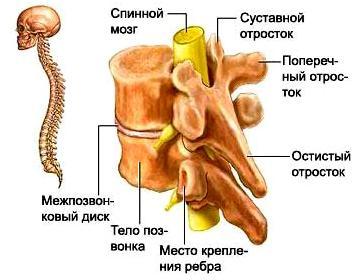
Позвонок состоит из тела, дуги, двух ножек, остистого, двух поперечных и четырёх суставных отростков. Между дугой, телом и ножками позвонков находятся позвонковые отверстия, из которых формируется позвоночный канал. Между телами двух смежных позвонков располагается межпозвонковый диск, состоящий из фиброзного кольца и пульпозного ядра и выполняющий 3 функции: амортизация, удержание смежных позвонков, обеспечение подвижности тел позвонков. Вокруг ядра располагается многослойное фиброзное кольцо, которое удерживает ядро в центре и препятствует сдвиганию позвонков в сторону относительно друг друга. Фиброзное кольцо имеет множество слоев и волокон, перекрещивающихся в трех плоскостях. В нормальном состоянии фиброзное кольцо образовано очень прочными волокнами. Однако в результате дегенеративного заболевания дисков (остеохондроза) происходит замещение волокон фиброзного кольца на рубцовую ткань. Волокна рубцовой ткани не обладают такой прочностью и эластичностью как волокна фиброзного кольца. Это ведет к ослаблению межпозвоночного диска и при повышении внутридискового давления может приводить к разрыву фиброзного кольца. Значительное повышение давления внутри межпозвоночных дисков может привести к разрыву фиброзного кольца и выходу части пульпозного ядра за пределы диска. Так формируется грыжа диска, которая может приводить к сдавлаванию нервных структур, что вызывает, в свою очередь появление болевого синдрома и неврологических нарушений. |
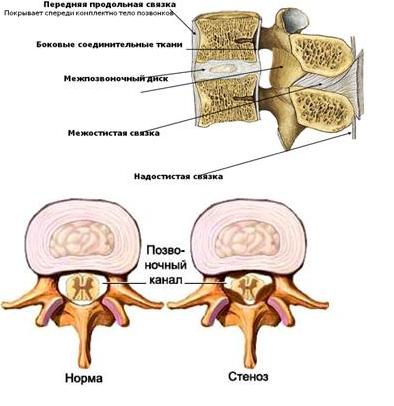 |
Связочный аппарат представлен передней и задней продольными, над – и межостистыми связками, жёлтыми, межпоперечными связками и капсулой межпозвонковых суставов. Два позвонка с межпозвоночным диском и связочным аппаратом представляют позвоночный сегмент. При разрушении межпозвоночных дисков и суставов связки стремятся компенсировать повышенную патологическую подвижность позвонков (нестабильность), в результате чего происходит гипертрофия связок.Этот процесс ведет к уменьшению просвета позвоночного канала, в этом случае даже маленькие грыжи или костные наросты (остеофиты) могут сдавливать спинной мозг и корешки. Такое состояние получило название стеноза позвоночного канала. Для расширения позвоночного канала производится операция декомпрессии нервных структур. |
 |
В позвоночном канале расположен спинной мозг и корешки «конского хвоста». Спинной мозг начинается от головного мозга и заканчивается на уровне промежутка между первым и вторым поясничными позвонками коническим заострением. Далее от спинного мозга в канале проходят спинномозговые нервные корешки, которые формируют так называемый «конский хвост». От спинного мозга отходит 31 пара нервных корешков. Из позвоночного канала нервные корешки выходят через межпозвоночные (фораминарные) отверстия, которые образуются ножками и суставными отростками соседних позвонков. У человека, так же как и у других позвоночных, сохраняется сегментарная иннервация тела. Это значит, что каждый сегмент спинного мозга иннервирует определенную область организма. Например, сегменты шейного отдела спинного мозга иннервируют шею и руки, грудного отдела — грудь и живот, поясничного и крестцового — ноги, промежность и органы малого таза (мочевой пузырь, прямую кишку). |
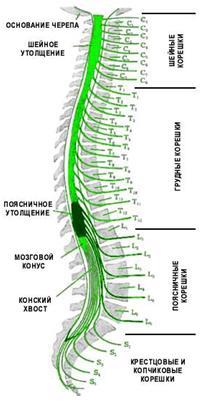 |
По периферическим нервам нервные импульсы поступают от спинного мозга ко всем органам нашего тела для регуляции их функции. Информация от органов и тканей поступает в центральную нервную систему по чувствительным нервным волокнам. Большинство нервов нашего организма имеют в своем составе чувствительные, двигательные и вегетативные волокна. Врач, определяя в какой области тела, появились расстройства чувствительности или двигательной функции, может предположить, на каком уровне произошло повреждение спинного мозга. |