ФГБОУ ВО «Северо-Западный государственный медицинский университет им. И.И. Мечникова» Минздрава России
Семенова Е.А.
Санкт-Петербургский государственный электротехнический университет «ЛЭТИ» им. В.И. Ульянова (Ленина)
Щеголев А.И.
ФГБОУ ВО «Северо-Западный государственный медицинский университет им. И.И. Мечникова» Минздрава России
Смирнов А.А.
ФГБОУ ВО «Северо-Западный государственный медицинский университет им. И.И. Мечникова» Минздрава России
Тимохов Г.В.
Санкт-Петербургский государственный электротехнический университет «ЛЭТИ» им. В.И. Ульянова (Ленина)
Татаркин В.В.
ФГБОУ ВО «Северо-Западный государственный медицинский университет им. И.И. Мечникова» Минздрава России
Серова Н.Ю.
ФГБОУ ВО «Северо-Западный государственный медицинский университет им. И.И. Мечникова» Минздрава России
Брюхно П.Р.
ФГБОУ ВО «Северо-Западный государственный медицинский университет им. И.И. Мечникова» Минздрава России
Евсеева М.А.
ФГБОУ ВО «Северо-Западный государственный медицинский университет им. И.И. Мечникова» Минздрава России
Особенности топографии желчного пузыря у лиц с различными типами телосложения и ожирением (по данным прижизненного неинвазивного топографо-анатомического исследования)
Авторы:
Трунин Е.М., Семенова Е.А., Щеголев А.И., Смирнов А.А., Тимохов Г.В., Татаркин В.В., Серова Н.Ю., Брюхно П.Р., Евсеева М.А.
Как цитировать:
Трунин Е.М., Семенова Е.А., Щеголев А.И., Смирнов А.А., Тимохов Г.В., Татаркин В.В., Серова Н.Ю., Брюхно П.Р., Евсеева М.А. Особенности топографии желчного пузыря у лиц с различными типами телосложения и ожирением (по данным прижизненного неинвазивного топографо-анатомического исследования). Оперативная хирургия и клиническая анатомия.
2021;5(2):50‑57.
Trunin EM, Semenova EA, Shchegolev AI, Smirnov AA, Timohov GV, Tatarkin VV, Serova NYu, Bryuchno PR, Evseeva MA. Features of gallbladder topography in persons with different types of constitution and obesity (according to intravital non-invasive topographic-anatomical examination). Russian Journal of Operative Surgery and Clinical Anatomy. 2021;5(2):50‑57. (In Russ.)
https://doi.org/10.17116/operhirurg2021502150

Актуальность
Лечение желчнокаменной болезни (ЖКБ) является одной из актуальных проблем клинической медицины [1, 2]. Изменения в желчном пузыре (ЖП), характерные для ЖКБ, выявляют у 10—15% населения Земли [3]. Отмечается устойчивый рост заболеваемости ЖКБ. Быстрое развитие ЖКБ происходит в условиях ожирения [4, 5]. Ожирение оказывает негативное действие на течение заболевания [6, 7] и ухудшает результаты его хирургического лечения [8, 9].
Основной способ лечения ЖКБ — хирургическое вмешательство, направленное на удаление ЖП и дренирование (по показаниям) внепеченочных желчных протоков [8]. Предложено большое количество оперативных доступов к ЖП — эндовидеохирургические, традиционные лапаротомии и минилапаротомии [10, 11]. Чаще применяют эндовидеохирургический (лапароскопический) оперативный доступ как наименее травматичный [12]. Однако имеется категория пациентов [13], которым этот оперативный доступ противопоказан [14]. У таких пациентов при холецистэктомии целесообразно использовать минилапаротомный оперативный доступ. Для уменьшения хирургической травмы следует выполнять такой оперативный доступ в области наиболее близкого прилегания ЖП к передней брюшной стенке (ПБС). В настоящее время существует небольшое число работ, посвященных вопросам соотношения ЖП и ПБС на основе данных неинвазивных способов исследования и визуализации [15, 16].
Цель исследования — уточнить особенности голотопии дна и шейки ЖП по отношению к ПБС (для более точной локализации минилапаротомного хирургического доступа) в зависимости от антропометрических характеристик обследуемого, при наличии ожирения и без него.
Материал и методы
Материалом исследования явились результаты мультиспиральной компьютерной томографии (МСКТ) живота 326 совершеннолетних пациентов, которым это обследование выполняли для диагностики заболеваний, не связанных с ЖКБ. Работа одобрена локальным этическим комитетом ФГБОУ ВО «Северо-Западный государственный медицинский университет им. И.И. Мечникова» Минздрава России (выписка из протокола №10) от 26.06.13. Исследование проводили на клинической базе кафедры оперативной и клинической хирургии с топографической анатомией им. С.А. Симбирцева ФГБОУ ВО СЗГМУ им. И.И. Мечникова Минздрава России. Среди обследуемых было 121 (37%) мужчина и 205 (63%) женщин. Средний возраст пациентов составил 54,9±15,5 года, мужчин — 53,3±15,3 года, женщин — 56±15,3 года. В обеих группах преобладали лица пожилого возраста — 110 (33,8%) человек, из них 41 (12,6%) обследуемый мужского пола и 69 (21,2%) — женского пола (деление на возрастные группы выполнено с учетом рекомендаций ВОЗ, 2012 г.).
Всем обследованным выполняли антропометрические исследования (определяли рост, массу тела, эпигастральный угол, толщину кожной складки в околопупочной области). Производили разделение пациентов по типам телосложения (В.Н. Шевкуненко, 1935). Для диагностики ожирения определяли индекс массы тела, как отношение массы тела (кг) к квадрату роста (м2). Среди обследуемых преобладали женщины астенического телосложения с ожирением — 95 (29,1%). Ожирение выявлено у 211 (64,8%) обследуемых. Среди пациентов с ожирением преобладали женщины астенического телосложения, чаще встречали II (14,2%) и III (23,7%) степень ожирения.
МСКТ выполняли на компьютерном томографе Toshiba в положении пациента на спине в кранио-каудальном направлении. Объем исследования — от верхушки мечевидного отростка грудины до условной линии, проходящей через передние верхние подвздошные ости. Шаг исследования (толщина томографического среза) — 5 мм. Обработку компьютерных томограмм выполняли с помощью программы RADIANT. Проводили анализ изображений во фронтальной, сагиттальной и аксиальной плоскостях.
Анализ результатов МСКТ начинали с диагностики заболеваний, искажающих нормальные анатомические соотношения органов. Осуществляли оценку состояния ЖП и внепеченочных желчных путей. В отсутствие ЖП, наличии конкрементов во внепеченочных желчных путях или обнаружении заболеваний, искажающих нормальные анатомические соотношения органов, пациента исключали из исследования.
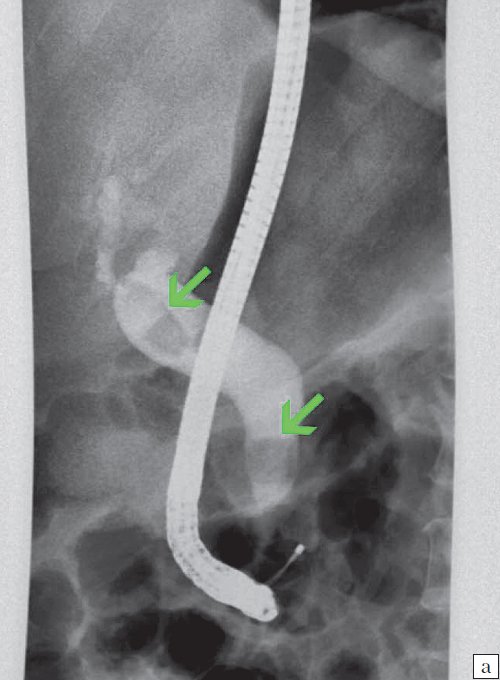
Для выявления особенностей топографии ЖП в зависимости от типа телосложения предложена оригинальная система координат на плоскости и в трехмерном пространстве. В использованной системе координат точкой отсчета служит верхушка мечевидного отростка. В трехмерном пространстве это точка C с координатами (0;0;0). Ось ординат — условная прямая линия, которая идет в кранио-каудальном направлении и соединяет верхушку мечевидного отростка и центр пупка (точка A). Ось абсцисс — условная линия, параллельная фронтальной плоскости тела, проходящая через точку C и перпендикулярная оси абсцисс (рис. 1). Единицы измерения — миллиметры, цена деления шкалы — 1,0 мм. В предложенной системе координат визуализировали точку Кера, дно и шейку ЖП и фиксировали их проекции на поверхность кожи ПБС (точки B и B1). С помощью инструментов программы определяли расстояние между центром пупка и вершиной мечевидного отростка, центром пупка и проекцией точки Кера, от дна и шейки ЖП до кожи ПБС. Проекцией дна ЖП на кожу ПБС считали проекцию первой точки условной полусферы, соответствующей дну ЖП, которая визуализировалась при исследовании во фронтальной плоскости. Проекцией шейки ЖП на кожу ПБС считали проекцию условной точки слияния пузырного и общего печеночного протоков. Точку Кера определяли как место пересечения латерального края правой прямой мышцы живота и X пары ребер.

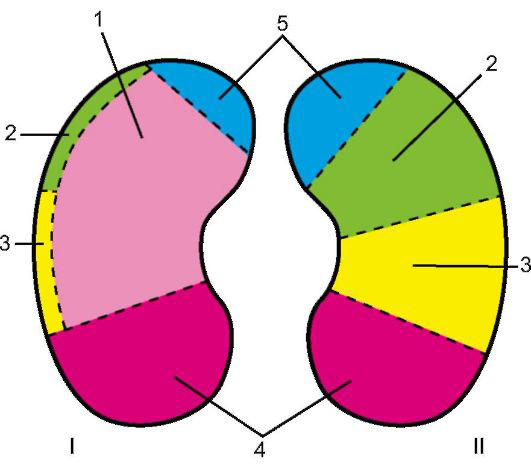
Рис. 1. Этап обработки МСКТ. Определение голотопии дна и шейки ЖП.
а — схема; б — изображение ПБС по результатам МСКТ. Точка A — центр пупка; точка B — проекция дна ЖП на переднюю брюшную стенку; точка B1 — проекция шейки ЖП на ПБС; точка C — вершина мечевидного отростка.
Для определения расстояния от поверхности кожи ПБС до шейки ЖП визуализировали общий желчный проток и место его слияния с пузырным протоком и производили маркировку. Через эту точку проводили прямую, перпендикулярную фронтальной плоскости тела. В месте пересечения этой прямой и поверхности кожи производили маркировку. С помощью измерительных функций в компьютерной программе определяли расстояние между указанными точками. Аналогичным способом устанавливали кратчайшую дистанцию от кожи ПБС до дна ЖП и расстояние от кожи до задней стенки влагалища прямой мышцы живота (толщину ПБС). С помощью геометрических преобразований определяли координаты дна и шейки ЖП в трехмерном пространстве. Кроме того, определяли координаты центров эллипсов рассеивания (ЭР) для дна и шейки ЖП в общей выборке и в группах обследуемых, разделенных по полу, типу телосложения и наличию ожирения, полученные результаты сравнивали с координатами центра ЭР для точки Кера.
Для определения особенностей локализации и выраженности подкожной жировой клетчатки (ПЖК) проводили измерение ее толщины по наружному краю правой прямой мышцы живота в месте пересечения с X ребром (точка 1), по средней подмышечной линии (точка 2), по лопаточной линии (точка 3), по срединной линии (точка 4). Исследование выполняли в аксиальной плоскости на уровне предполагаемого минилапаротомного оперативного доступа.
Статистическую обработку количественных данных проводили методами вариационной статистики с вычислением типических значений (среднее арифметическое, медиана) и показателей изменчивости (ошибка среднего, ошибка медианы). Для сравнения количественных признаков в случае нормального закона распределения применяли критерий Стьюдента. В случае отличного от нормального закона распределения парное сравнение независимых выборок производили с использованием U-критерия Манна—Уитни. Все результаты оценивали при заданном граничном уровне ошибки первого рода (α) не выше 5% — p<0,05 (статистическая значимость не ниже 95%).
Результаты и обсуждение
В результате математических и статистических преобразований получили множества точек, отражающих расположение дна и шейки ЖП на плоскости (проекция дна и шейки ЖП на ПБС) и в трехмерном пространстве (рис. 2).

Рис. 2. Множества точек, отражающие расположение дна и шейки ЖП на плоскости (проекция дна и шейки ЖП на ПБС) и в трехмерном пространстве.
а — множество точек, отражающих положение дна и шейки ЖП на плоскости (проекция дна и шейки ЖП на кожу передней брюшной стенки);
б — множество точек, отражающих расположение дна и шейки ЖП в трехмерном пространстве.
— шейка ЖП; ○ — дно ЖП.
Распределение координат дна и шейки ЖП на плоскости и в трехмерном пространстве имело вид нормального. Для характеристики расположения дна и шейки ЖП использовали эллипсы рассеивания (ЭР), основные числовые характеристики которых отражают закон нормального распределения точек на плоскости. С помощью полинома Лентхауса рассчитали центры радиальных погрешностей ЭР для дна и шейки ЖП общей выборки, а также в зависимости от пола, типа телосложения и наличия ожирения.
Центр ЭР для точки Кера в общей выборке имеет координаты (‒62,8; ‒69,2), при разделении по полу выявлено, что центр ЭР для точки Кера обследованных мужского пола имеет координаты (‒67,4; ‒72,3) и располагается латеральнее и дистальнее, чем центр ЭР для точки Кера обследованных женского пола (‒59,6; ‒67).
При разделении обследованных по типам телосложения установлено, что наиболее медиально и дистально располагается центр ЭР для точки Кера обследованных астенического телосложения (‒55,1; ‒75,0), наиболее латерально и проксимально располагается центр ЭР для точки Кера у обследованных с гиперстеническим типом телосложения (‒71; ‒61,5).
Центр ЭР для дна ЖП в общей выборке (‒72; ‒141) располагается латеральнее и дистальнее центра ЭР для точки Кера общей выборки. Наиболее медиально расположен центр ЭР для дна ЖП, обследованных астенического типа телосложения (‒63,3; ‒147,7). Наиболее латерально располагается центр ЭР для дна ЖП обследованных лиц гиперстенического типа телосложения (‒88,3; ‒130,6). Наиболее близко к точке Кера располагается центр ЭР для дна ЖП пузыря обследованных гиперстенического телосложения. Наиболее приближен к центру ЭР общей выборки — центр ЭР для дна ЖП обследованных нормостенического типа телосложения (‒78; ‒131). Центры ЭР для шейки ЖП обследованных всех типов телосложения располагаются в непосредственной близости друг от друга и от центра ЭР общей выборки. У обследованных астенического телосложения мужчин и женщин выявили два типа голотопии дна и шейки ЖП — 1-й тип и 2-й тип:
1-й тип — центры ЭР для дна и шейки ЖП располагаются проксимальнее; линия, соединяющая центры ЭР для дна и шейки ЖП и срединная линия образуют угол, близкий к 75°;
2-й тип — центры ЭР для дна и шейки ЖП располагаются дистальнее; линия, соединяющая центры ЭР для дна и шейки ЖП, образует со срединной линией угол, близкий к 45°.
При анализе координат центра ЭР для дна и шейки ЖП в группах, разделенных по типу телосложения установлено статистически значимое различие (p<0,001) в значении координат X и Y для дна и координат Y и Z для шейки ЖП. При анализе расположения центров ЭР для дна и шейки ЖП в группах, разделенных по гендерному признаку, установлено, что центры ЭР для шейки ЖП у лиц женского пола располагаются дистальнее (p<0,001) и медиальнее (p<0,001), чем у лиц мужского пола.
При анализе координат центра ЭР для дна и шейки ЖП, в группах, разделенных по полу, типу телосложения и наличию ожирения, статистически значимое различие в значении координаты Z для центров ЭР дна и шейки ЖП не выявлено (p>0,001)
При анализе голотопии ЖП в группах, разделенных по полу, типу телосложения и наличию ожирения, установлено, что центры ЭР для дна ЖП при разделении по типу телосложения и наличию ожирения располагаются следующим образом:
‒ центры ЭР локализации дна ЖП у обследованных мужского пола располагаются латеральнее и проксимальнее центра ЭР дна ЖП общей выборки и более приближены к точке Кера. Центры ЭР для дна ЖП у обследованных женского пола располагаются в зоне центра ЭР для дна ЖП общей выборки;
‒ центр ЭР для дна ЖП располагается наиболее латерально у обследованных мужского пола гиперстенического телосложения — координаты точки (‒91,9; ‒126,7);
‒ центр ЭР для дна ЖП располагается наиболее медиально у обследованных женского пола астенического телосложения (без разделения по подтипам) — координаты точки (‒56,1; ‒154,4);
‒ центр ЭР для дна ЖП располагается наиболее проксимально у обследованных мужского пола астенического телосложения (1-й тип) — координаты точки (‒84; ‒105,1);
‒ центр ЭР дна ЖП располагается наиболее дистально у обследованных в группе женщин-астеников (2-й тип) — координаты точки (‒47; ‒177,3);
‒ центр ЭР положения для дна ЖП пациентов нормостенического телосложения максимально приближен к центру ЭР расположения дна ЖП общей выборки.
Взаимное расположение центра ЭР для точки Кера общей выборки, центра ЭР для точки Кера при разделении по полу и центров ЭР для дна и шейки ЖП при разделении по полу, типу телосложения и наличию ожирения представлено на рис. 3.

Рис. 3. Взаимное расположение центра ЭР для точки Кера общей выборки, центра ЭР для точки Кера при разделении по полу и центров ЭР для дна и шейки ЖП при разделении по полу, типу телосложения и наличию ожирения.
а — обследованные мужского пола; б — обследованные женского пола. Зона A — расположение центров ЭР для шейки ЖП; зона B — расположение центров ЭР для дна ЖП; зона C — расположение центров ЭР для точки Кера. В зонах A и B:● — центр ЭР для дна ЖП общей выборки; ■ — центр ЭР для дна ЖП обследованных астенического телосложения; ▲ — центр ЭР для дна ЖП обследованных нормостенического телосложения; ♦ — центр ЭР для дна ЖП обследованных гиперстенического телосложения. В зоне C: ♦ — центр ЭР для точки Кера. Заштрихованные фигуры — центры ЭР у обследованных без ожирения, не заштрихованные фигуры — центры ЭР у пациентов с ожирением. Пунктирной линией соединены центры ЭР для дна и шейки обследованных астенического телосложения 1-го типа, сплошной линией соединены центры ЭР для дна и шейки обследованных астенического телосложения 2-го типа.
При анализе распределения ПЖК в общей выборке выявлено, что толщина ПЖК в точке 1 составляет 18±9 мм, наиболее выражена ПЖК в точке 4 — 21±8 мм. При анализе толщины слоя ПЖК в точке Кера на уровне предполагаемого оперативного вмешательства на ЖП в общей группе обследуемых выявлено, что толщина слоя ПЖК составляет 18±11 мм. Наибольшая толщина слоя ПЖК выявлена у обследуемых женского пола гиперстенического телосложения — 31±16 мм, наименьшая — у обследуемых мужского пола астенического телосложения — 8±5 мм.
При анализе толщины слоя ПЖК по средней подмышечной линии на уровне расположения ЖП выявлено, что в общей выборке ее толщина составляет 16±12 мм. Наибольшая толщина слоя ПЖК выявлена у женщин с гиперстеническим телосложением и ожирением — 32±21 мм, наименьшая — у обследованных мужчин астенического телосложения без ожирения — 10±3 мм.
При анализе толщины ПЖК по лопаточной линии на уровне расположения ЖП выявлено, что в общей выборке ее толщина составляет 19±12 мм. Наибольшая толщина слоя ПЖК в этой области выявлена у обследованных женского пола гиперстенического телосложения с ожирением — 32±21 мм, наименьшая — у лиц мужского пола астенического телосложения с ожирением — 10±7 мм.
При анализе толщины слоя ПЖК по срединной линии на уровне расположения ЖП выявлено, что в общей выборке ее толщина составляет 21±9 мм. Наибольшая толщина слоя ПЖК выявлена у обследованных женского пола нормостенического телосложения с ожирением — 46±21 мм. Наименее выражена ПЖК у обследованных женского пола астенического телосложения без ожирения — 7±5 мм.
При анализе расстояния от поверхности кожи до дна ЖП в точке Кера установлено, что в общей выборке толщина слоя ПЖК занимает 69,8±15,5%. Минимальное значение этого показателя установлено у обследуемых мужского пола астенического телосложения без ожирения — 44±11%, максимальное — у обследуемых женского пола астенического телосложения с ожирением — 95±14%. При анализе расстояния от поверхности кожи до шейки ЖП в точке Кера установлено, что в общей выборке толщина слоя ПЖК занимает 26,8±8,76%. Минимальное значание этого показателя установлено у обследуемых мужского пола астенического телосложения с ожирением — 16±9%, максимальное — у обследуемых женского пола гиперстенического телосложения с ожирением — 45±11%.
Выводы
1. Факторами, оказывающими наибольшее влияние на варианты расположения дна и шейки желчного пузыря, являются пол (p<0,001) и тип телосложения обследуемого (p<0,001).
2. В большинстве групп обследованных лиц проекция дна желчного пузыря на кожу передней брюшной стенки не совпадает с точкой Кера: наиболее латерально дно желчного пузыря располагается у лиц мужского пола гиперстенического телосложения; наиболее медиально — у обследованных женского пола астенического телосложения (без разделения по подтипам); наиболее проксимально — у обследованных мужского пола астенического телосложения; наиболее дистально — у женщин-астеников (2-й тип).
3. Голотопия шейки желчного пузыря имеет значительно меньшую анатомическую изменчивость по сравнению с голотопией дна желчного пузыря. Проекция шейки желчного пузыря для каждой из групп обследованных локализована на незначительном расстоянии друг от друга, в то время как проекция дна для каждой группы образует значительный по площади эллипс рассеивания.
4. Наибольшая толщина слоя подкожной жировой клетчатки в области проекции желчного пузыря на передней брюшной стенке выявлена у обследованных женского пола гиперстенического телосложения — 31±16 мм, наименьшая — у обследуемых мужского пола астенического телосложения — 8±5 мм.
5. Доля подкожной жировой клетчатки в расстоянии от поверхности кожи до дна желчного пузыря минимальна у лиц мужского пола астенического телосложения без ожирения (44±11%), максимальна — у лиц женского пола астенического телосложения с ожирением (95±14%). Доля подкожной жировой клетчатки в расстоянии от поверхности кожи передней брюшной стенки до шейки желчного пузыря в точке Кера минимальна у лиц мужского пола астенического телосложения с ожирением (16±9%), максимальна — у лиц женского пола гиперстенического телосложения с ожирением (45±11%).
Участие авторов:
Концепция и дизайн исследования — Е.М. Трунин, Е.А. Семенова
Сбор и обработка материала — А.И. Щеголев, Г.В. Тимохов, А.А. Смирнов
Статистическая обработка — В.В. Татаркин, П.Р. Брюхно
Написание текста — Н.Ю. Серова, М.А. Евсеева
Редактирование — Е.М. Трунин
Participation of authors:
Concept and design of the study — E.M. Trunin, E.A. Semyonova
Data collection and processing — A.I. Shchegolev, G.V. Timokhov, A.A. Smirnov
Statistical processing of the data— V.V. Tatarkin, P.R. Bryukhno
Text writing — N.Yu. Serova, M.A. Evseeva
Editing — E.M. Trunin
Авторы заявляют об отсутствии конфликта интересов.
The authors declare no conflicts of interest.
Лекцию для врачей «Ультразвуковая анатомия органов брюшной полости и забрюшинного пространства». Лекцию для врачей проводит профессор В. А. Изранов
Дополнительный материал
Области живота
Живот (abdomen) — это часть туловища, расположенная между грудью вверху и тазом внизу. Верхней наружной границей живота спереди являются уровень правой и левой реберных дуг, а также мечевидного отростка грудины. Внизу наружная граница живота соответствует линии подвздошных гребней и условной линии, проведенной по паховым складкам и верхнему краю лобкового симфиза. Латеральная граница живота располагается по задней подмышечной линии от реберной дуги вверху до гребня подвздошной кости внизу.
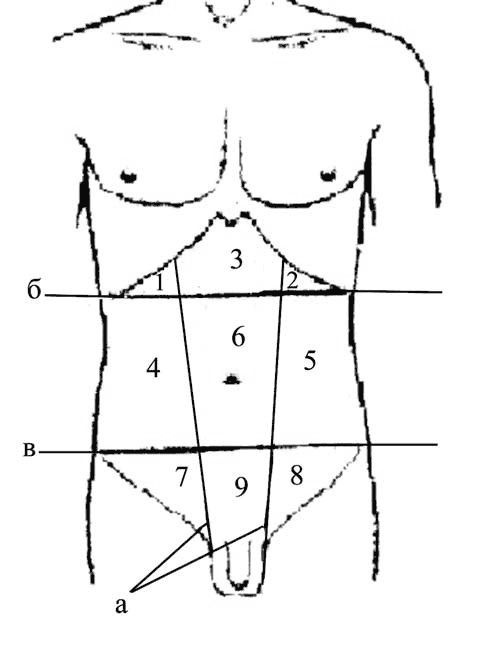
Условными вертикальными линиями, проводимыми по передней брюшной стенке, и двумя поперечными плоскостями живот разделяют на 9 областей (рис. 14).
Рис. 14. Области живота на передней брюшной стенке: а — вертикальные линии; б — подреберная плоскость; в — межостевая плоскость: 1 — правое подреберье, правая подреберная область (hypochondrium dextrum, regio hypochondriaca dextra); 2 — левое подреберье, левая подреберная область (hypochondrium sinistrum, regio hypochondriaca sinistra); 3 — надчревье, надчревная область, надчревная ямка (epigastrium, regio epigastrica, fossa epigastrica); 4 — правая боковая область (regio lateralis dextra); 5 — левая боковая область (regio lateralis sinistra); 6 — пупочная область (regio umbilicalis); 7 — правая паховая область (regio inguinalis dextra); 8 — левая паховая область (regio inguinalis sinistra); 9 — подчревье, лобковая область (hypogastrium, regio pubica)
Вертикальные линии располагаются по наружным краям прямых мышц живота (рис. 14, а).
Поперечные плоскости:
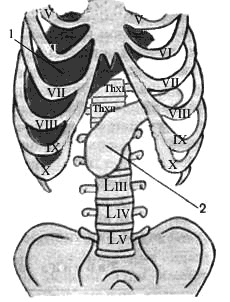
- Подреберная плоскость (planum subcostale) (рис. 14, б) соединяет нижние точки реберной дуги и соответствует уровню верхнего края III поясничного позвонка.
- Межостевая плоскость (planum interspinale) (рис. 14, в) соединяет верхние передние подвздошные ости и соответствует уровню II крестцового позвонка.
Анатомическое понятие «живот» включает стенки и полость живота (синоним брюшная полость, cavitas abdominis). Границей между грудной и брюшной полостью является диафрагма, ее проекция на переднюю поверхность тела не соответствует наружной границе между грудью и животом, идущей по реберным дугам и мечевидному отростку грудины, поэтому некоторые области брюшной полости (подреберья, надчревье) проецируются на поверхность тела не только в одноименные области брюшной стенки, но и частично в области грудной стенки, а именно — в грудные и в предгрудинную области. Знание расположения внутренних органов по областям особенно важно при изучении анатомии живого человека на невскрытой брюшинной полости.
Органы брюшинной полости. Желудок
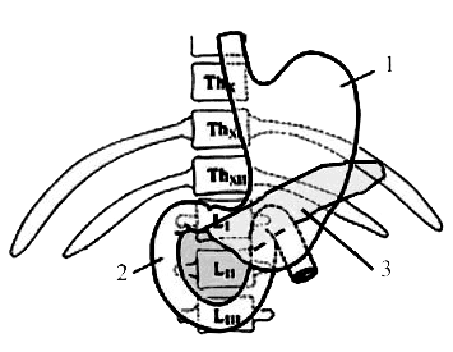
Желудок на 2/3 расположен в левом подреберье, а на 1/3 занимает надчревную область (см. прил.). Свод (дно) желудка расположен под левым куполом диафрагмы. Кардиальное отверстие желудка проецируется в области X–XI грудных позвонков, отверстие привратника — на уровне XII грудного или I поясничного позвонков справа от позвоночника (рис. 15, 1).
Большая кривизна, хотя и весьма изменчива, проецируется дугообразной линией, соединяющей самые нижние точки IX и X пар ребер. Передняя поверхность желудка прилежит к брюшной стенке и проецируется в области треугольника, ограниченного слева реберной дугой на уровне VII–IX ребер, справа — нижним краем печени, снизу — поперечной ободочной кишкой.
Рис. 15. Скелетотопия: 1 — желудка; 2— двенадцатиперстной кишки; 3 — поджелудочной железы
Тонкая кишка
Двенадцатиперстная кишка. Верхняя часть двенадцатиперстной кишки лежит на уровне XII грудного и I поясничного позвонков и идет слева направо (рис. 15, 2; 17, 10; прил.). Нисходящая ее часть проецируется справа от позвоночного столба от I до III поясничных позвонков. Горизонтальная часть расположена поперек на уровне III поясничного позвонка, затем переходит в восходящую часть, которая, поднимаясь вверх, пересекает позвоночник на уровне II поясничного позвонка слева от срединной линии тела и переходит в тощую кишку. Петли тощей и подвздошной кишок располагаются в основном в пупочной и боковых областях живота. Тощая кишка (рис. 16, 1) находится слева от срединной линии, подвздошная кишка (рис. 16, 2) — главным образом справа.
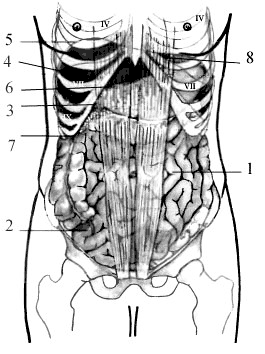
Рис. 16. Cкелетотопия и голотопия органов брюшной полости
Толстая кишка
Слепая кишка расположена в правой паховой области, чаще всего, в подвздошной ямке ниже илеоцекального отверстия (рис. 17, 1; прил.). Иногда наблюдается высокое положение (при расположении выше гребня подвздошной кости) и низкое положение (когда она частично или полностью располагается в малом тазу). Верхняя граница слепой кишки соответствует середине расстояния между пупком и верхней передней подвздошной остью.
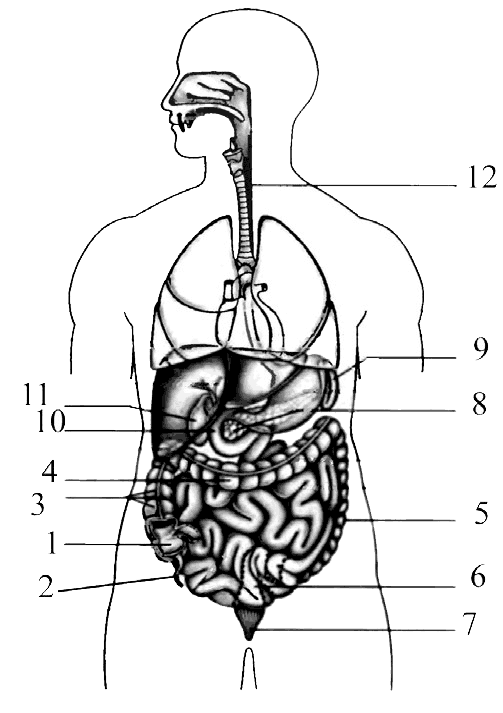
Рис. 17. Голотопия органов грудной и брюшной полостей
Червеобразный отросток, или аппендикс 2: место отхождения его от слепой кишки на поверхность живота проецируется на линии, соединяющие пупок с верхней передней подвздошной остью в точке, отделяющей наружную треть от средней трети (точка Мак-Бернея), или на границе правой и средней трети линии, соединяющей подвздошные ости (точка Ланца). Относительно слепой кишки червеобразный отросток может занимать медиальное, нисходящее, латеральное, восходящее и ретроцекальное положения. При восходящем положении аппендикс может касаться своим концом печени, при нисходящем — спускаться в полость малого таза, при ретроцекальном может достигать правой почки, что важно учитывать при постановке диагноза — воспаление червеобразного отростка (аппендицит).
Восходящая ободочная кишка 3 расположена в правой боковой области живота и доходит до правого подреберья (висцеральной поверхности печени), где делает изгиб (flexura coli dextra) и переходит в поперечную ободочную кишку.
Поперечная ободочная кишка 4 проходит в поперечном направлении от правого подреберья до левого, занимает частично надчревную область. Средняя часть поперечной ободочной кишки в виде дуги, выпуклой книзу, заходит в пупочную область.
Нисходящая ободочная кишка 5, являясь продолжением поперечной, спускается вниз от левого подреберья в левой боковой области до гребня подвздошной кости, на уровне которого переходит в сигмовидную кишку.
Сигмовидная ободочная кишка 6 от уровня подвздошного гребня опускается до уровня III крестцового позвонка. Подвздошный отдел кишки расположен в левой паховой области в подвздошной ямке, тазовый отдел доходит до крестцово-подвздошного сустава, а крестцовый спускается вниз по тазовой (передней) поверхности крестца, где на уровне S3 переходит в прямую кишку.
Прямая кишка 7 расположена в полости малого таза. Она начинается от уровня III крестцового позвонка и заканчивается в области заднепроходного отверстия.
Печень
Печень располагается в правом подреберье, в надчревной области и частично в левом подреберье (рис. 16, 4; 18, 1).
Рис. 18. Скелетотопия печени и поджелудочной железы
Верхняя граница печени (рис. 16, 5) соответствует проекции правого купола диафрагмы. По правой среднеключичной линии она располагается на уровне IV межреберья или верхнего края V ребра. Нижняя граница печени (рис. 16, 6) справа не выходит из-под края реберной дуги. По передней срединной линии граница печени проходит между мечевидным отростком и пупком. Правая граница печени (рис. 16, 7) проецируется в X межреберье по средней подмышечной линии, а левая граница (рис. 16, 
Желчный пузырь
Дно желчного пузыря проецируется на кожные покровы живота в месте пересечения реберной дуги с наружным краем правой прямой мышцы живота, что соответствует примерно переднему концу хряща IX ребра (рис. 16, 3; 17, 11).
Поджелудочная железа
Поджелудочная железа проецируется в пределах надчревной и левой подреберной областей и располагается позади желудка (рис. 18, 2). Головка железы находится на уровне I–II поясничных позвонков, хвост достигает уровня XI–XII ребер и селезенки (рис. 15, 3; 17, 8; 18, 2).
Почка
Правая почка проецируется на переднюю стенку живота в пределах надчревной, правой боковой и пупочной областей, левая почка — в надчревной и левой боковой областей живота, т. е. правая почка расположена ближе к срединной линии (рис. 19, 1).
Рис. 19. Скелетотопия: 1, 2 — почек; 3 — мочеточников; 4 — мочевого пузыря Почки располагаются по бокам от позвоночного столба на уровне от XII грудного позвонка до I–II (иногда III) поясничного. XII ребро пересекает левую почку в области ворот, а правую почку — на границе верхней и средней трети, т. к. она лежит на 1–1,5 см ниже левой почки (рис. 19, 2). При высоком положении почки могут быть полностью скрыты за ребрами, при низком положении они могут находиться ниже XII ребра.
Мочеточник
Проекция мочеточников на переднюю стенку живота соответствует наружным краям прямых мышц живота (рис. 19, 3). Проекция на заднюю стенку живота — околопозвоночные линии, т. е. вертикальные линии, проведенные по наружным краям мышцы, выпрямляющей позвоночник, что соответствует концам поперечных отростков позвонков.
Селезенка
Селезенка расположена в левом подреберье на уровне IX–XI ребер по средней подмышечной линии (рис. 17, 9).
Голотопия внутренних органов, сосудов и нервов в области живота
|
Правое подреберье, правая подреберная область (hypo— |
Надчревье, надчревная область, надчревная ямка |
Левое подреберье, левая подреберная область (hypochondrium sinistrum, regio hypochondriaca sinistra) |
|
1. Печень (большая часть правой доли). 2. Правый изгиб ободочной кишки (печеночный). |
|
|
|
Правая боковая область (regio lateralis dextra) |
Пупочная область (regio umbilicalis) |
Левая боковая область |
|
|
|
|
|
|
Скелетотопия органов брюшной полости
|
Название органа |
Передняя грудная и брюшная стенки |
Тела позвонков |
|
Печень |
||
|
Верхняя граница печени (высшая точка) |
IV межреберье по правой среднеключичной линии |
Межпозвоночный диск |
|
Нижний край печени: по средней подмышечной линии |
|
|
|
по срединной линии |
Середина расстояния между пупком и основанием мечевидного отростка |
Середина тела LI |
|
Дно желчного пузыря |
Пересечение наружного края правой прямой мышцы живота с реберной дугой (на уровне хряща IX ребра между окологрудинной и среднеключичной линиями) |
Верхний край тела LII |
|
Желудок |
||
|
Кардиа |
Хрящ VII ребра (слева), на расстоянии 2,5 см от края грудины |
Верхний край тела ThXI |
|
Свод желудка (высшая точка) |
Нижний край V ребра по левой среднеключичной линии |
Нижний край тела ThIX или верхний край тела |
|
Привратник |
От передней срединной линии до уровня хряща VIII ребра справа |
Тело LI |
|
Двенадцатиперстная кишка |
||
|
Верхняя часть |
Хрящ VIII ребра справа |
Тело ThXII или межпозвоночный диск ThXII–LI |
|
Нисходящая часть |
– |
От тела LI до нижнего края тела LIII |
|
Горизонтальная и восходящая части |
– |
От нижнего края тела |
|
Сальниковое отверстие |
VIII ребро справа (граница между хрящевой и костной частью) |
Межпозвоночный диск |
|
Двенадцатиперстнотощекишечный изгиб |
– |
Тело LII |
|
Поджелудочная железа |
||
|
Нижний край |
На 5 см выше пупка |
|
|
Верхний край |
На 10 см выше пупка |
|
|
Головка |
– |
Справа от тел LI и LII |
|
Тело |
– |
Тело LI по срединной линии |
|
Хвост |
– |
Тело ThXII слева от срединной линии |
|
Ободочная кишка |
||
|
Слепая кишка |
При наполнении — середина паховой связки |
– |
|
Правый изгиб ободочной кишки |
Хрящ IX ребра справа |
Тело LII |
|
Левый изгиб ободочной кишки |
Хрящ VIII ребра слева |
Тело LI |
|
Селезенка |
||
|
Длинная ось органа |
Соответствует длинной оси X ребра слева (на задней стенке грудной клетки) |
– |
|
Задний конец (по лопаточной линии) |
На задней стенке грудной клетки — |
Тело ThX |
|
Передний конец (по передней подмышечной линии) |
На задней стенке грудной клетки — |
Нижний край тела LI |
Поясничная область и забрюшинное пространство, regio lumbalis et spatium retroperitoneale
Поясничную область и ее слои вплоть до париетальной фасции живота, fascia abdominis parietalis, можно рассматривать как заднюю стенку живота. Многие из ее составляющих являются общими для задней и переднебоковой стенки живота.
Глубже париетальной фасции располагается забрюшинное пространство, spatium retroperitoneale, часть полости живота, ограниченная спереди париетальной брюшиной.
Поясничная область, regio lumbalis
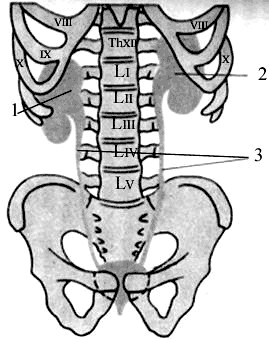
Внешними ориентирами области являются остистые отростки двух нижних грудных и всех поясничных позвонков, XII рёбра, гребни подвздошных костей. Над горизонтальной линией, соединяющей высшие точки гребней подвздошных костей, прощупывается верхушка остистого отростка IV поясничного позвонка.
В промежуток между IV и Vостистыми отростками вводят иглу при спинно-мозговых пункциях.
Остистый отросток IV позвонка является ориентиром для определения остистых отростков выше- и нижележащих позвонков.
Задняя срединная линия тела (линия остистых отростков) делит область на две симметричные половины.
Границы поясничной области. Верхняя — XII ребро; нижняя — гребень подвздошной кости и соответствующая половина крестца; латеральная — задняя подмышечная линия или соответствующая ей вертикальная линия от конца XI ребра к подвздошному гребню; медиальная — задняя срединная линия тела (линия остистых отростков).
В пределах области различают медиальный отдел, в котором лежат позвоночник и мышца, выпрямляющая позвоночник, m. erector spinae, и латеральный, где располагаются широкие мышцы живота.
Здесь выделяют нижний поясничный треугольник, trigonum lumbale inferius, и верхний поясничный треугольник (четырехугольник), trigonum (tetragonum) lumbale superius.
Слои
Кожа утолщена, малоподвижна.
Подкожный слой вверху развит слабо. Поверхностная фасция хорошо выражена и отдает глубокую фасциальную пластинку, разделяющую подкожную клетчатку на поверхностный и глубокий слои. В нижнем отделе области глубокий слой подкожной клетчатки носит название пояснично-ягодичной жировой подушки.
Собственная фасция, имеющая в этой области название пояснично-грудной фасции, fascia thoracolumbalis, хорошо выражена и образует футляры для мышц, входящих в поясничную область. Как и на передней стенке живота, мышцы поясничной области образуют три слоя.
Первый мышечный слой под собственной фасцией поясничной области составляют две мышцы: m. latissimus dorsi и m. obliquus externus abdominis.
M. latissimus dorsi начинается от задней поверхности крестца и прилегающей к нему части подвздошного гребня, остистых отростков поясничных позвонков и шести нижних грудных позвонков и прикрепляется к crista tuberculi minoris humeri. Ее мышечные пучки идут снизу вверх и сзади наперед.
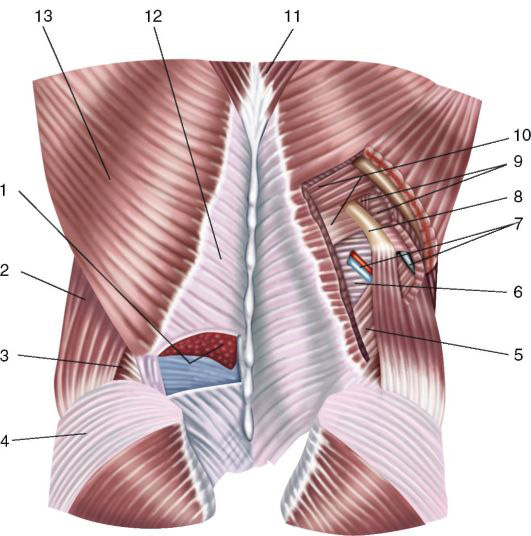
M. obliquus externus abdominis начинается от пояснично-грудной фасции и восьми нижних рёбер, чередуясь мышечными пучками с передней зубчатой мышцей. Мышечные пучки наружной косой мышцы живота идут сверху вниз и сзади наперед, прикрепляясь к гребню подвздошной кости на протяжении ее передних двух третей. Передний край широчайшей мышцы спины не подходит к ним вплотную, поэтому над задней третью гребня подвздошной кости образуется треугольной формы пространство, или нижний поясничный треугольник, trigonum lumbale inferius (треугольник Пети, или Пти [Petit]) (см. рис. 9.1).
Треугольник ограничен спереди задним краем наружной косой мышцы, сзади — передним краем широчайшей мышцы спины, снизу — гребнем подвздошной кости. Дно нижнего поясничного треугольника образует внутренняя косая мышца живота, расположенная во втором мышечном слое. Из-за отсутствия в этом месте одной из мышц поясничный треугольник является «слабым местом» поясничной области, куда иногда выходят поясничные грыжи и могут проникать гнойники из забрюшинной клетчатки.
Рис. 9.1. Мышечные слои поясничной области: 1-m. erector spinae; 2 — m. obliquus externus abdominis; 3 — trigonum lumbale inferius; 4 — m. gluteus medius; 5 — m. obliquus internus abdominis; 6 — aponeurosis m. transversus abdominis (дно верхнего поясничного треугольника); 7 — a., n. intercostalis; 8 — costa XII; 9 — mm. intercostales; 10 — m. serratus posterior inferior; 11 — m. trapezius; 12 — fascia thoracolumbalis; 13 — m. latissimus dorsi
Вторым мышечным слоем поясничной области являются медиально m. erector spinae, латерально вверху — m. serratus posterior inferior, внизу — m. obliquus internus abdominis.
Мышца, выпрямляющая позвоночник, m. erector spinae, лежит в желобе, образованном остистыми и поперечными отростками позвонков, и заключена в плотное апоневротическое влагалище, образованное задней (поверхностной) и средней пластинками поясничногрудной фасции.
Нижняя задняя зубчатая мышца, m. serratus posterior inferior, и внутренняя косая мышца живота составляют латеральный отдел второго мышечного слоя поясничной области. Ход пучков обеих мышц почти совпадает, они идут снизу вверх и изнутри кнаружи. Первая из них, начинаясь от fascia thoracolumbalis в области остистых отростков двух нижних грудных и двух верхних поясничных позвонков, заканчивается широкими зубцами на нижних краях последних четырех рёбер, вторая своими задними пучками прикрепляется к трем нижним рёбрам кпереди от зубчатой. Обе мышцы не соприкасаются краями, вследствие чего между ними образуется пространство трехили четырехугольной формы, известное как верхний поясничный треугольник (четырехугольник), trigonum (tetragonum) lumbale superius (ромб Лесгафта-Грюнфельда [Lesshaft-Grynfeldt]). Его сторонами являются сверху XII ребро и нижний край нижней зубчатой мышцы, медиально — латеральный край разгибателя позвоночника, латерально и снизу — задний край внутренней косой мышцы живота. С поверхности треугольник прикрывают m. latissimus dorsi и m. obliquus externus abdominis. Дном треугольника являются fascia thoracolumbalis и апоневроз m. transversus abdominis.
Через апоневроз проходят подрёберные сосуды и нерв, в связи с чем по их ходу и сопровождающей клетчатке в межмышечную клетчатку поясничной области могут проникать гнойники.
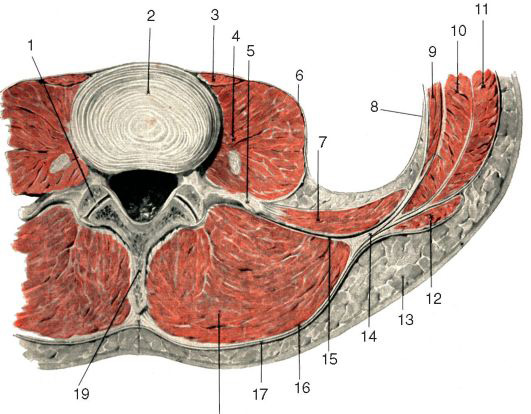
Третий мышечный слой поясничной области образуют медиально m. quadratus lumborum и mm. psoas major et minor, а латерально — поперечная мышца живота, m. transversus abdominis. Ее начальный отдел связан с fascia thoracolumbalis и имеет вид плотного апоневроза протяженностью от XII ребра до подвздошного гребня. Конечный отдел у прямой мышцы живота также переходит в апоневроз, принимающий участие в образовании влагалища прямой мышцы живота (см. рис. 9.2).
Следующий слой — париетальная фасция живота, fascia abdominis parietalis (часть fascia endoabdominalis), которая покрывает глубокую поверхность поперечной мышцы живота и называется здесь fascia transversalis, а с медиальной стороны образует футляры для m. quadratus lumborum и mm. psoas majoret minor, называясь соответственно fascia quadrata и fascia psoatis.
Рис. 9.2. Мышцы поясницы: 1 — cavum articulare; 2 — fibrocartilago intervertebralis vertebrae lumbalis III et IV; 3 — m. psoas minor; 4 — m. psoas major; 5 — processus transversus vertebrae lumbalis IV; 6 — fascia psoatica; 7 — m. quadratus lumborum; 8 — fascia transversalis; 9 — m. transversus abdominis; 10 — m. obliquus internus abdominis; 11 — m. obliquus externus abdominis; 12 — m. latissimus dorsi; 13 — tela subcutanea; 14 — место отхождения m. transversus abdominis; 15 — средний листок fascia thoracolumbalis; 16 — задний листок fascia thoracolumbalis; 17 — fascia superficialis; 18 — m. erector spinae; 19 — processus spinosus vertebrae lumbalis IV transversalis, а с медиальной стороны образует футляры для m. quadratus lumborum и mm. psoas majoret minor, называясь соответственно fascia quadrata и fascia psoatis.
Клетчатка, заключенная в фасциальном футляре m. psoas major, может служить путем распространения натечных абсцессов, развивающихся при туберкулезном поражении поясничных позвонков. По ходу поясничной мышцы через мышечную лакуну гной может спуститься на передневнутреннюю поверхность бедра.
Забрюшинное пространство, spatium retroperitoneale
Забрюшинное пространство расположено в глубине полости живота — между париетальной фасцией живота (сзади и с боков) и париетальной брюшиной задней стенки брюшинной полости (спереди). В нем располагаются органы, не покрытые брюшиной (почки с мочеточниками, надпочечники) и участки органов, покрытые брюшиной лишь частично (поджелудочная железа, двенадцатиперстная кишка), а также магистральные сосуды (аорта, нижняя полая вена), отдающие ветви для кровоснабжения всех органов, лежащих как забрюшинно, так и внутрибрюшинно. Вместе с ними идут нервы и лимфатические сосуды и цепочки лимфатических узлов.
Забрюшинное пространство выходит за границы поясничной области в результате перехода его клетчатки в подреберья и подвздошные ямки.
Стенки забрюшинного пространства
Верхняя — поясничная и рёберная части диафрагмы, покрытые париетальной фасцией живота, до lig. coronarium hepatis справа и lig. phrenicosplenicum слева.
Задняя и боковые — позвоночный столб и мышцы поясничной области, покрытые fascia abdominis parietalis (endoabdominalis).
Передняя — париетальная брюшина задней стенки брюшинной полости. В образовании передней стенки принимают участие также висцеральные фасции забрюшинно лежащих органов: поджелудочной железы, восходящего и нисходящего отделов ободочной кишки (см. рис. 9.3).
Нижней стенки как таковой нет. Условной нижней границей считается плоскость, проведенная через linea terminalis, отделяющая забрюшинное пространство от малого таза.
Пространство между этими стенками делится на передний и задний отделы забрюшинной фасцией, fascia extraperitonealis abdominis, расположенной во фронтальной плоскости (параллельно париетальной фасции и париетальной брюшине). Она начинается на уровне задних подмышечных линий, где брюшина с боковой стенки живота переходит на заднюю. В этом месте брюшина и париетальная фасция срастаются и образуют фасциальный узел, от которого и начинается забрюшинная фасция, направляющаяся затем в медиальную сторону. На своем пути к срединной линии fascia extraperitonealis у наружных краев почек делится на два хорошо выраженных листка, охватывающих почки спереди и сзади. Передний листок называется «предпочечная фасция», fascia prerenalis, а задний — «позадипочечная», fascia retrorenalis (рис. 9.4).
Рис. 9.3. Слои поясничной области на сагиттальном срезе (схема): 1 — costa XI; 2 — fascia thoracolumbalis; 3 — fascia endoabdominalis; 4 — m. quadratus lumborum; 5 — fascia retrorenalis; 6 — m. erector spinae; 7 — lamina profunda f. thoracolumbalis; 8 — spatium retroperitoneale; 9 — fascia iliaca; 10 — m. iliacus; 11 — a., v. iliaca communis; 12 — processus vermiformis; 13 — fascia precaecalis (Toldt); 14 — paracolon; 15 — paraureter; 16 — paranephron; 17 — peritoneum; 18 — fascia prerenalis; 19 — ren; 20 — glandula suprarenalis; 21 — hepar; 22 — fascia diaphragmatica; 23 — diaphragma; 24 — fascia endothoracica
У внутренней поверхности почки оба листка снова соединяются и направляются еще более медиально, участвуя в образовании фасциальных футляров аорты и ее ветвей и нижней полой вены. Вверху футляр аорты прочно связан с фасцией диафрагмы, футляр вены — с tunica fibrosa печени. Внизу фасциальный футляр нижней полой вены прочно сращен с надкостницей тела V поясничного позвонка.
Кроме почек, для которых предпочечная и позадипочечная фасции образуют фасциальную капсулу, fascia renalis [Gerota-Zuckerkandl] (ее часто называют наружной капсулой почки), эти листки вверху образуют фасциальный футляр для надпочечников. Ниже почек fascia prerenalis и fascia retrorenalis проходят соответственно спереди и позади мочеточников, окружая их в виде футляра вплоть до linea terminalis, где мочеточники переходят в полость малого таза.
Рис. 9.4. Фасции и клетчатка поясничной области на горизонтальном срезе (красный пунктир — забрюшинная фасция, fascia extraperitoneal): 1 — fascia propria; 2 — m. obliquus externus abdominis; 3- m. obliquus internus abdominis; 4 — m. transversus abdominis; 5 — fascia endoabdominalis; 6 — peritoneum; 7 — aorta abdominalis; 8 — mesenterium; 9- v. cava inferior; 10 — fascia retrocolica; 11 — sulcus paracolicus; 12 — paracolon; 13 — ureter; 14 — ren; 15 — m. quadratus lumborum; 16 — m. latissimus dorsi; 17 — m. erector spinae; 18 — fascia retrorenalis; 19 — paranephron; 20 — fascia prerenalis
Кпереди от забрюшинной фасции располагаются задний листок париетальной брюшины и участки органов, лежащих мезоили экстраперитонеально (двенадцатиперстная кишка, восходящая и нисходящая ободочные кишки и поджелудочная железа). Заднюю поверхность этих органов покрывают висцеральные фасциальные листки, лучше выраженные позади восходящей и нисходящей частей ободочной кишки.
Эти листки называются позадиободочной фасцией, fascia retrocolica, или фасцией Тольдта. Часть этой фасции позади слепой кишки называется предслепоободочнокишечная фасция — fascia precaecocolica (мембрана Джексона [Jackson]). Снаружи fascia retrocolica справа и слева сращена с париетальной брюшиной в местах ее перехода с задней стенки брюшинной полости на восходящую и нисходящую части ободочной кишки (боковые борозды (каналы) нижнего этажа брюшинной полости). С медиальной стороны позадиободочная фасция связана с фасциальными футлярами сосудов забрюшинного пространства и с фасциальными листками, покрывающими поджелудочную железу и двенадцатиперстную кишку.
Между перечисленными фасциальными листками в забрюшинном пространстве выделяют три слоя клетчатки: собственно забрюшинную, околопочечную и околокишечную (см. рис. 9.3, 9.4).
Первый слой забрюшинной клетчатки (иначе — собственно забрюшинная клетчатка, textus cellulosus retroperitonealis), расположен вслед за париетальной фасцией (при доступе сзади, через все слои поясничной области). Спереди он ограничен fascia extraperitoneal, сзади — fascia abdominis parietalis, вверху — сращением поясничной части fascia abdominis parietalis с диафрагмальной на уровне XII ребра.
Воспаление этого участка клетчатки называется внебрюшинным поддиафрагмальным абсцессом.
Внизу забрюшинная клетчатка свободно переходит в клетчатку малого таза. С медиальной стороны этот слой ограничен сращением fascia extraperitonealis с фасциальными футлярами брюшной аорты, нижней полой вены и подвздошно-поясничной мышцы. Латерально собственно забрюшинная клетчатка ограничена сращением париетальной брюшины с fascia abdominis parietalis и fascia extraperitonealis.
В забрюшинной клетчатке нередко скапливаются значительные по объему гематомы при повреждении сосудов забрюшинного пространства.
Второй слой забрюшинной клетчатки, или околопочечное жировое тело, corpus adiposum pararenale, располагается между fascia retrorenalis и fascia prerenalis (расщепленная забрюшинная фасция). Этот слой делится на три отдела: верхний — фасциально-клетчаточный футляр надпочечника, средний — жировая капсула почки, capsula adiposa renis (паранефрон), и нижний — фасциально-клетчаточный футляр мочеточника (парауретериум). Фасциально-клетчаточный футляр надпочечника изолирован от клетчатки почки, а внизу околопочечная клетчатка связана с околомочеточниковой клетчаткой.
Околопочечное жировое тело, corpus adiposum pararenale, представляет собой изолированную от соседних клетчаточных пространств рыхлую жировую клетчатку, охватывающую почку со всех сторон и располагающуюся между фасциальной и фиброзной капсулами почки. Ее толщина индивидуально различна, но она больше всего у ворот и нижнего конца (полюса) почки. Ниже почки фасциальные листки связаны между собой соединительнотканными перемычками и в виде гамака поддерживают почку.
Околомочеточниковая клетчатка, paraureterium, заключенная между fascia preureterica и fascia retroureterica, вверху связана с околопочечной, а внизу следует по ходу мочеточника на всем его протяжении вплоть до малого таза.
Третий слой забрюшинной клетчатки располагается позади восходящей и нисходящей частей ободочной кишки и называется околоободочной клетчаткой, paracolon. Сзади этот слой ограничивает fascia extraperitoneal, а спереди — fascia retrocolica, покрывающая сзади восходящую (или нисходящую) ободочную кишку, и париетальная брюшина (дно) боковой борозды (канала) спереди. Толщина клетчатки в этом пространстве может достигать 1-2 см. Вверху paracolon оканчивается у корня mesocolon transversum, внизу в подвздошных ямках справа — у слепой кишки, слева — у корня брыжейки сигмовидной кишки. Латерально околоободочная клетчатка доходит до места соединения париетальной брюшины с забрюшинной фасцией, медиально — до корня брыжейки тонкой кишки, несколько не доходя до срединной линии.
В околоободочной клетчатке располагаются нервы, кровеносные сосуды, лимфатические сосуды и узлы, относящиеся к толстой кишке.
Брюшная часть аорты, pars abdominalis aortae
Брюшная часть нисходящей аорты расположена забрюшинно, слева от срединной линии на передней поверхности поясничного отдела позвоночника, покрытой fascia prevertebralis (часть париетальной фасции живота). Она проходит от hiatus aorticus диафрагмы до уровня IV-V поясничных позвонков, где делится на правую и левую общие подвздошные артерии. Длина брюшной аорты равна в среднем 13-14 см. На всем протяжении аорта заключена в хорошо выраженный фасциальный футляр, образованный за счет забрюшинной фасции.
Синтопия. Вверху и спереди к аорте прилежат поджелудочная железа, восходящая часть duodenum, ниже — верхняя часть корня брыжейки тонкой кишки. Вдоль левого края аорты расположены поясничный отдел левого симпатического ствола и межбрыжеечное сплетение, справа — нижняя полая вена.
В клетчатке вдоль брюшной аорты располагаются париетальные левые поясничные лимфатические узлы (латеральные аортальные, предаортальные, постаортальные) и промежуточные поясничные лимфатические узлы.
Брюшная часть аорты на всем протяжении окружена ветвями брюшного аортального сплетения и ганглиями, входящими в его состав.
От брюшной аорты отходят пристеночные и висцеральные ветви (рис. 9.5).
Пристеночные (париетальные) ветви.
Нижние диафрагмальные артерии, аа. phrenicae inferiores dextra et sinistra, отходят от передней поверхности начального отдела брюшной аорты сразу по ее выходе из hiatus aorticus и направляются по нижней поверхности диафрагмы вверх, вперед и в стороны.
Поясничные артерии, аа. lumbales, парные, числом четыре отходят от задней поверхности аорты на протяжении первых четырех поясничных позвонков и проникают в щели, образованные телами позвонков и начальными пучками поясничной мышцы, кровоснабжая нижние отделы переднебоковой стенки живота, поясничную область и спинной мозг.
Срединная крестцовая артерия, a. sacralis mediana, — тонкий сосуд, начинается на уровне V поясничного позвонка от задней поверхности аорты у места ее деления на общие подвздошные артерии, спускается по середине тазовой поверхности крестца до копчика, снабжая кровью m. iliopsoas, крестец и копчик.
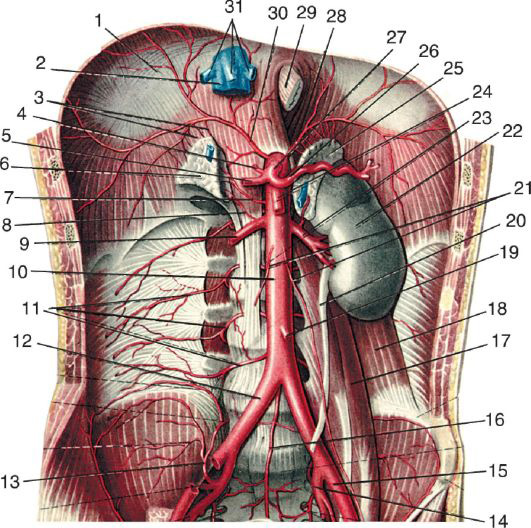
Рис. 9.5. Ветви брюшной аорты: 1 — diaphragma; 2 — v. cava inferior; 3 — aa. suprarenales superiores; 4 — a. gastrica sinistra; 5 — a. hepatica communis; 6 — gl. suprarenalis dextra; 7 — a. suprarenalis media; 8 — a. suprarenalis inferior; 9 — a. renalis dextra; 10 — aorta abdominalis; 11 — aa. lumbales; 12 — a. iliaca communis dextra; 13 — a. iliolumbalis; 14 — a. iliaca interna sinistra; 15 — a. iliaca externa sinistra; 16 — a. sacralis mediana; 17 — m. psoas major; 18 — m. quadratus lumborum; 19 — a. mesenterica inferior; 20 — ureter; 21 — aa. testiculares dextra et sinistra; 22 — ren; 23 — a. renalis sinistra; 24 — a. mesenterica superior; 25 — gl. suprarenalis sinistra; 26 — a. splenica; 27 — truncus coeliacus; 28 — a. phrenica inferior sinistra; 29 — oesophagus; 30 — a. phrenica inferior dextra; 31 — vv. hepaticae
Висцеральные парные и непарные ветви брюшной аорты обычно отходят в таком порядке: 1) truncus coeliacus; 2) аа. suprarenales mediae; 3) a. mesenterica superior; 4) аа. renales; 5) аа. testiculares (ovaricae); 6) a. mesenterica inferior.
Чревный ствол, truncus meliacus, отходит от передней поверхности аорты коротким стволом на уровне нижнего края XII грудного или верхнего края I поясничного позвонка между внутренними ножками диафрагмы. Он проецируется тотчас книзу от верхушки мечевидного отростка по срединной линии. У верхнего края тела поджелудочной железы чревный ствол делится на три ветви: аа. gastrica sinistra, hepatica communis et splenica (lienalis). Iruncus meliacus окружен ветвями солнечного сплетения. Спереди его прикрывает париетальная брюшина, образующая заднюю стенку сальниковой сумки.
Средняя надпочечниковая артерия, a. suprarenalis media, парная, отходит от боковой поверхности аорты несколько ниже отхождения чревного ствола и направляется к надпочечнику.
Верхняя брыжеечная артерия, a. mesenterica superior, начинается от передней поверхности аорты на уровне тела I поясничного позвонка, позади поджелудочной железы. Затем она выходит из-под нижнего края шейки поджелудочной железы и ложится на переднюю поверхность восходящей части двенадцатиперстной кишки, отдавая ветви к поджелудочной железе и двенадцатиперстной кишке. Далее a. mesenterica superior вступает в промежуток между листками корня брыжейки тонкой кишки и разветвляется, кровоснабжая тонкую кишку и правую половину ободочной кишки.
Почечные артерии, аа. renales. Обе аа. renales начинаются обычно на одном уровне — I поясничного позвонка или хряща между I и II поясничными позвонками; уровень их отхождения проецируется на переднюю стенку живота примерно на 5 см книзу от мечевидного отростка. От почечных артерий начинаются нижние надпочечниковые артерии.
Артерии яичка (яичника), аа. testiculares (аа. ovaricae), парные, отходят от передней поверхности брюшной аорты тонкими стволами несколько ниже почечных артерий. Они идут позади париетальной брюшины, составляющей дно мезентериальных синусов, пересекая спереди на своем пути сначала мочеточники, а затем наружные подвздошные артерии. У мужчин они у глубокого пахового кольца входят в состав семенного канатика и через паховый канал направляются
к яичку, у женщин — через связку, подвешивающую яичник, идут к яичникам и маточным трубам.
Нижняя брыжеечная артерия, a. mesenterica inferior, отходит от переднелевой поверхности нижней трети брюшной аорты на уровне нижнего края III поясничного позвонка, идет забрюшинно позади левого мезентериального синуса и кровоснабжает левую половину ободочной кишки через a. colica sinistra, aa. sigmoideae и a. rectalis superior.
Бифуркация аорты — ее деление на общие подвздошные артерии — находится обычно на уровне IV-V поясничного позвонка.
Общие подвздошные артерии, аа. iliacae communes, направляются вниз и латерально, расходясь под углом от 30 до 60°. Длина общих подвздошных артерий в среднем составляет 5-7 см. Правая общая подвздошная артерия длиннее левой на 1-2 см. Она проходит кпереди от общей подвздошной вены. У крестцово-подвздошного сочленения а. iliaca communis делится на наружную и внутреннюю подвздошные артерии.
Наружная подвздошная артерия, a. iliaca externa, является непосредственным продолжением общей подвздошной артерии сразу после отхождения внутренней подвздошной артерии. От этого места она направляется по верхнему краю linea terminalis (верхней границе малого таза) к медиальной половине паховой связки и проходит под ней через сосудистую лакуну, lacuna vasorum, на бедро, где уже называется бедренной артерией. А. iliaca externa отдает нижнюю надчревную артерию, a. epigastrica inferior, и глубокую артерию, окружающую подвздошную кость, a. circumflexa ilium profunda.
Внутренняя подвздошная артерия, a. iliaca interna, отделившись от общей подвздошной, спускается забрюшинно по заднелатеральной стенке малого таза к большому седалищному отверстию, где делится на переднюю и заднюю ветви.
Окклюзирующее поражение аорты, подвздошных артерий и их ветвей чаще всего вызывает атеросклероз. Совокупность возникающих при этом клинических проявлений, таких, как утомляемость нижних конечностей, ощущение похолодания стоп, парестезии, называется синдромом Лериша. Одно из серьезных проявлений окклюзии аорты и подвздошных артерий — импотенция, связанная с хронической недостаточностью кровоснабжения спинного мозга и ишемией органов таза.
Нижняя полая вена, v. cava inferior
Нижняя полая вена начинается забрюшинно на уровне IV- V поясничных позвонков из слияния двух общих подвздошных вен. Это место прикрыто правой общей подвздошной артерией. Далее от места своего начала нижняя полая вена поднимается вверх, спереди и справа от позвоночника по направлению к печени и собственному отверстию в диафрагме.
Синтопия. Кпереди от нижней полой вены находятся париетальная брюшина правого брыжеечного синуса, корень брыжейки тонкой кишки с проходящими в нем верхними брыжеечными сосудами, горизонтальная (нижняя) часть двенадцатиперстной кишки, головка поджелудочной железы, воротная вена, задненижняя поверхность печени. Нижнюю полую вену у ее начала пересекает спереди a. iliaca communis dextra, а выше — a. testicularis dextra (a. ovarica).
Слева от нижней полой вены почти на всем протяжении лежит аорта.
Справа нижняя полая вена примыкает к поясничной мышце, правому мочеточнику, медиальным краям правой почки и правого надпочечника. Выше вена лежит в вырезке заднего края печени, паренхима которой окружает вену с трех сторон. Далее нижняя полая вена вступает в грудную полость через foramen venae cavae в диафрагме (рис. 9.6).
Позади нижней полой вены проходят правая почечная артерия и правые поясничные артерии. Сзади и справа находится поясничный отдел правого симпатического ствола.
В нижнюю полую вену забрюшинно впадают следующие висцеральные и париетальные вены.
Париетальные вены:
1. Поясничные вены, vv. lumbales, по четыре с каждой стороны.
2. Нижняя диафрагмальная вена, v. phrenica inferior, парная, впадает в нижнюю полую вену над печенью.
Висцеральные вены:
1. Правая яичковая (яичниковая) вена, v. testicularis (ovarica) dextra, впадает непосредственно в нижнюю полую вену, левая — в левую почечную вену.
2. Почечные вены, vv. renales, впадают в нижнюю полую вену почти под прямым углом на уровне межпозвоночного хряща I и II поясничных позвонков. Левая вена впадает обычно несколько выше правой.
3. Надпочечниковые вены, vv. suprarenales (vv. centrales), парные. Непосредственно в нижнюю полую вену впадает правая надпочечниковая вена, а левая — в левую почечную вену.
4. Печеночные вены, vv. hepaticae, впадают в нижнюю полую вену по выходе из паренхимы печени, на протяжении заднего края печени, почти у отверстия нижней полой вены в диафрагме.
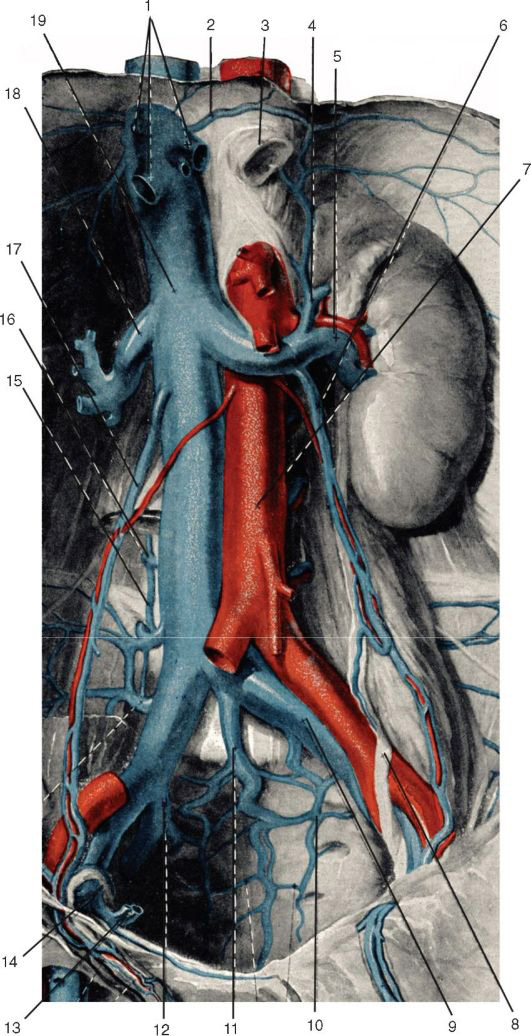
Рис. 9.6. Нижняя полая вена: 1 — vv. hepaticae; 2 — v. phrenica inferior; 3 — oesophagus; 4 — v. suprarenalis; 5 — v. renalis; 6 — v. testicularis sinistra; 7 — aorta abdominalis; 8 — ureter sinister; 9 — v. iliaca communis sinistra; 10 — v. sacralis lateralis; 11 — v. sacralis mediana; 12 — v. iliaca interna; 13 — v. epigastrica inferior; 14 — ductus deferens; 15 — v. lumbalis ascendens; 16 — v. lumbalis III; 17 — v. testicularis dextra; 18 — v. renalis dextra; 19 — v. cava inferior
В забрюшинном пространстве располагаются также вены, не впадающие в нижнюю полую вену. Это непарная вена, v. azygos, и полунепарная вена, v. hemiazygos. Они начинаются от восходящих поясничных вен, vv. lumbales ascendens, и поднимаются по переднебоковым поверхностям тел поясничных позвонков, проникая через диафрагму в грудную полость. При этом v. azygos проходит латерально от правой ножки диафрагмы, а v. hemiazygos — слева от левой ножки.
Восходящие поясничные вены образуются по сторонам от позвоночника из вертикальных венозных анастомозов поясничных вен между собой. Внизу они анастомозируют с подвздошно-поясничными или общими подвздошными венами.
Таким образом, вены, входящие в систему непарной и полунепарной вен, являются каво-кавальными анастомозами, так как непарная вена впадает в верхнюю полую вену, а ее истоки — в нижнюю полую вену.
При тромбозах в системе подвздошных вен чаще (85%) поражение бывает на левой стороне из-за сдавления левой общей подвздошной вены общей и внутренней подвздошными артериями, которые лежат поверхностнее. У женщин этому способствует также длительное сдавление вен беременной маткой.
При продолжительной иммобилизации больных (после травмы, по поводу сохранения беременности и т.д.) тромб быстро растёт в проксимальном направлении, достигая участков нижней полой вены с неизмененным эндотелием, поэтому «хвост» тромба к стенке вены не фиксирован, флотирует. Это часто ведет к его отрыву, попаданию с током крови в правое предсердие, правый желудочек и последующей тромбоэмболии лёгочных артерий.
Нервы забрюшинного пространства Ветви поясничного сплетения
Поясничное сплетение, plexus lumbalis, так же как и другие, вышележащие сплетения (pl. cervicalis, pl. brachialis, pl. thoracicus), образуется спинно-мозговыми корешками, выходящими из межпозвоночных отверстий. Нервы, образующиеся из этих корешков, иннервируют мышцы и кожу поясничной области, передненижних областей живота, промежности, бедра.
Между квадратной мышцей поясницы и ее фасцией проходят nn. iliohypogastricus и ilioinguinalis. Несколько ниже, под fascia iliaca, проходит n. cutaneus femoris lateralis. Из щели между m. iliacus и m. psoas выходит n. femoralis. По передней поверхности m. psoas major проходит n. genitofemoralis, который прободает фасцию этой мышцы и делится на ramus femoralis и ramus genitalis. Далее эти ветви идут в забрюшинном пространстве рядом с мочеточником, пересекая его сзади.
Висцеральные (вегетативные) сплетения и узлы
В забрюшинном пространстве формируются мощные висцеральные (вегетативные) нервные сплетения, иннервирующие органы забрюшинного пространства и органы брюшинной полости. В них вплетаются ветви поясничной части симпатического ствола, большой и малый внутренностные нервы (от грудной части симпатического ствола), задние блуждающие стволы, ветви правого диафрагмального нерва.
Truncus sympathicus переходит из грудной полости в забрюшинное пространство между средней и наружной ножками диафрагмы. Поясничный, или брюшной, отдел симпатического ствола состоит из четырех, иногда из трех узлов. Симпатические стволы в поясничном отделе расположены на более близком расстоянии один от другого, чем в грудной полости, так что узлы лежат на переднебоковой поверхности поясничных позвонков вдоль медиального края m. psoas major, прикрытые париетальной фасцией.
Висцеральные ветви, поясничные внутренностные нервы, nn. splanchnici lumbales, числом 2-10 отходят от поясничных узлов и вступают в сплетения, расположенные вокруг брюшной аорты, соединяясь с одноименными ветвями противоположной стороны.
В поясничной области правый симпатический ствол обычно полностью или частично прикрыт нижней полой веной и редко лежит кнаружи от нее.
Левый симпатический ствол чаще всего располагается на 0,6- 1,5 см латеральнее брюшной аорты или идет вдоль ее латерального края.
Почечные артерии, а слева, кроме того, и нижняя брыжеечная артерия располагаются кпереди от симпатических стволов. Поясничные артерии обычно располагаются позади них, а поясничные вены, особенно 3-я и 4-я, — чаще спереди. На уровне V поясничного позвонка спереди от симпатических стволов проходят общие подвздошные артерии и вены.
Вдоль аорты от диафрагмы до linea terminalis располагается брюшное аортальное сплетение, plexus aorticus abdominalis. В его состав входят: 1) чревное сплетение; 2) верхнее брыжеечное сплетение; 3) межбрыжеечное сплетение; 4) нижнее брыжеечное сплетение; 5) подвздошное сплетение; 6) верхнее подчревное сплетение. Как видно из этого перечня, висцеральные сплетения располагаются вдоль аорты и ее висцеральных ветвей (рис. 9.7).
Чревное сплетение, plexus meliacus, является самым крупным и важным висцеральным (вегетативным) нервным сплетением, лежащим в забрюшинном пространстве (часто его называют «солнечным сплетением» из-за множества входящих и выходящих ветвей). Это самое верхнее околоаортальное сплетение забрюшинного пространства. Чревное сплетение располагается на уровне XII грудного позвонка на передней поверхности аорты, по бокам от чревного ствола. Вверху сплетение ограничено диафрагмой, внизу — почечными артериями, с боков — надпочечниками, а спереди — поджелудочной железой (этим объясняются невыносимые боли при опухолях и воспалении железы) и прикрыто париетальной брюшиной задней стенки сальниковой сумки выше pancreas.
В состав plexus meliacus входят два чревных узла (правый и левый), ganglia meliaca, два аортопочечных, ganglia aorticorenalia, и непарный верхний брыжеечный узел, ganglion mesentericum superius.
От чревных узлов отходят несколько групп ветвей. По ходу ветвей аорты они направляются к органам, образуя периваскулярные сплетения. К ним относятся: диафрагмальное сплетение, печёночное, селезёночное, желудочные, панкреатическое, надпочечниковое, почечное, мочеточниковое сплетения.
Рис. 9.7. Нервы забрюшинного пространства: 1 — a. phrenica inferior; 2 — plexus phrenicus и ganglion phrenicum; 3 — plexus coeliacus и ganglia coeliaca; 4 — truncus vagalis posterior; 5 — truncus vagalis anterior; 6 — oesophagus; 7 — gangl. mesentericum superius и plexus mesentericus superior; 8 — o6ni? ствол n. iliohypogastricus и n. ilioinguinalis; 9 — n. iliohypogastricus; 10 — plexus aorticus abdominalis; 11 — n. ilioinguinalis; 12 — aa. и vv. lumbales; 13 — gangl. mesentericum inferius и plexus mesentericus inferior; 14 — a. lumbalis; 15 — a. iliolumbalis; 16 — n. cutaneus femoris lateralis; 17 — m. iliacus; 18 — n. femoralis; 19 — a. и v. iliacae externae; 20 — n. obturatorius и a. obturatoria; 21 — plexus hypogastricus superior; 22 — a. iliaca interna; 23 — r. genitalis n. genitofemoralis; 24 — truncus sympathicus 25 — n. femoralis; 26 — r. femoralis n. genitofemoralis; 27 — m. psoas major; 28 — n. cutaneus femoris lateralis; 29 — a. iliolumbalis; 30 — n. genitofemoralis; 31 — m. psoas minor; 32 — a. lumbalis; 33 — n. iliohypogastricus; 34 — n. subcostalis; 35 — gangl. aorticorenale; 36 — a. renalis и plexus renalis; 37 — plexus suprarenalis; 38 — glandula suprarenalis; 39 — diaphragma
Ветвями брюшного аортального сплетения ниже чревного образованы сплетения, сопровождающие яичковые (яичниковые) артерии.
Ветви брюшного аортального сплетения, а также верхнего брыжеечного висцерального (вегетативного) узла по ходу верхней брыжеечной артерии формируют верхнее брыжеечное сплетение, plexus mesentericus superior, иннервирующее участки кишечника, кровоснабжаемые этой артерией, а также поджелудочную железу.
Часть брюшного аортального сплетения между верхней и нижней брыжеечными артериями называется межбрыжеечным сплетением, plexus intermesentericus.
От нижнего брыжеечного узла и ветвей межбрыжеечного сплетения начинается нижнее брыжеечное сплетение, plexus mesentericus inferior, идущее по ходу одноименной артерии. Оно иннервирует левую часть поперечной ободочной, нисходящую и сигмовидную ободочные кишки. По ходу a. rectalis superior формируется plexus rectalis superior.
У бифуркации аорты из брюшного аортального сплетения образуются два подвздошных сплетения, plexus iliacus.
У верхней границы малого таза, ниже бифуркации аорты, на уровне V поясничного позвонка у промонториума образуется верхнее подчревное сплетение, plexus hypogastricus superior (n. presacralis), отдающее большую часть ветвей к органам малого таза и на соединение с расположенным в полости малого таза нижним подчревным сплетением.
За счет эфферентной симпатической иннервации осуществляются замедление перистальтики желудка, кишок и жёлчного пузыря, сужение просвета кровеносных сосудов и угнетение секреции желез. Замедление перистальтики вызывается также тем, что симпатические нервы вызывают активное сокращение сфинктеров: sphincter pylori, сфинктеров кишечника и др.
Парасимпатические волокна в сплетения брюшной полости вступают в виде ветвей блуждающего нерва. Вместе с симпатическими и висцеросенсорными нервными волокнами они образуют смешанные вегетативные сплетения, иннервирующие почти все органы и сосуды забрюшинного пространства и брюшинной полости. Парасимпатическая иннервация нисходящей ободочной кишки, а также всех органов малого таза осуществляется парасимпатическими тазовыми внутренностными нервами, nn. splanchnici pelvini, отходящими от крестцового отдела спинного мозга.
Функцией эфферентной парасимпатической иннервации является усиление перистальтики желудка, расслабление сфинктера привратника, усиление перистальтики кишок и жёлчного пузыря.
Кроме эфферентных парасимпатических и симпатических волокон, во всех вегетативных сплетениях брюшной полости и таза присутствуют афферентные чувствительные (висцеросенсорные) нервные волокна, идущие от внутренних органов.
По симпатическим волокнам, в частности, передается чувство боли от этих органов, а от желудка — чувство тошноты и голода.
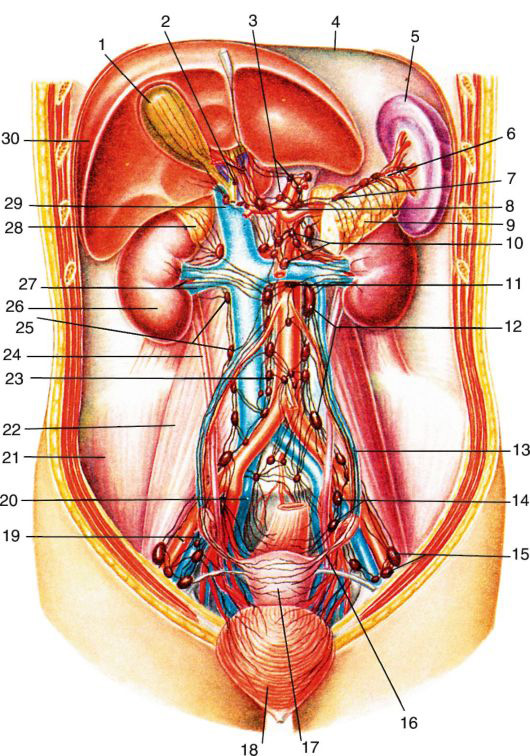
Лимфатическая система забрюшинного пространства
В лимфатическую систему забрюшинного пространства входят региональные лимфатические узлы, сосуды и крупные лимфатические коллекторы, дающие начало грудному (лимфатическому) протоку, ductus thoracicus.
В эту систему лимфа собирается от нижних конечностей, органов малого таза, забрюшинного пространства и органов брюшинной полости. От них лимфа сначала попадает в висцеральные региональные узлы, расположенные, как правило, по ходу артерий, кровоснабжающих органы. Из висцеральных узлов лимфа попадает в париетальные узлы забрюшинного пространства (см. рис. 9.8).
Основными лимфатическими коллекторами являются париетальные левые и правые поясничные узлы.
В группу левых поясничных узлов входят латеральные аортальные, предаортальные и постаортальные узлы, т. е. узлы, лежащие вдоль аорты. Правые поясничные узлы лежат вокруг нижней полой вены (латеральные кавальные, предкавальные и посткавальные). Правые и левые эфферентные лимфатические сосуды позади брюшной аорты и нижней полой вены образуют правый и левый поясничные (лимфатические) стволы, trunci lumbales dexter et sinister. Эти стволы, объединяясь, образуют грудной проток, ductus thoracicus.
Уровень образования грудного протока у взрослых чаще всего колеблется от середины XII грудного позвонка до верхнего края II поясничного позвонка.
Рис. 9.8. Лимфатическая система забрюшинного пространства: 1 — vesica fellea; 2 — nodi lymphoidei hepatici; 3 — nodi lymphoidei coeliaci; 4 — diaphragma; 5 — splen; 6 — a. splenica; 7 — nodi lymphoidei pancreaticolienales; 8 — truncus coeliacus; 9 — pancreas; 10 — nodi lymphoidei mesenterici; 11 — nodi lymphoidei interaortocavales; 12 — nodi lymphoidei lumbales; 13 — a. et v. ovaricae; 14 — nodi lymphoidei iliaci interni; 15 — nodi lymphoidei iliaci; 16 — tuba uterina;17 — uterus; 18 — vesica urinaria; 19 — a. et v. iliacae externae; 20 — a. et v. iliacae internae; 21 — m. iliacus; 22 — m. psoas major; 23 — nodi lymphoidei mesenterici inferiores; 24 — ureter; 25 — nodi lymphoidei lumbales; 26 — ren; 27 — a. et v. renales; 28 — glandula suprarenalis; 29 — v. cava inferior; 30 — hepar
Расширение нижней (начальной) части грудного протока называется цистерной млечного сока, cisterna chyli. Цистерна есть приблизительно у 3/4 взрослых людей. Из забрюшинного пространства грудной проток поднимается в грудную полость через аортальное отверстие диафрагмы, располагаясь вдоль задней стенки аорты. Обычно цистерна грудного лимфатического протока располагается у правой ножки поясничной части диафрагмы и срастается с ней. Сокращения диафрагмы способствуют продвижению лимфы вверх по протоку.
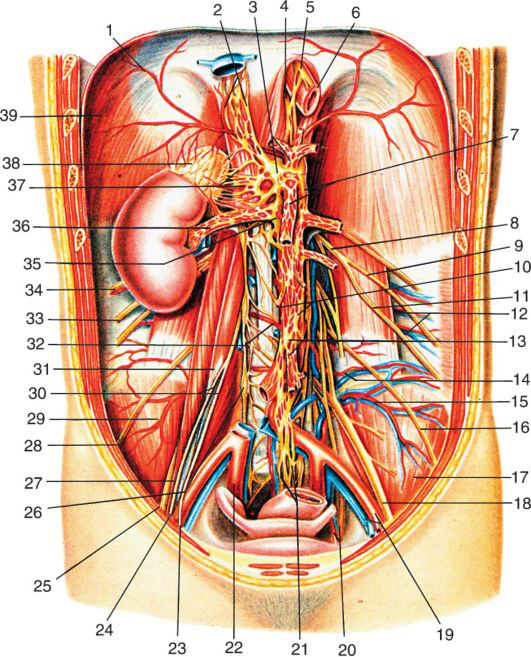
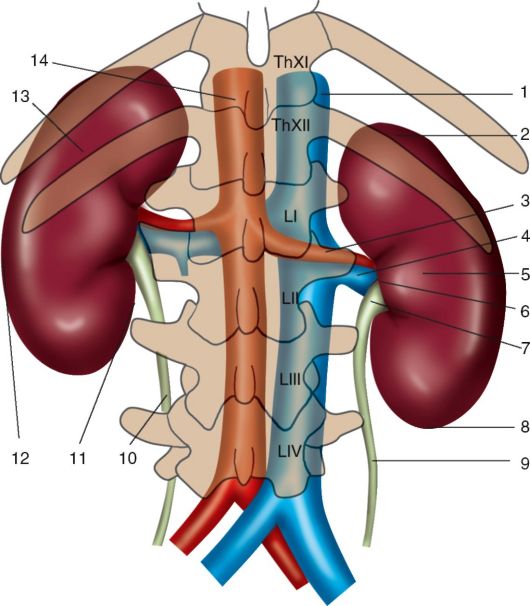
Почки, renes
Почки располагаются в верхнем отделе забрюшинного пространства по обеим сторонам позвоночника. По отношению к задней брюшной стенке почки лежат в поясничной области. По отношению к брюшине они лежат экстраперитонеально.
На переднюю стенку живота почки проецируются в подрёберных областях, частично в надчревной; правая почка нижним концом может достигать правой боковой области.
Правая почка, как правило, располагается ниже левой, чаще всего на 1,5-2 см.
Почка имеет бобовидную форму. В почке различают верхний и нижний концы (полюсы), переднюю и заднюю поверхности, наружный (выпуклый) и внутренний (вогнутый) края. Медиальный край обращен не только медиально, но и несколько вниз и вперед. Средняя вогнутая часть медиального края содержит почечные ворота, hilum renak, через которые входят почечные артерии и нервы и выходят вена и мочеточник. Вертикальный размер почки — 10-12 см, поперечный — 6-8 см, толщина — 3-5 см. Выпуклый край почки обращен назад и кнаружи, он отстоит на 9-13 см от срединной линии. Продольные оси почек образуют острый угол, открытый книзу, т. е. верхними полюсами почки сближаются (конвергируют), а нижними — расходятся (дивергируют).
Почка окружена тремя оболочками, из которых фиброзная капсула, capsula fibrosa, прилегает к паренхиме органа; за ней идет жировая клетчатка, которую в клинической практике чаще называют paranephron. Ее ограничивает жировая капсула, capsula adiposa. Самой наружной оболочкой является fascia renalis (Gerota’s; её же описал Zuckerkandl), образованная забрюшинной фасцией, fascia extraperitoneal.
Скелетотопия. Верхний конец левой почки расположен на уровне верхнего края XI ребра, правой — на уровне одиннадцатого межреберья.
Ворота левой почки лежат на уровне XII ребра, правой — ниже XII ребра. Передняя проекция почечных ворот, «передняя почечная точка», определяется в углу между наружным краем прямой мышцы живота и рёберной дугой, т. е. справа совпадает с проекционной точкой жёлчного пузыря.
Нижний конец левой почки располагается по линии, соединяющей нижние точки Х рёбер, правой — на 1,5-2 см ниже.
Со стороны поясничной области почки проецируются на уровне XII грудного, I и II (иногда и III) поясничных позвонков, причем наружный край почек отстоит от срединной линии примерно на 10 см (рис. 9.9).
Ворота почки проецируются на уровне тела I поясничного позвонка (или хряща между I и II поясничными позвонками).
Задняя проекция почечных ворот, «задняя почечная точка», определяется в углу между наружным краем мышцы, выпрямляющей позвоночник, и XII ребром.
Давление в передней и задней точках при пальпации в случаях поражения почечной лоханки обычно вызывает резкую боль.
В воротах почки лежат окруженные жировой клетчаткой почечная артерия, вена, ветви почечного нервного сплетения, лимфатические сосуды и узлы, лоханка, переходящая книзу в мочеточник. Все перечисленные образования составляют так называемую почечную ножку.
В почечной ножке наиболее переднее и верхнее положение занимает почечная вена, несколько ниже и кзади располагается почечная артерия, наиболее низко и кзади лежит почечная лоханка с началом мочеточника. Иначе говоря, и спереди назад, и сверху вниз элементы почечной ножки располагаются в одинаковом порядке (для запоминания: Вена, Артерия, Лоханка — ВАЛя).
Синтопия. Почки соприкасаются со многими органами брюшинной полости и забрюшинного пространства, но не прямо, а посредством своих оболочек, фасциально-клетчаточных прослоек, а спереди, кроме того, и брюшины.
Позади почки, за fascia retrorenalis и fascia abdominis parietalis, расположены поясничный отдел диафрагмы, квадратная мышца поясницы, апоневроз поперечной мышцы живота и изнутри — поясничная мышца. За участком почки, лежащим выше XII ребра, находится плевральный рёберно-диафрагмальный синус.
Рис. 9.9. Скелетотопия почки сзади: 1 — v. cava inferior; 2 — extremitas superior; 3 — a. renalis dextra; 4 — v. renalis dextra; 5 — ren dexter; 6 — hylum renale; 7 — pelvis renalis; 8 — extremitas inferior; 9 — ureter dexter; 10 — ureter sinister; 11 — margo medialis; 12 — margo lateralis; 13 — ren sinister; 14 — aorta abdominalis
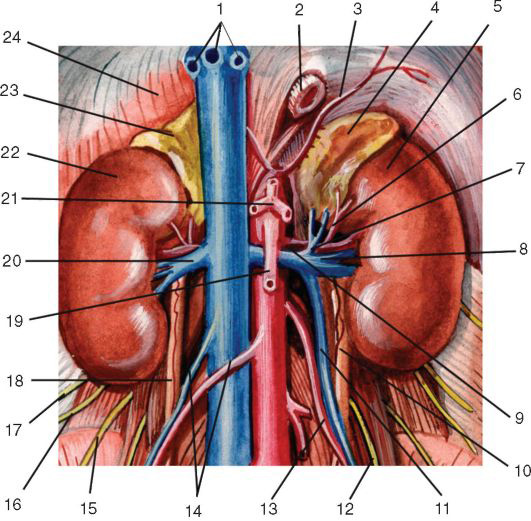
Над каждой почкой сверху и несколько кпереди и медиально от ее верхнего конца в фасциальной капсуле лежит надпочечник, gl. suprarenalis, примыкая своей задневерхней поверхностью к диафрагме.
Передняя поверхность правой почки в верхней трети или половине покрыта брюшиной, связывающей почку с печенью (lig. hepatorenale), и прилегает верхним концом к висцеральной поверхности правой доли печени. Ниже к переднелатеральной поверхности почки прилегает flexura coli dextra, к переднемедиальной поверхности (у ворот) — pars descendens duodeni. Нижний отдел передней поверхности почки подходит к брюшине правого брыжеечного синуса.
Перечисленные отделы этих органов отделены от почки fascia prerenalis и рыхлой клетчаткой.
Передняя поверхность левой почки вверху, где она прилегает к желудку, и ниже mesocolon transversum, где она прилегает к левому брыжеечному синусу, а через него к петлям тощей кишки, покрыта брюшиной. Кпереди от средних отделов левой почки располагаются хвост поджелудочной железы, селезёночные сосуды и flexura coli sinistra, а к латеральным отделам почки ниже ее середины прилегает нисходящая ободочная кишка; выше к участку левой почки, покрытому брюшиной, прилежит facies renalis селезёнки (lig. splenorenale).
Медиально, со стороны ворот обеих почек, находятся тела XII грудного и I и II поясничных позвонков с медиальными участками начинающихся здесь ножек диафрагмы. Ворота левой почки прилегают к аорте, а правой — к нижней полой вене (рис. 9.10).
Почку фиксируют почечные фасции, окружающая жировая клетчатка, сосуды почечной ножки и внутрибрюшное давление.
Почечные артерии, аа. renales, отходят от боковых стенок брюшной аорты ниже верхней брыжеечной артерии на уровне I-II поясничных позвонков и идут к воротам почек. A. renalis dextra проходит позади нижней полой вены и нисходящей части двенадцатиперстной кишки, она длиннее левой. Длина правой почечной артерии равна 5-6 см, левой — 3-4 см. Средний диаметр артерий равен 5,5 мм.
Кпереди от левой почечной артерии располагается хвост поджелудочной железы. В этом месте а. renalis sinistra может располагаться близко к селезёночной артерии, проходящей забрюшинно вдоль верхнего края хвоста поджелудочной железы.
От обеих почечных артерий отходят вверх тонкие аа. suprarenales inferiores, а вниз — rr. ureterici.
У ворот почки a. renalis делится обычно на две ветви: более крупную переднюю и заднюю, ramus anterior et ramus posterior. Разветвляясь в почечной паренхиме, эти ветви образуют две сосудистые системы: пред- и позадилоханочную.
Рис. 9.10. Почки: I — vv. hepaticae; 2 — oesophagus; 3 — a. phrenica inferior sinistra; 4 — gl. suprarenalis sinistra; 5 — ren sinister; 6 — a. suprarenalis sinistra; 7 — v. suprarenalis sinistra; 8-v. renalis sinistra; 9 — a. renalis sinistra; 10 — ureter sinister; II — v. testicularis sinistra; 12 — n. genitofemoralis; 13 — a. testicularis sinistra; 14 — a., v. testicularis dextra; 15 — n. cutaneus femoris lateralis; 16 — n. ilioinguinalis; 17 — n. iliohypogastricus; 18 — ureter dexter; 19 — a. mesenterica superior; 20 — v. renalis dextra; 21 — truncus coeliacus; 22 — ren dexter; 23 — gl. suprarenalis dextra; 24 — diaphragma
Внутри почки выделяют пять почечных сегментов: верхний, передневерхний, передненижний, нижний и задний. К каждому из них подходит одноименная артерия. Передняя ветвь почечной артерии кровоснабжает четыре сегмента, отдавая a. segmenti superioris, a. segmenti anterioris superioris, a. segmenti anterioris inferioris и a. segmenti inferioris. Задняя ветвь почечной артерии отдает только артерию заднего сегмента, a. segmentiposterioris, и rr. ureterici.
На поверхность почки сегменты проецируются приблизительно следующим образом. Верхний и нижний сегменты занимают концы почки, отграничиваясь линиями, идущими от верхнего и нижнего углов ворот почки к ее латеральному краю. Передневерхний и передненижний сегменты занимают переднюю часть почки. Граница между ними идет поперечно через середину переднего края ворот почки. Задний сегмент занимает задний отдел почки между верхушечным и нижним сегментом (рис. 9.11).
Сегментарные артерии почки не анастомозируют друг с другом, что позволяет производить сегментарную резекцию почек. Разветвления чашек почечной лоханки согласуются с артериальными сегментами.
Довольно часто к одному из концов (обычно нижнему) почки подходит добавочная почечная артерия, что требует особой тщательности при перевязке сосудов во время нефрэктомии.
Почечные вены, vv. renales [Burow], впадают в нижнюю полую вену. Правая, естественно, короче, она обычно впадает ниже левой.
Рис. 9.11. Сегменты почки (схема): I — задняя поверхность левой почки; II — передняя поверхность левой почки; 1 — segmentum posretius; 2 — segmentum anterius superius; 3 — segmentum anterius inferius; 4 — segmentum inferius; 5 — segmentum superius В почечные вены впадает часть вен надпочечников. Левая почечная вена до своего впадения в v. cava inferior спереди пересекает аорту. В нее почти под прямым углом впадает левая яичковая (яичниковая) вена, v. testicularis (ovarica) sinistra
Из-за этого условия для оттока по левой v. testicularis хуже, чем для правой, которая впадает в нижнюю полую вену под острым углом. В связи с этим в левой вене чаще возникает застой крови, который может привести к так называемому варикоцеле — расширению вен семенного канатика.
Притоки почечных вен анастомозируют с венами портальной системы, образуя портокавальные анастомозы с ветвями селезёночной вены, вен желудка, верхней и нижней брыжеечных вен.
Левая почечная и селезёночная вены располагаются рядом друг с другом, что дает возможность создания искусственного портокавального анастомоза — спленоренального анастомоза.
Лимфатические сосуды из паренхимы и фиброзной капсулы почки направляются к воротам почки, где сливаются между собой и идут далее в составе почечной ножки к регионарным лимфатическим узлам: поясничным, аортальным и кавальным, откуда лимфа оттекает в cysterna chyli.
Иннервация почек осуществляется почечным нервным сплетением, plexus renalis, которое образуют ветви чревного сплетения, n. splanchnicus minor, и почечно-аортальный узел. В почку ветви сплетения проникают в виде периваскулярных нервных сплетений. Из почечного сплетения отходят ветви к мочеточнику и надпочечнику.
Надпочечники, glandulae suprarenales
Надпочечники — органы внутренней секреции, плоские парные железы, расположены забрюшинно у верхнемедиальной поверхности верхних концов почек с боков от позвоночного столба на уровне XI-XII грудных позвонков. Надпочечник имеет переднюю, заднюю и почечную поверхности, верхний и медиальный края.
Оба надпочечника проецируются на переднюю стенку живота в надчревной области, причем небольшая часть каждого из них находится в пределах соответствующего подреберья. Они заключены в фасциальные капсулы, образованные за счет листков f. extraperitonealis, и задними поверхностями прилежат к поясничному отделу диафрагмы.
Синтопия. К правому надпочечнику снизу прилегает верхний конец почки, спереди — внебрюшинная поверхность печени и иногда pars superior duodeni. Его медиальный край обращен к нижней полой вене. Задняя поверхность надпочечника прилежит к поясничной части диафрагмы (рис. 9.12).
Левый надпочечник прилегает к верхнемедиальной поверхности верхнего конца левой почки. Позади надпочечника располагается диафрагма, спереди — париетальная брюшина сальниковой сумки и желудок, спереди и снизу — поджелудочная железа и селезёночные сосуды. Медиальный край надпочечника соприкасается с левым полулунным узлом чревного сплетения и брюшной аортой.
Рис. 9.12. Надпочечники: I — vv. hepaticae; 2 — truncus coeliacus; 3 — gl. suprarenalis sinistra; 4 — ren sinister; 5 — diaphragma; 6 — v. suprarenalis sinistra; 7 — v. renalis sinistra; 8 — a. renalis sinistra; 9 — a. testicularis sinistra; 10 — v. testicularis sinistra; II — v. testicularis dextra; 12 — ren dexter; 13 — v. renalis dextra; 14 — a. mesenterica superior; 15 — gl. suprarenalis dextra; 16 — v. suprarenalis dextra
Артериальное кровоснабжение каждого надпочечника осуществляется верхней, средней и нижней надпочечниковыми артериями, аа. suprarenales superior, media et inferior, из которых верхняя является ветвью нижней диафрагмальной артерии, средняя — ветвью брюшной аорты, нижняя — первой ветвью почечной артерии.
Венозный отток происходит по v. suprarenalis (v. centralis), выходящей из ворот надпочечника, расположенных на его передней поверхности. Левая надпочечниковая вена впадает в левую почечную, правая — в нижнюю полую или в правую почечную вену.
Иннервация осуществляется от надпочечниковых сплетений, которые формируются ветвями чревного, почечных, диафрагмальных и брюшного аортального сплетений, а также ветвями чревных и блуждающих нервов.
Надпочечниковые сплетения занимают промежуточное положение между чревным сплетением и надпочечниками и отдают к последним до 35-40 ветвей.
Отток лимфы направлен к лимфатическим узлам, расположенным вдоль брюшной аорты и нижней полой вены.
Мочеточники, ureteres
Мочеточник (ureter) представляет собой гладкомышечную полую несколько сплющенную трубку длиной 26-31 см, соединяющую почечную лоханку с мочевым пузырем. Он состоит из трех частей: одна расположена в забрюшинном пространстве, pars abdominalis, вторая — в подбрюшинной клетчатке малого таза, pars pelvina, и третья, самая небольшая, лежит в стенке мочевого пузыря, pars intramuralis.
Мочеточник имеет три сужения. Верхнее находится у его начала, у выхода из лоханки. Здесь его диаметр составляет 2-4 мм. Среднее сужение (до 4-6 мм) располагается в месте пересечения мочеточником подвздошных сосудов и пограничной линии. Нижнее (до 2,5- 4 мм) — непосредственно над местом прободения мочеточником стенки мочевого пузыря.
В местах сужений чаще всего происходит задержка отходящих из лоханки мочевых камней.
Между сужениями расположены расширения: верхнее до 8-12 мм в поперечнике, нижнее — до 6 мм.
Проекции. На переднюю стенку живота мочеточник проецируется в пупочной и лобковой областях, по наружному краю прямой мышцы живота. Задняя проекция мочеточника, т. е. проекция его на поясничную область, соответствует вертикальной линии, соединяющей концы поперечных отростков поясничных позвонков.
Мочеточник, как и почка, окружен листками забрюшинной фасции, fascia extraperitonealis, и клетчаткой, paraureterium, расположенной между ними. На всем протяжении мочеточник лежит забрюшинно.
Синтопия. Идя вниз, в направлении снаружи внутрь, мочеточник пересекает большую поясничную мышцу и n. genitofemoralis.
Этой близостью к нерву объясняется иррадиация болей в паховую область, мошонку и половой член у мужчин и в большие половые губы у женщин при прохождении камня через мочеточник.
Правый мочеточник располагается между нижней полой веной изнутри и caecum и colon ascendens снаружи, а левый — между брюшной аортой изнутри и colon descendens снаружи.
Спереди от правого мочеточника располагаются: pars descendens duodeni, париетальная брюшина правого брыжеечного синуса, a. и v. testicularis (ovarica), а. и v. ileocolicae и radix mesenterii с расположенными около них лимфатическими узлами.
Спереди от левого мочеточника лежат многочисленные ветви а. и v. mesentericae inferiores, a. и v. testicularis (ovarica), брыжейка сигмовидной кишки, а выше нее — париетальная брюшина левого брыжеечного синуса.
Мочеточники связаны с париетальной брюшиной довольно прочно, в результате чего при отслаивании брюшины мочеточник всегда остается на ее задней поверхности.
При переходе в малый таз правый мочеточник обычно пересекает а. и v. iliacae externae, левый — а. и v. iliacae communes. Контуры мочеточника на этом его отрезке иногда хорошо видны через брюшину (рис. 9.13).
Мочеточник в верхней трети кровоснабжают ветви почечной артерии, в средней — ветви a. testicularis (ovarica). Венозная кровь оттекает по одноименным с артериями венам.
Отток лимфы направлен к регионарным лимфатическим узлам почки и далее к аортальным и кавальным узлам.
Иннервация брюшного отдела мочеточников осуществляется от plexus renalis, тазового — от plexus hypogastricus.
Рис. 9.13. Мочеточники в забрюшинном пространстве: 1 — ren dexter; 2 — a. renalis dextra; 3 — v. renalis dextra; 4 — ureter dexter; 5 — a., v. testicularis; 6 — a. iliaca communis; 7 — a. iliaca interna; 8 — a., v. iliaca externa; 9 — контур мочеточника под брюшиной (тазовый отдел); 10 — a. mesenterica inferior; 11 — n. genitofemoralis; 12 — v. testicularis sinistra; 13 — a. mesenterica superior; 14 — v. renalis sinistra; 15 — v. suprarenalis; 16 — a. suprarenalis; 17 — truncus coeliacus
АНТРОПОЛОГИЯ И ЭТНИЧЕСКАЯ МЕДИЦИНА
© ШЕХОВЦОВА Ю.А.
УДК 611.366:612.014.5
ОСОБЕННОСТИ ПРОСТРАНСТВЕННОГО РАСПОЛОЖЕНИЯ
ЖЕЛЧНОГО ПУЗЫРЯ
Ю.А. Шеховцова
Красноярский государственный медицинский университет им. проф. В.Ф.
Войно-Ясенецкого, ректор — д.м.н., проф. И.П. Артюхов;
кафедра оперативной хирургии и топографической анатомии, зав. — д.м.н.,
проф. П. А. Самотесов.
Резюме. Изучено пространственное расположение желчного пузыря в брюшной полости у взрослых и у плодов. Выявлены конституциональные и возрастные особенности пространственного расположения желчного пузыря и его проекции на переднюю и боковую стенки живота.
Ключевые слова: желчный пузырь, желчного пузыря, форма живота.
Шеховцова Юлия Александровна — ассистент каф. оперативной хирургии и топографической анатомии КрасГМУ; e-mail: uyum@rambler.ru.
Данные о пространственном расположении желчного пузыря в брюшной полости неоднозначны и противоречивы [8,7]. Известно, что у взрослых и новорожденных расположение желчного пузыря в брюшной полости различно [2]. При этом данных о том, как изменяется расположение желчного пузыря у людей с разными конституциональными особенностями в доступной литературе крайне мало [1]. Изучено расположение оси желчного пузыря по отношению к вертикальной линии тела [4]. Однако пространственное расположение желчного пузыря в трехмерной системе координат остается неизученным.
Учитывая противоречивость и недостаток информации, целью исследования стало изучение возрастных и конституциональных вариантов пространственного расположения желчного пузыря в брюшной полости.
Материалы и методы
Проведено лапарометрическое и органометрическое исследование 50 трупов плодов (25 мальчиков и 25 девочек) 21-26 недель и 25 трупов взрослых (15 мужчин и 10 женщин) II периода зрелого возраста.
Для определения размеров передней брюшной стенки использовался плоскостной (фронтальный) метод [6]. У обследуемого в положении лежа измерялись &Б1апс1а Ьюов1агиш (ББе) и &Б1апс1а ЫБртагип (ББб), после чего вычислялся индекс фаса живота (II) [5]: ^(ББс/ОБв) х 100. В зависимости от величины индекса фаса выделялись основные типы форм живота: расширенная вниз (1 < 97,5), овоидная (1 = 97,5-102,5) и расширенная вверх (1 > 102,5).
Пространственное расположение желчного пузыря в брюшной полости определялось с помощью устройства для определения пространственных координат внутреннего органа (рац. предложение № 2213 от 20.12.2002), представляющего собой конструкцию линеек, расположенных в трех взаимоперпендикулярных плоскостях [3]. Для измерения пространственных размеров центр устройства устанавливался на основание мечевидного отростка. Частная система координат для живота образовывалась проведением через нулевую точку трех взаимно перпендикулярных осей: во фронтальной плоскости — справа налево (ось х), в сагиттальной плоскости -снизу вверх (ось у) и в горизонтальной плоскости — спереди назад (ось 2). Трехмерные координаты желчного пузыря определялись в 2 контрольных точках: в области наиболее выступающей точки дна желчного пузыря и в месте отхождения пузырного протока (в точке на висцеральной поверхности желчного пузыря). Далее по полученным данным вычислялась длина проекционной оси и углы наклона желчного пузыря в трех плоскостях.
Статистическая обработка результатов производилась при помощи пакетов программ Ms Excel 2007; Statistica V.6.0 (StatSoft). Нормальность распределения в пределах выборки определялась по критерию Колмогорова-Смирнова, с построением гистограммы и наложением нормальной кривой. Сравнение средних проводилось с помощью критерия Стьюдента (t) для независимых выборок. При множественном парном сравнении признаков использовалась поправка Бонферрони. В случае непараметрического распределения применялся T-критерий Манна-Уитни при сравнении двух групп и критерий Крускала-Уоллиса — при сравнении трех групп признаков. Сравнение выборочных долей проводилось с использованием z-критерия. Корреляционный анализ проводился с помощью вычисления ранговой корреляции Спирмена (rs). Принимались во внимание уровни значимости: р<0,05, р<0,01, р<0,001.
Результаты и обсуждение
В результате проведенного исследования установлено, что у трупов людей II периода зрелого возраста чаще остальных выявляется расширенная вверх форма живота. Данная форма наблюдается в 64% случаев, что в 5,7 раза чаще, чем овоидная, и в 2,7 раза чаще, чем расширенная вниз форма живота. Соотношение форм живота составляет 5,3:1:2 соответственно. У плодов также чаще остальных выявляется расширенная вверх форма живота. Данная форма встречается в 90% случаев, что в 45,0 раз чаще, чем овоидная (p<0,001), и в 11,3 раза чаще, чем форма живота расширенная вниз (p<0,001). Соотношение форм живота у плодов составляет соответственно 45:1:4. Следовательно, у трупов взрослых в 1,4 раза реже, чем у плодов выявляется форма живота расширенная вверх (p<0,05). В то же время овоидная форма живота у взрослых выявляется в 6,3 раза чаще, а расширенная вниз — в 3,2 раза чаще, чем у плодов.
У всех обследованных дно желчного пузыря во фронтальной плоскости (относительно оси абсцисс х) располагается латеральнее начала пузырного протока, в сагиттальной плоскости (относительно оси ординат у) — ниже и в
горизонтальной плоскости (относительно оси аппликат 2) — поверхностнее него (табл. 1).
Таблица 1
Пространственные координаты желчного пузыря в брюшной полости относительно основания мечевидного отростка, см, (М±т)
В обеих возрастных группах выявлены конституциональные особенности расположения желчного пузыря. В частности, у взрослых с увеличением индекса фаса живота дно желчного пузыря смещается латерально (г8=0,41). Причем это преимущественно связано с увеличением ё181апйа Ьюо81агиш (г8=0,42) и не связано с величиной &81апйа ЫБртагиш (г8=0,20). Так, при форме живота расширенной вниз дно желчного пузыря располагается на 8,42±1,08 см правее основания мечевидного отростка, при овоидной — правее на 9,67±1,45 см, а при расширенной вверх форме живота — правее на 10,72±0,50 см. В то же время у плодов аналогичные особенности не отмечены.
У взрослых с расширенной вверх формой живота с увеличением ё181апйа Ьюо81агиш увеличивается глубина расположения начала пузырного протока (г8=0,54), что не отмечено у людей с другими формами живота. В то же время у плодов с расширенной вверх формой живота при увеличении ё181апйа Ьюо81агиш увеличивается не только глубина расположения начала пузырного протока (г8=0,42), но данная точка смещается также латерально (г8=-0,47) и вниз (г8=-0,42).
Пространственное расположение желчного пузыря в брюшной полости имеет возрастные особенности. Так, желчный пузырь взрослых отрезком наименьшей длины, равным 5,78±0,45 см, проецируется в сагиттальной плоскости, что в 1,5 раза меньше (р<0,01), чем во фронтальной плоскости и в 1,3 раза меньше, чем в горизонтальной плоскости (р<0,05). У плодов, в отличие от взрослых, желчный пузырь отрезком наименьшей длины, равным 7,90±0,50 мм, проецируется во фронтальной плоскости, что меньше, чем в
сагиттальной плоскости в 1,6 раза и чем в горизонтальной — в 1,5 раза (р<0,01 в обоих случаях) (табл. 2).
Таблица 2
Размеры проекций желчного пузыря в плоскостях, см, (М±т)
Возрастными особенностями отличаются также углы наклона желчного пузыря в разных плоскостях. Так, у взрослых во фронтальной плоскости желчный пузырь ориентирован к оси абсцисс х под острым углом, величина которого колеблется от 6о до 56о и равна в среднем 31о (в среднем 35о у мужчин и 33о у женщин). У плодов в данной плоскости желчный пузырь ориентирован к оси абсцисс х также под острым углом. Величина угла колеблется от 80 до 570, и в среднем равна 45о (у мальчиков в среднем 44о, а у девочек — 46о). Следовательно, у взрослых во фронтальной плоскости желчный пузырь ориентирован к оси абсцисс х под углом в 1,4 раза более острым (р<0,001), чем у плодов (рис. 1).
Рис. 1. Ориентация оси желчного пузыря во фронтальной плоскости у трупов взрослых (а) и плодов (б) (схематично).
В сагиттальной плоскости желчный пузырь взрослых ориентирован к оси аппликат г под острым углом, величина которого колеблется от 14о до 57о и в среднем равна 42о (у мужчин в среднем 40о и у женщин — 46о). У плодов в аналогичной плоскости желчный пузырь ориентирован также под острым
углом, величина которого варьирует от 4о до 56о, и в среднем равна 28о (у мальчиков в среднем 27о, а у девочек — 28о). Следовательно, у взрослых в сагиттальной плоскости к оси аппликат г желчный пузырь ориентирован под углом в 1,5 раза менее острым (р<0,001), чем у плодов (рис. 2)
Рис. 2. Ориентация оси желчного пузыря в сагиттальной плоскости у трупов взрослых (а) и плодов (б) (схематично).
В горизонтальной плоскости относительно оси аппликат г желчный пузырь взрослых располагается под углом, величина которого изменяется от 34о до 57о и равна в среднем 49о (у мужчин в среднем — 48о, а у женщин — 51о). У плодов в рассматриваемой плоскости относительно оси аппликат г желчный пузырь располагается под углом, величина которого колеблется от 4о до 52о и в среднем равна 16о (у мальчиков в среднем 13о, а у девочек — 19о) (рис. 18). Следовательно, желчный пузырь взрослых в горизонтальной плоскости относительно оси аппликат г ориентирован под углом в 3 раза менее острым (р<0,001), чем у плодов (рис. 3).
П _ Л z X k
T’ ‘A L а’^ 16- V 49° ъУ
+
Рис. 3. Ориентация оси желчного пузыря в горизонтальной плоскости у трупов взрослых (а) и плодов (б) (схематично, вид спереди и снизу).
Таким образом, пространственное расположение желчного пузыря в брюшной полости имеет конституциональные и возрастные особенности, что следует учитывать при морфологических исследованиях данного органа, а также в клинике при физикальных исследованиях и интерпретации симптомов.
Yu.A. Shehovtsova Литература
1. Ангилов В.И., Греясов В.И., Хациев Б.Б. и др. Использование анатомо-топографических особенностей проекции желчного пузыря на переднюю брюшную стенку при выполнении холецистэктомии из минидоступа // Вестн. новых медиц. технологий. — 2009. — №3. — С. 9698.
2. Валькер Ф.И. Морфологические особенности развивающегося организма. — Л.: Медгиз, 1959. — 207 с.
3. Горбунов Н.С. Лапарометрическая диагностика. — Красноярск: Сибирь, 2000. — 67 с.
4. Дергачев А.И., Бродский А.Р. Атлас клинических ультразвуковых исследований желчевыводящей системы до и после лапароскопической холецистэктомии. — М.: Триада-Х, 2008. — 176 с.
5. Жуков В.М. Формы живота у взрослых людей разного возраста
// Вопр. клинич. анатомии: матер. науч. конф. — Краснодар, 1971. — С.
63-70.
6. Лаврова Т.Ф. Клиническая анатомия и грыжи передней брюшной стенки. — М.: Медицина, 1979. — 104 с.
7. Николаев А.В. Топографическая анатомия и оперативная хирургия. — М.: ГЭОТАР-Медиа, 2007. — 784 с.
8. Огнев Б.В., Фраучи В.Х. Топографическая и клиническая анатомия. — М.: Медгиз, 1960. — 580 с.
- Авторы
- Файлы
Петренко В.М.
1
1 ФГБОУ ВО «Воронежский государственный педагогический университет»
Желчный пузырь (ЖП) у человека находится на висцеральной поверхности печени, на границе между правой и квадратной долями, причем дно ЖП выступает за нижний край печени (Максименков А.Н. и др., 1972). ЖП иногда бывает расположен глубоко, вдали от нижнего края печени («заднее» положение ЖП) и в этих случаях совершенно прикрыт печенью (Шевкуненко В.Н., Геселевич А.М., 1935). Скрытое положение ЖП характерно для новорожденных (Верещагин Л.Н., 1965) и особенно для эмбрионов человека 7-й нед, когда печень достигает максимального развития и может «сдавить» ЖП вплоть до полной его редукции. ЖП всегда отсутствует у белой крысы. Относительные размеры ее печени больше, чем у человека, начиная с эмбриогенеза, причем за счет разрастания дорсальных отделов.
У морской свинки ЖП большей частью находится на висцеральной поверхности правой доли печени, между краниальной латеральной лопастью и квадратной долей, под правой и левой медиальными лопастями печени. Под давлением левой медиальной лопасти, левой доли в целом квадратная доля лежит косо в толще печени. Дно ЖП у морской свинки всегда выступает на диафрагмальную поверхность печени, на разных уровнях, но всегда находится краниальнее каудального края печени. Можно предположить, что это вызвано более значительным развитием левой доли печени, особенно ее медиальной лопасти.
I вариант: каудальный край левой медиальной лопасти печени достигает границы краниальной и каудальной 1/2 брюшной полости. Дно ЖП определяется на диафрагмальной поверхности правой медиальной лопасти печени, над вырезкой между ее медиальными лопастями, где находится луковица двенадцатиперстной кишки (ДК), явно дорсокраниальнее каудального края печени, краниальная петля ДК большей частью скрыта под ней.
II вариант: каудальный край левой латеральной лопасти печени опускается немного каудальнее границы краниальной и каудальной 1/2 брюшной полости, правая медиальная лопасть печени небольшая. В вырезке между медиальными лопастями печени находится дно ЖП, его тело и шейка – под левой медиальной лопастью. Краниальная петля ДК более длинная и узкая, имеет косопродольную ориентацию, находится левее, между правой медиальной лопастью, с правой стороны, и хвостатой долей печени, с левой стороны.
III вариант – промежуточный: печень ~ II вариант, желчный пузырь ~ I вариант.
Библиографическая ссылка
Петренко В.М. ВИДОВЫЕ ОСОБЕННОСТИ ТОПОГРАФИИ ЖЕЛЧНОГО ПУЗЫРЯ // Успехи современного естествознания. – 2013. – № 7.
– С. 154-154;
URL: https://natural-sciences.ru/ru/article/view?id=32614 (дата обращения: 26.05.2023).
Предлагаем вашему вниманию журналы, издающиеся в издательстве «Академия Естествознания»
(Высокий импакт-фактор РИНЦ, тематика журналов охватывает все научные направления)
УЗИ сканер HS50
Доступная эффективность. Универсальный ультразвуковой сканер, компактный дизайн и инновационные возможности.
Введение
Заболевания желчного пузыря — это особый раздел в современной медицине, которому специалисты уделяют повышенное внимание [1-8]. С одной стороны, патология желчного пузыря (например, полипы), может протекать совершенно бессимптомно, но имеет тенденцию к малигнизации [4-10]. С другой стороны, некоторые заболевания, такие как конкременты желчного пузыря и желчевыводящих путей, сопровождаются сильными приступами болей и могут привести к тяжелым осложнениям. В результате длительного давления камнем на слизистую оболочку пузыря в ней могут возникнуть язвы и пролежни, образоваться дивертикулоподобные выпячивания, внутренние и наружные желчные свищи, перфоративные отверстия с развитием подпеченочного или поддиафрагмального абсцессов, желчного перитонита. Перемещение желчных камней может сопровождаться закупоркой пузырного протока, водянкой желчного пузыря или его эмпиемой. При обтурации камнем выходного отдела общего желчного протока наступает механическая желтуха. Длительное нахождение камня в желчных протоках и присоединение инфекции ведут к развитию холангита. Выпадение крупного желчного камня из желчного пузыря в кишку через образовавшееся соустье может привести к непроходимости кишечника [1, 3, 5-8, 10-12]. Поэтому своевременная диагностика заболеваний желчного пузыря и протоковой системы имеет очень важное значение.
Образование желчи в печени — процесс непрерывный, однако поступление ее в кишечник в норме происходит преимущественно в процессе пищеварения. Это обеспечивается резервуарной функцией желчного пузыря и его ритмическими сокращениями с последовательным расслаблением сфинктера Люткенса и далее сфинктера Одди, расположенного в месте впадения общего желчного протока в кишку (рис. 1).
Рис. 1. Схематическое изображение положения желчного пузыря на висцеральной поверхности печени.
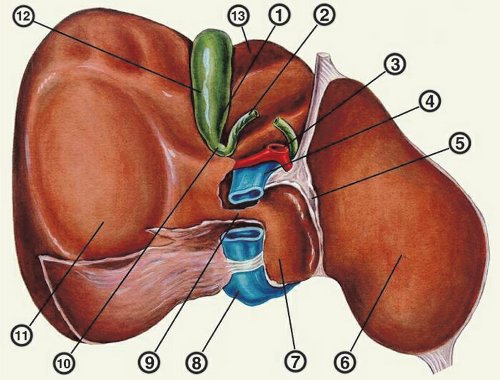
1 — дно желчного пузыря;
2 — пузырный проток;
3 — собственная печеночная артерия;
4 — воротная вена;
5 — желудочно-печеночная связка;
6 — левая доля печени;
7 — хвостатая доля печени;
8 — нижняя полая вена;
9 — хвостатый отросток;
10 — шейка желчного пузыря;
11 — правая доля печени;
12 — тело желчного пузыря;
13 — квадратная доля печени.
Натощак желчный пузырь содержит 30-80 мл желчи, но он может концентрировать печеночной желчи в 5-10 раз больше. При застое желчи в пузыре ее количество может увеличиваться. У женщин желчный пузырь в состоянии функционального покоя имеет несколько больший объем, чем у мужчин, но сокращается быстрее. С возрастом сократительная функция желчного пузыря снижается.
Ультрасонография является одним из самых информативных и доступных инструментальных методов диагностики заболеваний желчного пузыря [4-10].
Акустические свойства ультразвука позволяют выявлять мельчайшие эхогенные структуры, находящиеся в желчном пузыре.
С помощью УЗИ значительно сокращается время диагностического поиска. В отличие от компьютерной томографии (КТ) и магнитно-резонансной томографии (МРТ) при УЗИ врач-исследователь сам непосредственно участвует в получении изображения, что имеет свои плюсы и минусы. Положительной является возможность более целенаправленного и детального исследования изучаемого объекта. Отрицательная сторона — качество изображения и его расшифровка в значительной степени зависят от опыта исследователя и правильности применяемых им методик.
Полипы в желчном пузыре имеются у 6% всего населения. В 80% случаев полипы в желчном пузыре отмечаются у рожавших женщин в возрасте после 30 лет. Так как полипы клинически себя никак не проявляют, диагностика их чаще всего случайна и происходит при проведении УЗИ у пациента по совершенно другим причинам [4-10].
Хотя причины появления полипов на стенках в желчного пузыря не установлены, а симптомы неочевидны, известны четыре типа таких образований. Наиболее часто по статистике в желчном пузыре у пациентов сегодня встречаются следующие типы [4, 5, 9].
Воспалительный полип желчного пузыря — является своего рода воспалительной реакцией самой слизистой оболочки желчного пузыря, проявляется у пациента в виде различных разрастаний грануляционной внутренней ткани пораженного органа.
Нередко врачи также ставят диагноз аденомы желчного пузыря. Так происходит потому, что это своего рода доброкачественная опухоль в виде полиповидного разрастания железистой ткани желчного пузыря больного.
Также следует отметить папиллому или полипоз желчного пузыря у некоторых пациентов. Такая папиллома представляет собой доброкачественную опухоль слизистой оболочки пузыря в виде различных по виду и структуре своеобразных папиллом или сосочковых разрастаний.
К самому распространенному типу относят так называемый холестериновый полип желчного пузыря, который представляет собой возвышение слизистой оболочки пузыря с холестриновыми отложениями на ней. Холестероз достаточно часто встречается среди пациентов, направленных на операцию с клиническим диагнозом «полипы» или «полипоз желчного пузыря», по некоторым данным от 42 до 95% случаев.
Ультрасонография является эффективным средством выявления полиповидной формы холестероза [4-10]. Традиционной считается следующая сонографическая характеристика холестериновых полипов: неподвижные гиперэхогенные структуры, которые не дают акустической тени и прикрепляются к стенке желчного пузыря. Контуры таких образований, как правило, ровные, а размеры таких образований различны, чаще не превышают 10 мм (рис. 2).
Рис. 2. Ультразвуковая картина полипов в желчном пузыре.
a) Одиночный полип в желчном пузыре (гиперэхогенное пристеночное неподвижное образование, с ровными контурами, без акустической тени).
б) Одиночный полип в желчном пузыре.
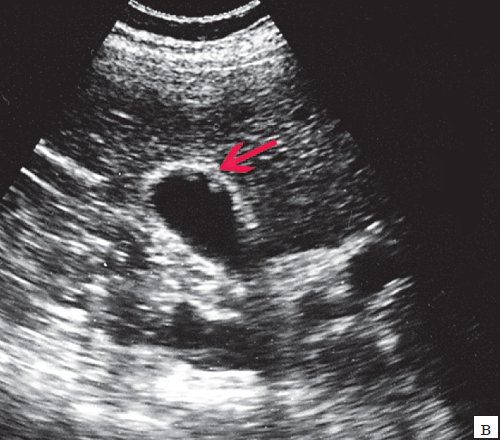
в) Полиповидно-сетчатая форма холестероза, полипы размерами до 5 мм, повышенной эхогенности.
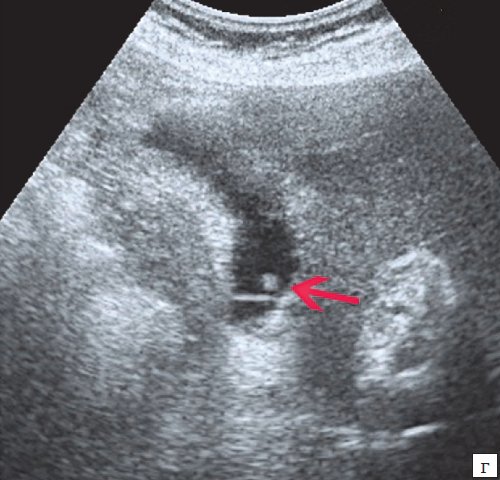
г) Одиночный полип в желчном пузыре.
Однако, по некоторым данным, размеры холестериновых полипов могут быть более 20 мм. Кроме того, полипы больших размеров (в 7% от общего числа) могут иметь пониженную эхогенность и фестончатый контур.
Мелкие холестериновые включения, образующие диффузную сеточку в толще подслизистого слоя размерами 1-2 мм, выглядят как локальное утолщение или уплотнение стенки желчного пузыря и в некоторых случаях (см. рис. 2) вызывают реверберацию (эхографический симптом «хвост кометы»).
При распространенном холестерозе визуализируются множественные гиперэхогенные образования, дающие картину «земляничного» желчного пузыря (рис. 3).
Рис. 3. Ультразвуковая картина полипов в желчном пузыре.
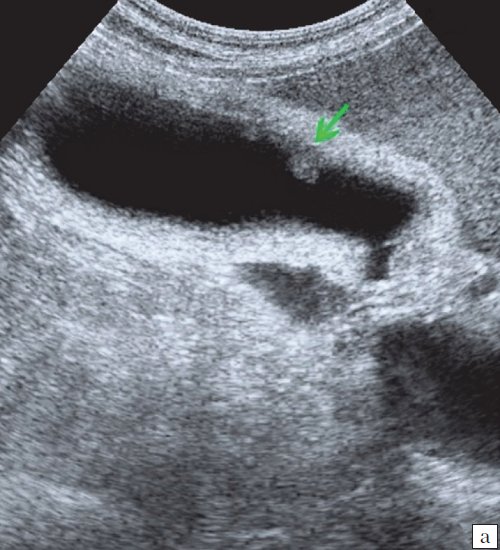
а) Множественные полипы в желчном пузыре, картина «земляничного» желчного пузыря.
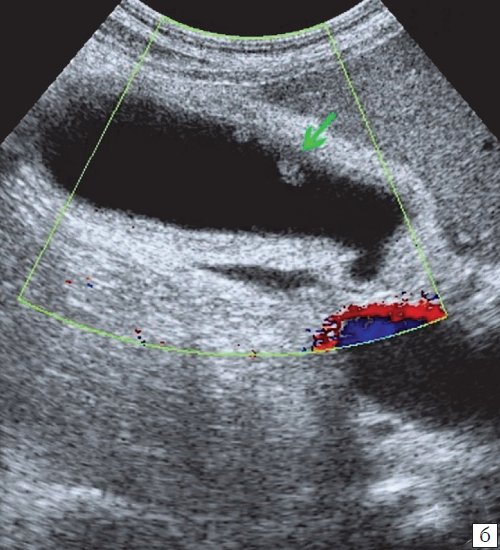
б) В режиме цветного допплеровского картирования кровоток не регистрируется.
Характер ножки полипа традиционно учитывается в онкологической практике как признак, ассоциированный со злокачественной природой образования. Вероятность возможной малигнизации больше, если у него имеется широкое основание, а не тонкая ножка. Однако необходимо принимать во внимание возможность ложноположительной диагностики широкого основания при полипах больших размеров из-за их ограниченной смещаемости в просвете желчного пузыря. Дрожание, напоминающее пламя свечи, наблюдается у полипов небольших размеров и вытянутой формы, и указывает на их тонкую ножку [4-10].
Желчнокаменная болезнь (cholelithiasis; калькулезный холецистит) — заболевание, обусловленное наличием конкрементов в желчном пузыре и желчных протоках. Частота образования желчных камней увеличивается с возрастом, достигая 45-50% у женщин старше 80 лет. У мужчин желчные камни встречаются в 3-5 раз реже, у детей — крайне редко. Только в 20% случаев желчные камни существуют бессимптомно («немые» конкременты) [5].
Существует два основных механизма образования желчных камней: печеночнообменный и пузырно-воспалительный. Печеночно-обменный механизм заключается в формировании желчных камней вследствие таких факторов, как несбалансированное питание с преобладанием в рацио не грубодисперсных животных жиров (свиного, бараньего, говяжьего) в ущерб растительным; нейроэндокринные нарушения, например, связанные с дисфункцией эндокринной системы возрастного характера и гипофункцией щитовидной железы; поражения печеночной паренхимы токсического и инфекционного генеза; гиподинамия и застой желчи. В результате печень продуцирует литогенную желчь, т. е. способную образовывать холестериновые или смешанные камни. При пузырно-воспалительном механизме желчные камни формируются под влиянием воспалительного процесса в желчном пузыре, приводящего к физико-химическим сдвигам в составе желчи (дисхолии). Изменение рН желчи в кислую сторону, характерное для любого воспаления, приводит к уменьшению защитных свойств коллоидов, в частности белковых фракций желчи, переходу мицеллы билирубина из взвешенного состояния в кристаллическое. При этом образуется первичный кристаллизационный центр с последующим наслоением других ингредиентов желчи, слизи, эпителия и др.
Желчные камни — плотные образования, количество которых может составлять от одного до нескольких тысяч, размер — до нескольких сантиметров в диаметре, масса — до 30 г и более. В желчном пузыре чаще встречаются камни округлой формы, в общем желчном протоке — эллипсоидной или продолговатой, во внутрипеченочных протоках ветвистой. В зависимости от состава различают холестериновые, пигментно-холестериновые, холестериново-пигментно-известковые, пигментные и известковые камни; на распиле они имеют пигментное ядро и слоистое строение.
Клиническая картина желчнокаменной болезни многообразна [5-6, 10]. Условно выделяют хроническую болевую, хроническую рецидивирующую, диспептическую, стенокардитическую и ряд других клинических форм. Характерным ультразвуковым признаком конкремента в желчном пузыре является его акустическая тень. Такая тень возникает из-за высокой плотности камня по сравнению с мягкими тканями. Наличие или отсутствие тени помогает отличить камень от полипа желчного пузыря (рис. 4).
Рис. 4. Ультразвуковая картина конкрементов в желчном пузыре.
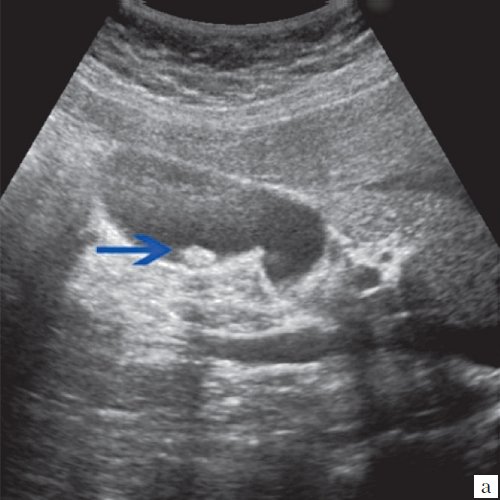
а) Одиночный конкремент желчного пузыря (подвижная гиперэхогенная структура, дающая четкую теневую дорожку).
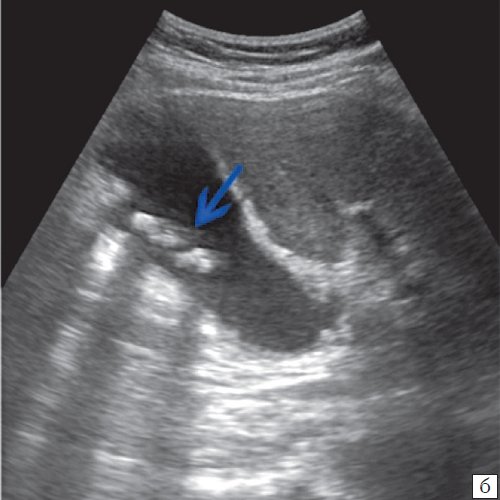
б) Множественные конкременты желчного пузыря.
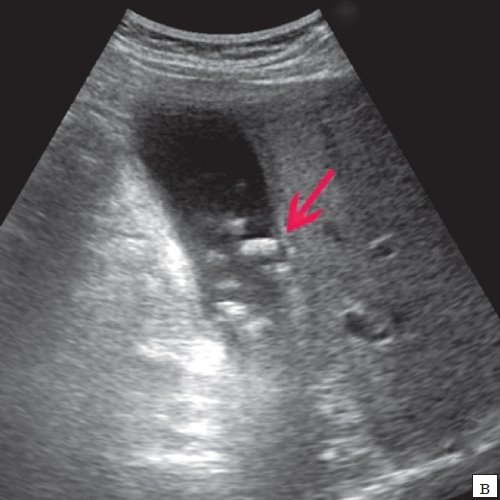
в) Множественные конкременты желчного пузыря, изменение расположения при смене положения тела (подвижность конкрементов).
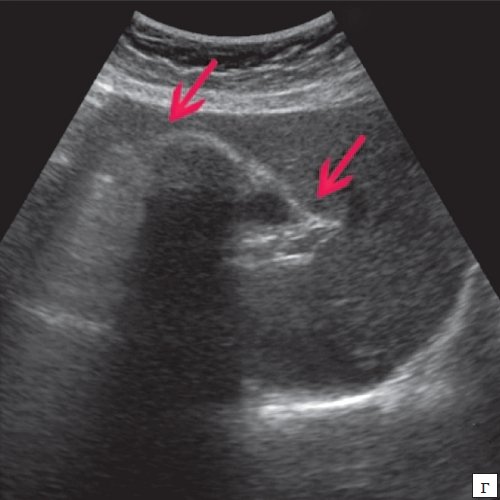
г) Отключенный (полностью заполненный конкрементами) желчный пузырь, уменьшение размеров желчного пузыря (сморщивание).
Холедохолитиаз. Предположить наличие конкрементов в желчевыводящих протоках можно прежде всего на основании классической триады Шарко — боль в верхнем отделе справа или посередине живота, озноб с лихорадкой и желтуха. Однако эта триада встречается только у 30% больных с холедохолитиазом. По данным литературы, примерно 75% больных холедохолитиазом жалуются на боли в правом верхнем квадранте живота или эпигастральной области, а холестатическая желтуха развивается у части пациентов, в 18-84% случаев она имеется в анамнезе или присутствует на момент осмотра [1, 2, 11-13].
Наиболее труден для клинической диагностики бессимптомный холедохолитиаз, который встречается у 19,8% пациентов.
Судьба конкремента в общем желчном протоке может быть разной. Он может вместе с током желчи «проскочить» через сфинктер Одди в двенадцатиперстную кишку (ДПК), не вызвав никаких осложнений. Этот вариант возможен, если конкремент имеет маленький размер (1-3 мм). Другой вариант — вентильный камень (более 3 мм) в холедохе, не мешающий оттоку желчи, но и не выходящий в кишку. Такой конкремент может находиться в холедохе дни, месяцы и даже годы, увеличиваясь в размерах. В конце концов, он закупоривает холедох, вызывая нарушение оттока желчи из печени и/или панкреатического сока из поджелудочной железы. Даже самый маленький камень может вызвать такую закупорку. Блокада общего печеночного протока нарушает отток желчи из печени, развивается механическая желтуха.
Хорошо известные сонографические признаки холедохолитиаза делятся на прямые и косвенные. К прямым ультразвуковым признакам относится расширение холедоха более 7 мм и наличие в его просвете гиперэхогенных структур различного размера, дающих теневую дорожку. К косвенным ультразвуковым признакам относится билиарная гипертензия, увеличение головки поджелудочной железы, наличие изменений паренхимы печени в паравезикальной зоне. Однако локализация камня в интрапанкреатической части холедоха и в ампуле Фатерова сосочка значительно затрудняет его диагностику. Если размеры камня меньше, чем диаметр холедоха, или он частично перекрывает просвет протока, желтуха может иметь ремиттирующий характер. В таких случаях полная обтурация может возникать при перемещении камня по протоку и закупоривании холедоха в местах физиологического сужения. Тогда возникает стойкая билиарная гипертензия с соответствующей клинической картиной желтухи [1-3, 11, 13].
В качестве иллюстрации приводим собственные клинические наблюдения.
Клиническое наблюдение 1
Больная Т., 62 лет, поступила в клинику с жалобами на боли в правом подреберье, пожелтение кожных покровов.
Из анамнеза известно, что в 1991 году больной была выполнена холецистэктомия по поводу желчнокаменной болезни.
При УЗИ органов брюшной полости, выполненном при поступлении, установлено: печень несколько увеличена в размерах, эхоструктура диффузно неоднородна, повышенной эхогенности, визуализируются расширенные внутрипеченочные протоки. Воротная вена 12 мм. Желчный пузырь удален. Общий желчный проток расширен до 15 мм, сужен к терминальному отделу. В просвете общего желчного протока множественные конкременты в диаметре от 8 до 15 мм. Поджелудочная железа нормального размера, контуры ровные, четкие, структура неоднородная, повышенной эхогенности, проток 1 мм. Селезенка нормального размера, структурно не изменена. Селезеночная вена 7 мм. Заключение: состояние после холецитэктомии. Ультразвуковая картина низкого печеночного блока, обусловленного холедохолитиазом (рис. 5).
Рис. 5. Ультразвуковая картина холедохолитиаза.
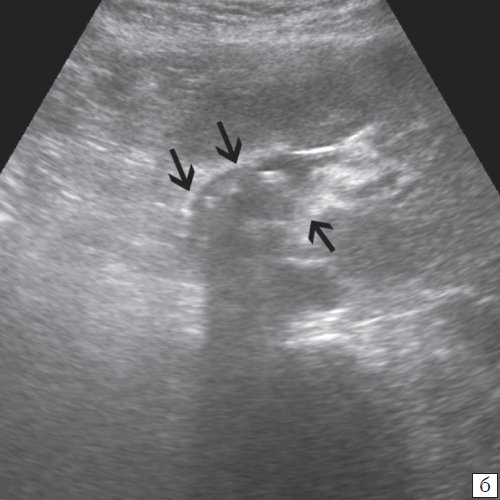
а, б) В просвете общего желчного протока множественные гиперэхогенные структуры различного диаметра, дающие четкую акустическую тень.
Для уточнения диагноза проведена эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ) с эндоскопической папиллосфинктеротомией (ЭПСТ). Устье БДС канюлировано боковым папиллотомом, аспирационная проба положительная, получена мутная желчь. При введении 40 мл контрастного вещества контрастируется расширенный холедох до 25 мм, долевые и сегментарные протоки, множественные округлые подвижные тени конкрементов от 0,8 до 20 мм. Боковым папиллотомом разрез в анатомических пределах 1,0 см. При ревизии общего желчного протока корзинкой Дормиа извлечено 3 конкремента диаметром от 15 до 20 мм, замазкообразная желчь с хлопьями. Сброс контраста в ДПК умеренный. Заключение: холедохолитоэкстракция (рис. 6).
Рис. 6. Эндоскопическая ретроградная холангиопанкреатография.
а, б) Конкременты холедоха. Наличие на фоне контрастной тени общего желчного протока множественных дефектов наполнения, проявляющихся округлыми и полигональными участками просветлений по ходу тени желчных протоков.
Учитывая наличие крупных конкрементов и невозможность удалить все конкременты при ЭРХПГ пациентке проведена холедохолитотомия, холедохолитоэкстракция.
Послеоперационный период протекал без осложнений. В удовлетворительном состоянии больная выписана под наблюдение хирурга по месту жительства.
Клиническое наблюдение 2
Больная Л., 74 лет, поступила в клинику с диагнозом: желчнокаменная болезнь. Хронический калькулезный холецистит. Множественный холедохолитиаз. Механическая желтуха тяжелой степени. Гнойный холангит.
При УЗИ органов брюшной полости установлено: печень несколько увеличена в размерах, контуры ровные, четкие, структура неоднородная, повышенной эхогенности. Воротная вена 12 мм. Расширение внутрипеченочных протоков, долевые 5 мм, общий печеночный проток (ОПП) расширен до 20 мм, просвет представлен структурами по плотности мелких конкрементов, замазки, распространяющиеся на просвет правого долевого протока. Желчный пузырь размером 89×32 мм, стенка — 2 мм, в нем подобные массы. Общий желчный проток — 15 мм, просвет также представлен конкрементами и замазкой. Поджелудочная железа нормального размера, контуры ровные, структура диффузно неоднородная, повышенной эхогенности, проток не расширен. Селезенка нормального размера, средней эхогенности, селезеночная вена 7 мм. Заключение: конкременты желчного пузыря. Ультразвуковая картина низкого печеночного блока, обусловленного холедохолитиазом (рис. 7).
Рис. 7. Ультразвуковая картина холедохолитиаза.
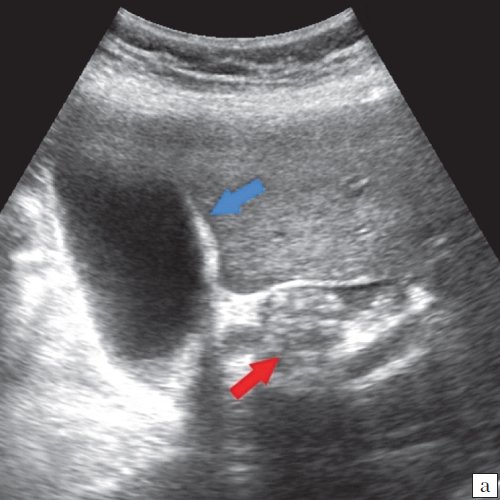
а) Увеличенный желчный пузырь (синяя стрелка), конкременты общего желчного протока (красная стрелка).
б) Множественные гиперэхогенные структуры в просвете общего желчного протока, с четкой теневой дорожкой.
При проведении ЭРХПГ установлено: БДС находится в типичном месте, диаметром 1 см, на дне дивертикул без признаков воспаления, диаметром до 0,4 см. Слизистая над ним гиперемирована. Устье визуализируется. Желчь не поступает. Продольная складка просматривается частично, так как находится практически полностью в дивертикуле. Канюляция БДС боковым папиллотомом. Аспирационная проба положительная. Введено 20 мл контрастного вещества. Контрастирован общий желчный, общий печеночный, долевые печеночные, терминальные отделы сегментарных протоков. В просвете холедоха определяются множественные дефекты наполнения от 0,5 до 2 см, холедох расширен до 2,5 см в диаметре. После ревизии корзинкой Дормиа удалено 4 конкремента по 1 см и множество мелких до 0,5 см. Отток в ДПК восстановлен. На 12 см от папиллы расположен конкремент до 2 см в диаметре, захватить конкремент корзинкой и удалить не удается. Выше уровня конкремента установлен потерянный дренаж. Заключение: холедохолитиаз, холедохолитоэкстракция, гнойный холангит (рис. 8).
Рис. 8. Эндоскопическая ретроградная холангиопанкреатография. Множественные конкременты холедоха.
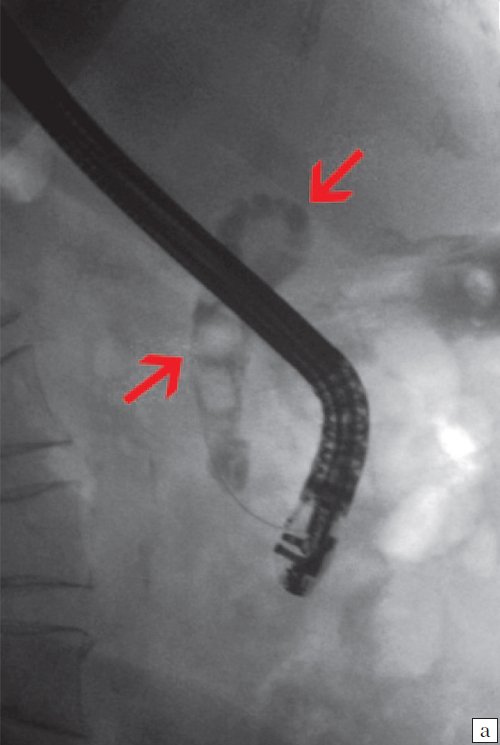
а) Холедох, полностью заполненный конкрементами.
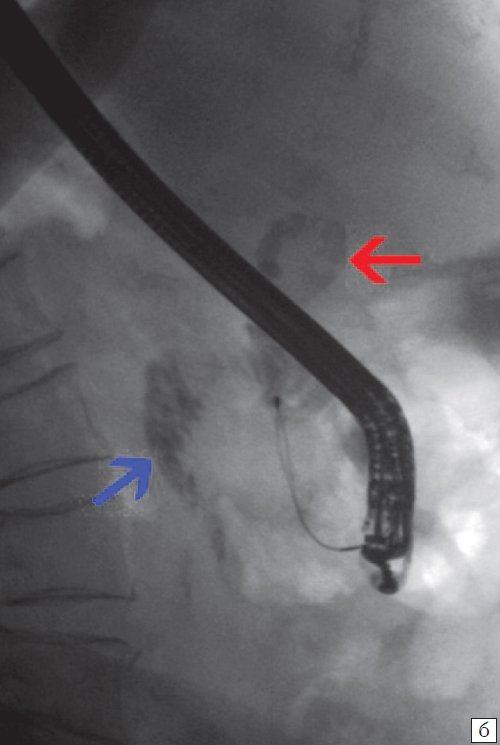
б) Холедох с конкрементами (красная стрелка), сброс контраста в кишку (синяя стрелка).
Учитывая наличие крупных конкрементов и невозможность удаления их при ЭРХПГ, пациентке проведена операция холецистэктомии, холедохолитотомии.
Клиническое наблюдение 3
Больная К., 85 лет, поступила в клинику с жалобами на пожелтение кожных покровов после болевого приступа, установлен диагноз: желчнокаменная болезнь. Хронический калькулезный холецистит. Холедохолитиаз. Механическая желтуха легкой степени тяжести.
При УЗИ брюшной полости установлено: печень нормального размера, структура диффузно неоднородная, внутрипеченочные протоки расширены, долевые до 8 мм. Воротная вена 12 мм. Желчный пузырь размером 100×34 мм, в просвете подвижные конкременты диаметром до 8 мм. Общий желчный проток — 17 мм, в просвете конкремент — до 13 мм. Поджелудочная железа нормального размера, контуры ровные, четкие, структура неоднородная, повышенной эхогенности, проток 1 мм. Селезенка нормального размера, селезеночная вена — 7 мм. Заключение: конкременты желчного пузыря. УЗ картина низкого печеночного блока, обусловленного холедохолитиазом (рис. 9-11).
Рис. 9. Ультразвуковая картина расширения внутрипеченочных протоков, холедоха и правого долевого протока.
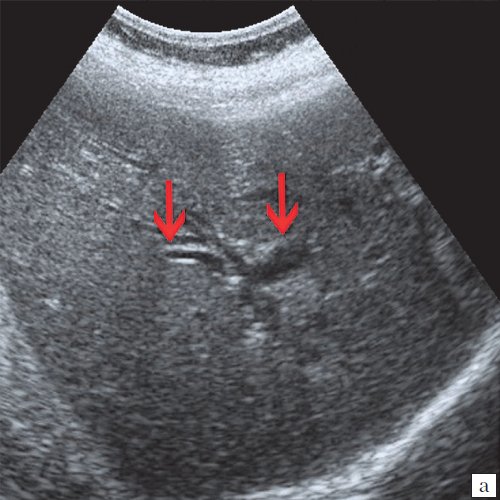
а) Внутрипеченочные протоки.
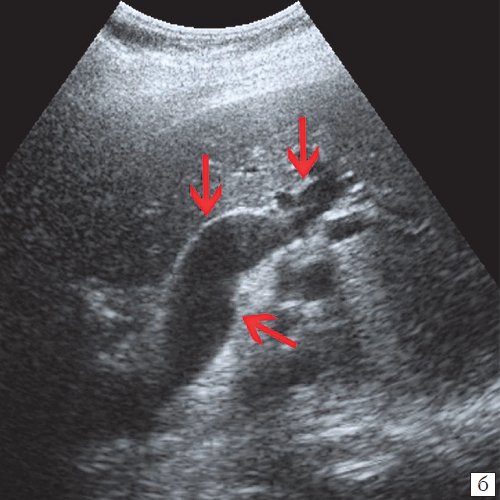
б) Правый долевой проток.
Рис. 10. Ультразвуковая картина конкрементов.
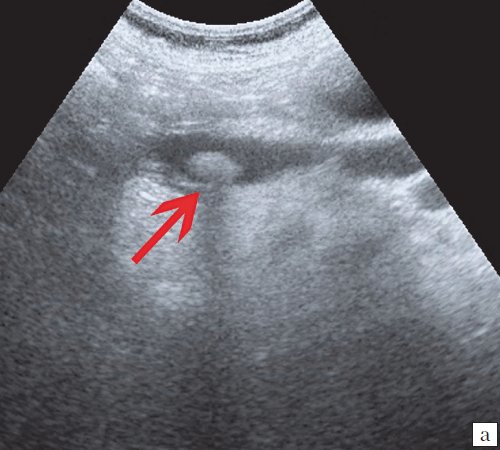
а) В холедохе визуализируется гиперэхогенная плотная структура с четкой теневой дорожкой.
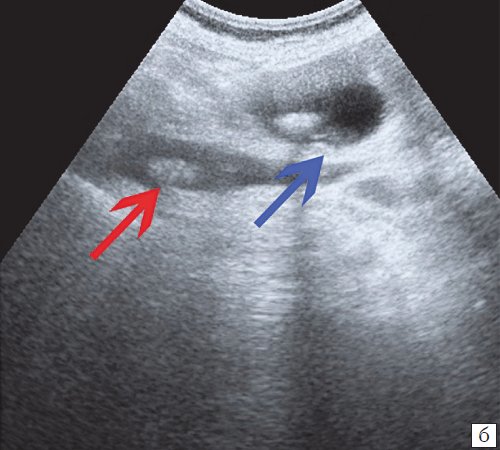
б) Конкременты в холедохе (красная стрелка) и в желчном пузыре (синяя стрелка).
Рис. 11. Ультразвуковая картина конкрементов.
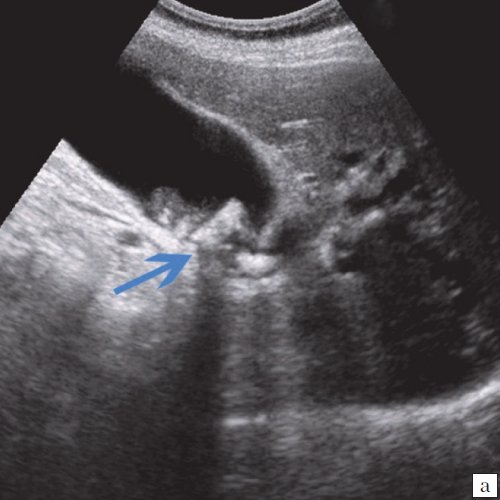
а) Конкременты в желчном пузыре.
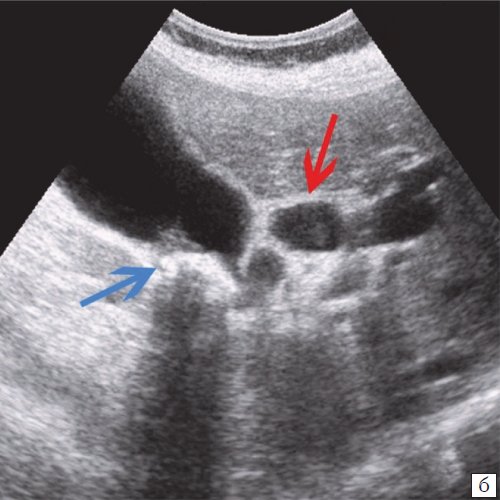
б) Конкременты в желчном пузыре (синяя стрелка) и расширенный холедох (красная стрелка).
С диагностической и лечебной целью проведены ЭРХПГ, ЭПСТ, холедохолитоэкстракция. БДС расположен в типичном месте, размер 0,5 см. Продольная складка напряжена, желчь поступает. Канюляция устья БДС боковым папиллоотомом. Аспирационная проба положительная. Введено 15,0 мл контрастного вещества. Холедох — 1,5 см. В просвете конкремент размером 0,9 см. Продольная складка рассечена на протяжении 1,0 см. При ревизии корзинкой Дормия конкремент удален. Сброс контраста хороший. Заключение: холедохолитиаз, холедохолитоэкстракция (рис. 12).
Рис. 12. Эндоскопическая ретроградная холангиопанкреатография.
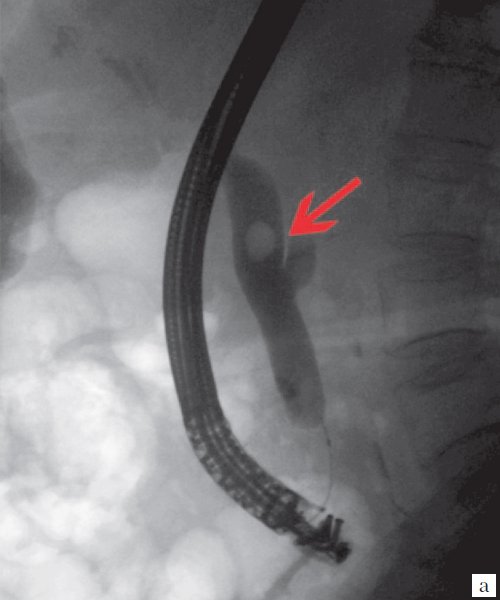
а) Конкремент в холедохе.
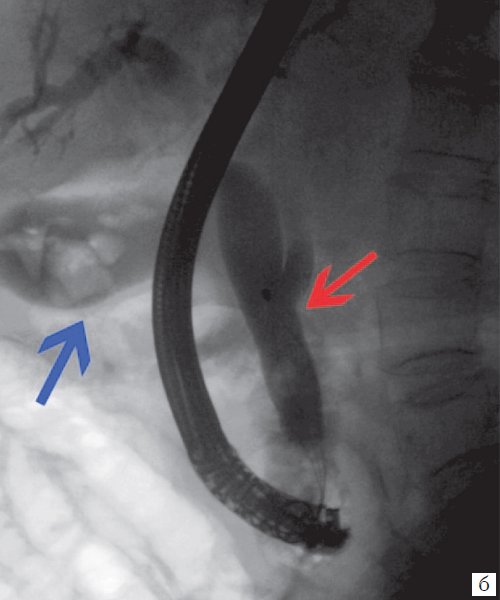
б) Конкременты в желчном пузыре (синяя стрелка), в холедохе (красная стрелка).
Учитывая возраст и соматическое состояние пациентки, оперативное лечение по поводу желчнокаменной болезни было отложено.
Заключение
Таким образом, УЗИ является «золотым стандартом» в определении полипов и конкрементов в желчном пузыре, а также позволяет всегда определить косвенные признаки холедохолитиаза. Что касается наличия прямых признаков холедохолитиаза (определения конкремента в желчных протоках), то здесь более информативным является эндоскопическая ретроградная холангиопанкреатография, которая одновременно является и лечебной манипуляцией.
Литература
- Амосов В.И., Бубнова Е.В., Щетинин В.Н., Мосягина С.Г., Брызгалова C.B., Путилова И.В. Лучевая диагностика мелких конкрементов гепатикохоледоха // Ученые записки Санкт-Петербургского государственного медицинского университета им. акад. И.П. Павлова. 2009. T. XVI. N3.
- Амосов В.И., Бубнова Е.В., Щетинин В.Н. Особенности рентгенологической диагностики мелких конкрементов гепатикохоледоха при эндоскопической ретроградной холангиопанкреатикографии // Материалы 2-го Всероссийского национального конгресса по лучевой диагностике и терапии: сб. научых трудов. Москва. 2008.
- Бубнова Е.В., Щетинин В.Н. Особенности рентгенологической диагностики мелких конкрементов гепатикохоледоха при ЭРХПГ. Материалы научно-практической конференции, посвященной 50-летию городской клинической больницы N20: сб. науч. тр. Санкт-Петербург. 2008.
- Никитина М.Н., Пиманов С.И., Луд Н.Г. Ультразвуковое исследование и тактика ведения пациентов с полипами желчного пузыря // Мед. новости. 2002. N9. С. 62-64.
- Рощинский С.М., Федорук A.M. Внутрипросветные образования желчного пузыря: результаты ультразвуковых исследований // Материалы науч.-практ. конф., посвящ. 10-летию Минск. диагностич. центра. Минск, 1999. С. 77-78.
- Савельев B.C., Петухов В.А., Болдин Б.В. Холестероз желчного пузыря. М.: ВЕДИ, 2002. 192 с.
- Sugiyama М., Atomi Y., Kuroda E. et al. Large cholesterol polyp of the gall bladder: diagnosis by means of US and endoscopic US // Radiology. 1995. V. 196. N2. P. 493-497.
- Seo D.W., Kim H.J., Kim D.I., Park E.T., Yoo K.S., Lim B.C., Myung S.J., Park H.J., Min Y.I. A new strategy to predict the neoplastic polyps of the gallbladder based on scoring system using EUS // Gastrointest Endosc. 2000. V. 52. N3. Р. 372-379.
- Никитина М.Н., Пиманов С.И. Ультразвуковая диагностика холестероза желчного пузыря // SonoAce-Ultrasound. 2004. N12.
- Liu C.L., Lo C.M., Chan J.K.F., Poon R.T.P., Fan S.T. EUS for detection of occult cholelithiasis in patients with idiopathic pancreatitis // Gastrointest Endosc. 2000. V. 51. P. 28-32.
- Бубнова Е.В., Брызгалова C.B., Путилова И.В., Каменская О.В. Лучевая диагностика мелких конкрементов гепатикохоледоха // Материалы IV Всероссийского национального конгресса лучевых диагностов и терапевтов «Радиология-2010». Москва. 2010.
- Поташов Л.В., Щетинин В.Н., Кудреватых И.П., Полиглотгов О.В., Бубнова Е.В. Эндоскопическое лечение осложненных форм холедохолитиаза // Тезисы VI Международного конгресса по эндоскопической хирургии: сб. науч. тр. Москва. 2004.
- Бубнова Е.В. Методика выявления мелких конкрементов гепатикохоледоха при эндоскопической ретроградной холангиопанкреатикографии // Материалы Невского радиологического форума: сб. науч. тр. Санкт-Петербург. 2009.
УЗИ сканер HS50
Доступная эффективность. Универсальный ультразвуковой сканер, компактный дизайн и инновационные возможности.