Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Оглавление:
Прямохождение не только продолжило эволюцию человека, но и спровоцировало многочисленные патологии позвоночника. Тяжёлая нагрузка, неправильная осанка, травмы, инфекции — всё это приведёт к деформации костей спины, в том числе вызовет искривление грудного отдела позвоночника.
Причины деформации позвоночника
Сколиоз — специфическое заболевание, причина которого кроется в строении человеческого тела. Наши предки опирались на все конечности, отчего на нагрузка на позвоночник распределялась равномерно. Прямохождение сместило нагрузку, а физическая работа, травмы и слаборазвитые мышцы усугубили проблему. На искривление грудного отдела позвоночника может негативно повлиять много факторов:
- неправильная осанка в детстве;
- неравномерные нагрузки на одну сторону — например, ношение тяжёлой сумки на одном и том же плече;
- травмы позвоночника;
- инфекционные заболевания и хронические воспаления мышц;
- врождённые аномалии — например, разная длина ног;
- слабый мышечный корсет.
К искривлению приведут хронические стрессы и постоянное нахождение в неудобной позе. Кроме того, некоторые люди к нему наследственно предрасположены.
Симптомы различных видов сколиоза грудного отдела
Искривление костей позвоночника имеет три классификации: по степени тяжести, типу искривления и по направлению изгиба.
По тяжести выделяют четыре степени:
- Сутулость почти не заметна, искривление видно при наклоне и доставляет небольшой дискомфорт.
- Заметная асимметрия позвоночника, искривлённый угол до 25°. Ощущается мышечное натяжение, а боли возникают при долгом нахождении без движения.
- Ярко выраженная деформация груди, заметный межрёберный горб. Чувствуется сильная боль в спине, а у внутренних органов появляются нарушения в работе.
- Появляется перекос туловища и тазобедренных суставов, спина искривлена на 40-80°. Становится тяжело двигаться, возникает вероятность паралича.
По типу искривления выделяют три вида:
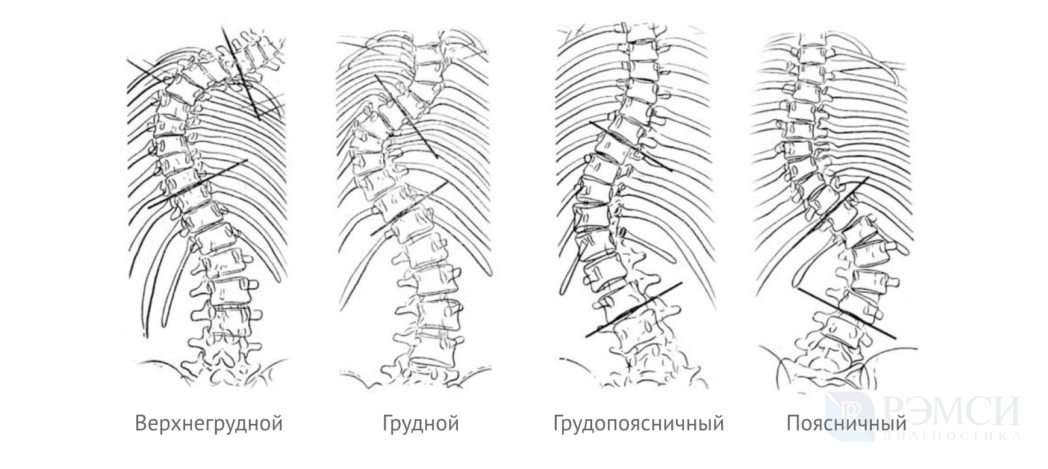
- верхнегрудной — изменения затрагивают шею и верхний грудной отдел;
- грудной — деформируется грудная клетка, появляются спинной и межребёрный горбы;
- грудопоясничный — одновременное искривление грудного и поясничного отделов;
- поясничный — изменения затрагивают только поясничный отдел позвоночника.
По стороне сколиоз грудного отдела делится на право- и левосторонний. Правосторонний обычно доставляет сильный дискомфорт, а левосторонний, наоборот, может долго протекать практически бессимптомно.
Общие симптомы всех степеней и типов сколиоза: боль в спине, асимметрия плеч и сутулость. Однако при развитии заболевания могут появиться такие признаки, как:
- асимметрия лица — при шейных нарушениях;
- затруднение дыхания, проблемы с пищеварением — при высокой степени искривления и давлении на внутренние органы;
- межрёберная невралгия;
- покалывание и слабость в руке.
Как диагностируют искривление грудного отдела позвоночника?
Проблемами спины занимаются несколько врачей. Ортопед и хирург помогут вам при врождённых или приобретённых аномалиях строения позвоночника, а травматолог — при поражениях позвоночника после повреждений спины. Невролог сможет назначить лечение при поражении нервной ткани из-за патологий костей.
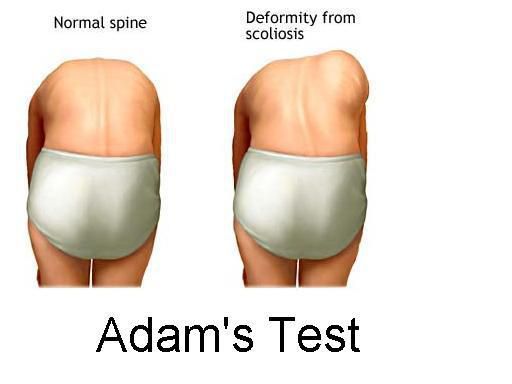
Сколиоз второй степени и выше хорошо заметен при первичном визуальном осмотре в нескольких положениях: стоя, лёжа и при наклоне вперёд.
Для определения степени и вычисления угла наклона вас могут отправить на рентген. Вероятно, посоветуют сделать МРТ грудного отдела позвоночника. Такой снимок не только покажет изменения в костях, но и позволит проверить степень деформированности внутренних органов при высокой степени сколиоза. Похожий результат даст компьютерная томография.
Как лечится сколиоз?
Низкие степени сколиоза исправляются лечебной физкультурой, массажем и плаванием. Часто назначают физиопроцедуры: электрофорез, грязелечение и магнитотерапию.
Тяжёлые формы искривления можно исправить только хирургическим вмешательством.
После проведённого лечения часто назначают применение фиксирующих корсетов. Они позволяют закрепить результат, но их нельзя носить слишком долго.
Как избежать искривления спины?
Как и в случае со многими другими болезнями, сколиоз грудного отдела проще предотвратить. Следить за этим должны в первую очередь родители:
- Не пытайтесь посадить маленького ребёнка раньше, чем он сам попытается это сделать;
- Подбирайте ребёнку мебель по росту, чтобы он всегда сидел с ровной спиной.
Взрослым в профилактике сколиоза поможет здоровый образ жизни:
- Регулярно занимайтесь спортом, много и разнообразно двигайтесь;
- Во избежание нарушений в строении костей следите за рационом питания.
При первых изменениях в осанке или появлении болей в спине незамедлительно обращайтесь к врачу. Искривление первой степени легко вылечить или, по крайней мере, задержать.
Список литературы
- Клинические рекомендации. Травматология и ортопедия детского и подросткового возраста / под ред. С.П. Миронова. — М.: ГЭОТАР-Медиа, 2017.
- А.Н. Бакланов, С.В. Колесов, И.А. Шавырин. Сравнительный анализ результатов лечения пациентов с тяжелыми деформациями позвоночника при использовании винтовых и гибридных металлоконструкций // Травматология и ортопедия России. — 2014.
- Шаповалов, В.М. Деформации позвоночника: учеб. пособие / В.М. Шаповалов [и др.]. – СПб.: Морсар АВ, 2000.
- Morrison W. Everything you need to know about scoliosis // Medical news today. — 2017.
- Reamy, B.V. Adolescent idiopathic scoliosis: review and current concepts / B.V.Reamy, J.B. Slakey // Am. Fam. Physician. – 2001.
Грудной сколиоз
причины, симптомы, методы лечения и профилактики
Грудной сколиоз — искривление позвоночника в грудном отделе, при котором чаще всего также происходит разворот позвонков вокруг своей оси. Патология локализуется в области 1-12 грудного позвонков. Патология может развиться в простой форме или в сложной, когда искривление грудного отдела возникает как компенсация основного патологического изгиба в другую сторону.
Врачи считают патологию идиопатической, но выделяют несколько возможных факторов риска — наследственную предрасположенность, болезни опорно-двигательного аппарата и другие. Лечением патологии занимается врач-ортопед.
Причины грудного сколиоза
В большинстве случаев заболевание считают идиопатическим, то есть установить причины его развития не удается. Врачи лишь предполагают, что патологии могут провоцировать следующие факторы риска:
- неправильная осанка;
- сидячий образ жизни;
- неравномерная нагрузка на мышцы спины и плечевого пояса;
- рахит;
- укорочение ноги на 1,5 см или больше вследствие травмы или другого фактора;
- врождённая атрофия мышц спины;
- опухоли мышечной, костной ткани.
Достоверно установить причины сколиоза грудного отдела позвоночника удается лишь в одном случае: если он развивается как компенсация искривления другого отдела, например, поясничного.
Статью проверил
Кученков А.В.
Ортопед • Травматолог • Хирург • Флеболог • Спортивный врач • стаж 25 лет
Дата публикации: 24 Марта 2021 года
Дата проверки: 28 Января 2023 года
Содержание статьи
Симптомы грудного сколиоза
На начальных стадиях. На позвоночнике есть возвышения и провалы из-за неправильного расположение остистых отростков позвонков, плечи находятся на разной высоте, нижние рёбра также располагаются несимметрично.
На поздних стадиях. У пациента развивается боль между лопатками, становится сложно дышать, появляется межрёберная невралгия, покалывание в одной руке. При правостороннем искривлении развивается болезненность под рёбрами справа, при левостороннем — боль в сердце.
Методы диагностики
Чтобы диагностировать сколиоз и его степень, доктор ЦМРТ проводит осмотр, тест при наклоне, аппаратную диагностику:
К какому врачу обратиться
Если вы заметили искривленное расположение туловища, запишитесь на приём к ортопеду. При необходимости врач привлечёт к терапии профильного специалиста, например, онколога.
Как лечить грудной сколиоз
В зависимости от стадии патологии и общего состояния пациента, в клинике ЦМРТ индивидуально подбирают консервативное или хирургическое лечение:
Последствия
Запущенный сколиоз без помощи врача провоцирует осложнения со стороны опорно-двигательного аппарата, например, межпозвонковые грыжи и дегенеративные процессы в тазобедренном и коленном суставах. Также возможны осложнения со стороны внутренних органов, например, пневмонии, сердечная недостаточность, гастриты и другие болезни.
Профилактика
Следите за осанкой, избегайте травм и своевременно лечите болезни опорно-двигательного аппарата и другие заболевания, которые могут спровоцировать сколиоз.
Статью проверил
Публикуем только проверенную информацию 
Размещенные на сайте материалы написаны авторами с медицинским образованием и специалистами компании ЦМРТ
Подробнее
Понравилась статья?
Подпишитесь, чтобы не пропустить следующую и получить уникальный подарок от ЦМРТ.
Нажимая на кнопку, я принимаю соглашение на обработку моих данных.
Записаться в ЦМРТ
Нужна предварительная консультация? Оставьте свои данные, мы вам перезвоним и ответим на все
вопросы
Оглавление
- 1Причины
- 2Виды
- 3Степени грудного сколиоза и симптомы
- 4Диагностика
- 5Лечение сколиоза грудного отдела позвоночника
Грудной сколиоз, а правильнее сказать, сколиоз грудного отдела позвоночника представляет собой стойкую деформацию позвоночного столба, сопровождающуюся его искривлением на уровне грудного отдела и ротацией позвонков вокруг своей вертикальной оси. Это наиболее часто встречающийся вид сколиотической болезни. При этом впервые он в основном диагностируется еще в детском или подростковом возрасте, когда происходят резкие скачки роста.

Причины
В норме в грудном отделе позвоночника наблюдается незначительный физиологический изгиб – кифоз. Кривизна дуги у здорового человека направлена строго кзади. Она, как и 3 других физиологических изгиба, необходима для повышения способности позвоночного столба переносить приходящиеся на него нагрузки, улучшения его амортизирующих и динамических свойств.
Но в результате действия тех или иных факторов, точное происхождение которых в 80% случаев не удается установить, происходит смещение позвонков из анатомически правильного положения в ту или иную сторону и их разворот (ротация). Сегодня существует несколько теорий, пытающихся объяснить природу этого явления (генетическая, эндокринная и нейромышечная), но исчерпывающих подтверждений ни одна из них пока не имеет.

Замечено, что чаще всего сколиоз развивается у тех, чьи близкие родственники имели аналогичные патологии опорно-двигательного аппарата. Также к числу предрасполагающих факторов относят:
- аномалии развития позвоночника разного характера;
- врожденная слабость мышечно-связочного аппарата, патологии соединительной ткани;
- диспластические изменения в позвонках, спинном мозге, межпозвонковых дисках, провоцирующие нарушение развития позвоночного столба;
- травмы;
- операции на позвоночнике и грудной клетке;
- рахит, туберкулез, остеопороз;
- воспалительные заболевания спинного мозга;
- деформация, укорочение одной из нижних конечностей;
- опухоли позвоночника различного типа;
- склонность сутулиться, сидячий образ жизни;
- неравномерные нагрузки на спину и плечевой пояс.
Превалирование грудного сколиоза над другими видами, в частности поясничным, обусловлено тем, что грудной отдел позвоночника является самым длинным. Он образован 12-ю позвонками и в силу особенностей строения больше подвержен искривлению.
Виды
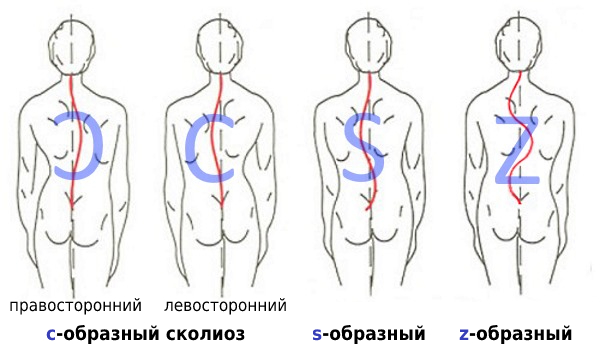
Сколиоз грудного отдела не всегда изолированный. Нередко деформация затрагивает и соседние отделы позвоночника: шейный и поясничный. В результате могут диагностироваться шейно-грудной и грудопоясничный сколиозы. При этом образование одной дуги (С-образный сколиоз) склонно активизировать компенсаторные механизмы, направленные на уравновешивание тела, что приводит к формированию второй дуги. В таком случае уже будет наблюдаться S-образный сколиоз, при котором одна дуга будет основной, а другая – компенсаторной. Крайне редко диагностируется Z-образный сколиоз, при котором наблюдается 3 и более дуг.
На основании причин развития выделяют следующие виды сколиоза:
- врожденный;
- нейромышечный;
- диспластический;
- вторичный;
- идиопатический.
Но поскольку точно установить причину развития деформации позвоночника более чем в 80% случаев не удается, у подавляющего большинства пациентов диагностируется именно идиопатическая форма.
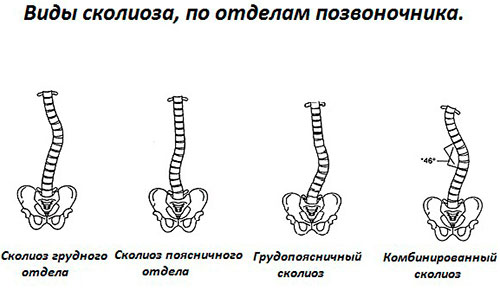
Степени грудного сколиоза и симптомы
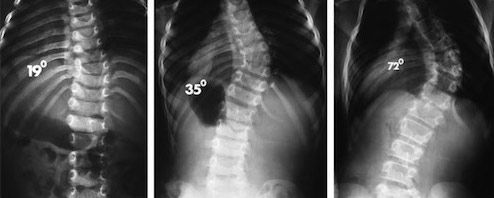
Различают 4 степени грудного сколиоза, среди которых 1-я считается самой легкой. Тяжесть патологии определят на основании рентгеновских снимков, на которых выполняют определенные геометрические построения и точно определяют угол кривизны сколиотической дуги.
- 1 степень – угол составляет до 10°;
- 2 степень – величина угла находится в диапазоне 11—25°;
- 3 степень – угол кривизны 25—50°;
- 4 степень – угол искривления превышает 50°.

Степень сколиоза, как и уровень образования дуги, определяют и характер возникающих симптомов. При патологии 1-й степени зачастую любые нарушения самочувствия отсутствуют, хотя при внимательном осмотре уже можно заметить первые признаки искривления позвоночника:
- незначительную разницу в уровне расположения плеч;
- слабо выраженное выпячивание мышц в области выпуклой части дуги;
- уменьшение выраженности треугольника талии с одной стороны и его углубление с противоположной;
- опущение головы вперед и сутулость;
- отставание лопаток от грудной клетки.
В дальнейшем по мере прогрессирования деформации эти проявления усугубляются, а изменения становятся заметными даже при непрофессиональном осмотре. Обращает на себя внимание асимметрия контуров шеи, более выраженное выпячивание мышечного валика, формирование реберного горба. Это уже может сопровождаться возникновением болей в спине, которые по мере прогрессирования патологии только усугубляются, постепенно лишая больного возможности подолгу стоять, ходить, сидеть и вести нормальный образ жизни.
При 3—4 степени сколиоза наблюдаются грубые деформации корпуса. Серьезное искривление позвоночника провоцирует смещение внутренних органов с естественных мест. В первую очередь страдают легкие, которые сдавливаются другими структурами, что приводит к:
- ухудшению перенесения физических нагрузок;
- одышке, затруднению дыхания;
- хронической гипоксии (кислородному голоданию), что негативно отражается на работе всех внутренних органов и в первую очередь головном мозге;
- дыхательной недостаточности.
Также происходит смещение сердца и сдавление кровеносных сосудов малого круга кровообращения. В результате возрастает кровяное давление в нем, наблюдаются нарушения сердечного ритма, усугубляется одышка, возникают боли в груди разного характера. В тяжелых случаях развивается сердечная недостаточность.
Печень, желудок, поджелудочная железа так же могут смещаться и давить на кишечник. Это провоцирует нарушение процессов пищеварения и нередко приводит к запорам. Нередко наблюдается опущение почек, что отрицательно сказывается на уродинамике и создает предпосылки для развития воспалительных заболеваний (гломерулонефрита, пиелонефрита и т. д.).
Диагностика
Обнаружение признаков грудного сколиоза должно послужить поводом для обращения к ортопеду или вертебрологу. Лучшим вариантом является регулярное прохождение профилактических ортопедических осмотров – раз в год. В таком случае специалист сможет заметить наличие признаков развития искривления позвоночника в грудном отделе на самых ранних этапах развития и подобрать оптимальную тактику лечения. Это послужит залогом снижения риска прогрессирования деформации и эффективного ее устранения.
Задачей ортопеда или вертебролога является выяснение характера имеющихся жалоб и проведение осмотра. В ходе него он обращает внимание на симметричность положения плеч, лопаток, треугольников талии, костей таза. Также он определяет наличие реберного горба, мышечного валика, деформацию грудной клетки, оценивает состояние мышц спины и живота, измеряет длину ног.
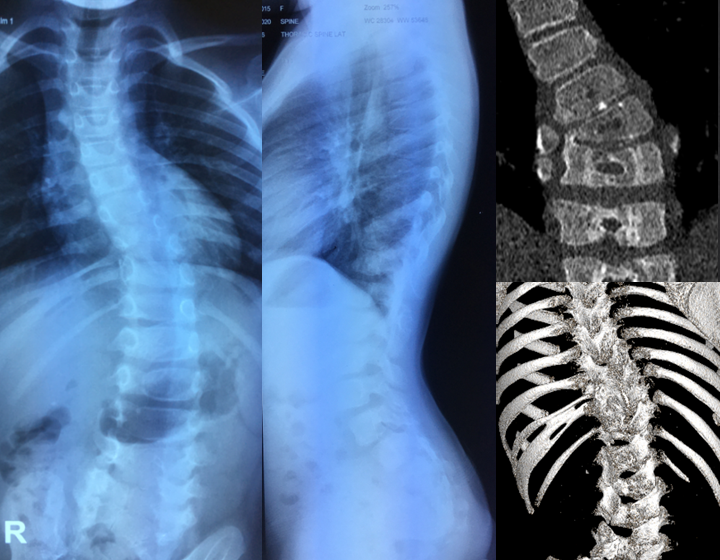
При наличии симптомов грудного сколиоза обязательно назначается рентген позвоночника. Снимки делают в нескольких проекциях, иногда и при определенных укладках. Это позволяет визуализировать положение каждого позвонка, обнаружить признаки их ротации, точно измерить угол сколиотической дуги. В результате определяется степень грудного сколиоза, что позволяет подобрать оптимальное лечение.
В редких случаях дополнительно назначается КТ, МРТ, миелография.
Лечение сколиоза грудного отдела позвоночника
Лечение грудного сколиоза у детей изначально осуществляется консервативно. Взрослым даже с 1—2 степенью искривления позвоночного столба такая терапия не позволит добиться устранения деформации, так как хребет сохраняет пластичность только до 20—24 лет. Поэтому при диагностировании заболевания в более позднем возрасте безоперационными методами можно только остановить его прогрессирование. Но в случае обнаружения патологии в детском или подростковом возрасте, особенно на ранних этапах развития, с помощью консервативных методов удается добиться существенного или даже полного регресса патологических изменений. Но это возможно только при строгом соблюдении врачебных рекомендаций.

Консервативная терапия всегда носит комплексный характер и может включать:
- ЛФК – основа лечения сколиоза любой степени;
- ортезирование – применяется при 2—3 сколиоза и заключается в ношении полужесткого или жесткого корсета, способствующего восстановлению анатомически правильного положения позвоночника;
- физиотерапию – носит вспомогательный характер и способствует улучшению кровообращения, снижению воспаления и улучшению самочувствия;
- медикаментозную терапию – носит симптоматический характер и призвана устранить боли, улучшить кровообращение, предотвратить дегенеративные изменения в межпозвоночных дисках.
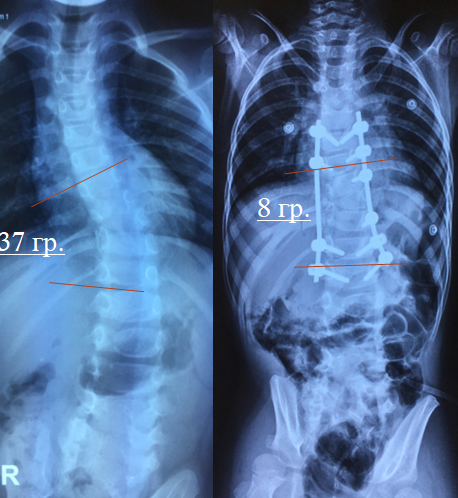
При грудном сколиозе 3—4 степени обычно рекомендуется операция, так как зачастую это сопряжено с существенным ограничением работоспособности, выраженными болями, развитием дыхательной и сердечной недостаточности и других осложнений. Также хирургическое вмешательство может рекомендоваться при 2 степени искривления грудного отдела позвоночника, если наблюдается его агрессивное прогрессирование. Это необходимо для предотвращения возникновения тяжелых осложнений со стороны органов грудной и брюшной полости.
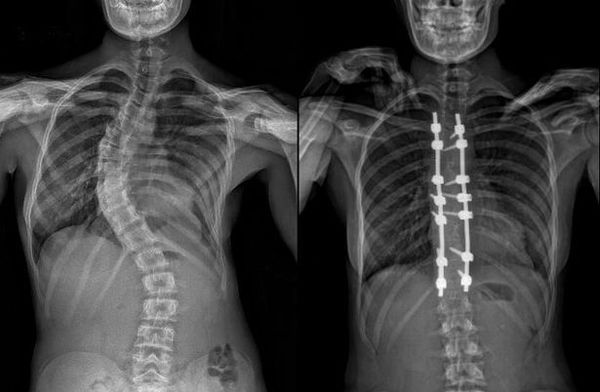
Операция при сколиозе подразумевает установку особых металлоконструкций. Сегодня существует несколько видов таких систем, но суть их применения всегда заключается в уменьшении радиуса изгиба позвоночника и деротации, т. е. развороте позвонков в нормальное положение. При глубоких деформациях полностью исправить ситуацию невозможно, так как это чревато развитием тяжелых неврологических расстройств. Но даже в запущенных случаях достигнутого после операции результата достаточно для устранения болей, выраженной асимметрии тела, психологических комплексов и восстановления нормальной работоспособности.
Дата публикации 16 мая 2019Обновлено 26 апреля 2021
Определение болезни. Причины заболевания
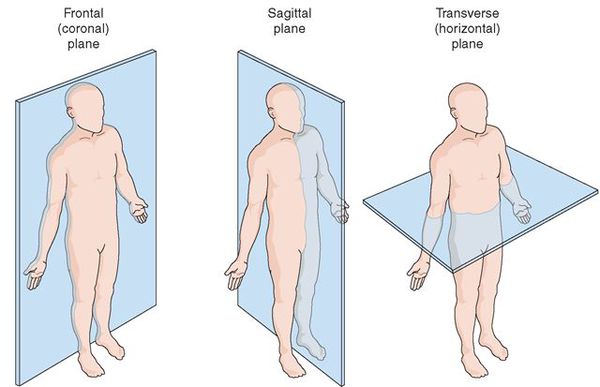
Сколиоз — это сложная деформация позвоночника во фронтальной и сагиттальной плоскостях, сопровождающаяся скручиванием позвонков.
На ранних этапах болезни возникает только боковое искривление, но по мере увеличения степени деформации присоединяется искривление позвоночника в сагиттальной плоскости и нарастает скручивание позвоночника вокруг вертикальной оси (в горизонтальной плоскости).
Все авторы отмечают, что среди девочек частота развития сколиотической болезни значительно больше и по отношению к мальчикам составляет 1:3—1:6. Распространённость сколиоза среди девочек объясняется рядом причин: слабостью мускулатуры в связи с меньшей активностью и подвижностью девочек по сравнению с мальчиками, особенностью гормонального фона, менее совершенным физическим развитием.[9]
Причины возникновения сколиоза:
- врождённые — аномалии развития позвоночника в виде комплектных и добавочных врождённых клиновидных позвонков, асимметричный синостоз (сращение) тел позвонков и поперечных отростков, врождённый синостоз рёбер и т.п.;
- нервно-мышечные — недостаточность и слабость мышечно-связочного аппарата позвоночника, врождённая гипотония (сниженный тонус) мышц на фоне сирингомиелии (хронического заболевания центральной нервной системы), миопатий (хронических прогрессирующих нервно-мышечных заболеваний), детского церебрального паралича (ДЦП), рассеянного склероза и др.;
- синдром-связанные — развиваются на фоне дисплазии соединительной ткани при синдроме Марфана, Эллерса — Данло;
- идиопатические — причины развития не установлены;
- вторичные — развиваются после переломов, операций, рубцовых контрактур (ограничений движений в суставах), хирургических вмешательств на грудной клетке.[12]
Согласно трудам И.А. Мовшовича (1964, 1965, 1969), развитие и прогрессирование сколиотической болезни происходит при реализации трёх факторов:
- наличие диспластических изменений в спинном мозге, позвонках, дисках, которые нарушают нормальный рост позвоночника;
- обменно-гормональные нарушения, которые создают общий патологический фон организма и способствуют проявлению первого фактора;
- статико-динамические нарушения в виде возрастающей асимметричной нагрузки на позвоночник в период роста скелета, что приводит к клиновидному росту позвонков.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы сколиоза
Признаки сколиоза можно обнаружить при осмотре тела в трёх положениях: спереди, сбоку и сзади стоя; при наклонённом вперед корпусе; лежа.
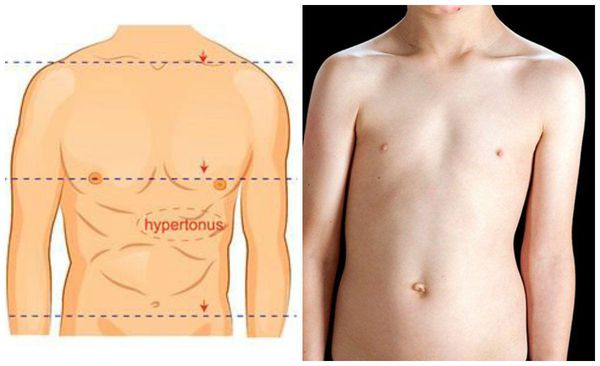
При осмотре спереди обращается внимание на наличие асимметрии лица, контуров шеи и надплечий, треугольников талии, асимметричного расположения сосков. Также отмечают деформацию грудной клетки и наклон туловища в сторону.
При осмотре сбоку определяется искривлённая осанка и сагиттальный профиль позвоночного столба, наличие кифотического (искривления кзади) или лордотического (искривления кпереди) компонентов деформации позвоночника.
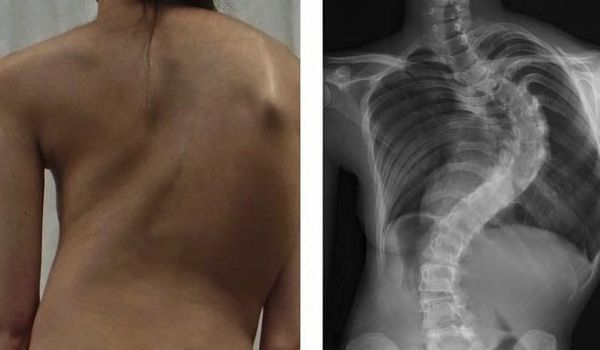
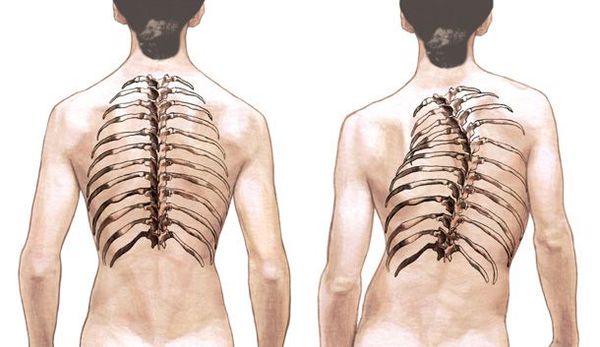
При осмотре сзади выявляется боковое отклонение линии остистых отростков позвоночника, наличие рёберного горба, поясничного валика. Рёберный горб (гиббус) образуется при деформации грудной клетки вследствие искривления и ротационного смещения позвоночника вокруг продольной оси в грудном отделе. Задний (дорсальный) рёберный горб всегда расположен на выпуклой стороне искривления, бывает пологим и остроконечным.
Поясничный мышечный валик на выпуклой стороне искривления возникает в результате того, что поперечные отростки в процессе скручивания и вращения позвонков приподнимают длинные мышцы спины. Именно они образуют под кожей выпячивание, которое представляет собой чётко очерченный и хорошо контурирующийся под кожей округлый валик, расположенный паравертебрально (вдоль позвоночника). Появление такого симптома свидетельствует об искривлении позвоночника вдоль вертикальной продольной оси и является проявлением торсии (поворота) тел позвонков. По мнению Мовшовича, в этом понятии следует различать два элемента: деформацию позвонка вследствие асимметричного роста отдельных его частей и поворот-скольжение одного позвонка относительного соседнего в сочетании с поворотом всей сколиотической дуги в сторону выпуклости деформации. Наличие торсии позвонков появляется после развития искривления во фронтальной и сагиттальной плоскости и свидетельствует о прогрессировании сколиотической болезни. Гиббус и мышечный валик лучше всего определяются в позе Адамса — при наклоне тела вперед.
Также оценивается подвижность позвоночного столба, паравертебральная болезненность при пальпации, длина нижних конечностей, перекос крыльев таза. Последний симптом определяется в положении стоя по уровню расположения гребней подвздошных костей и часто связан с длиной нижних конечностей — при укорочении одной из них отмечается разный уровень стояния крыльев таза.
Длина нижних конечностей, то есть расстояние от передневерхней ости (костного выступа) подвздошной кости до наружной лодыжки, в норме должна быть одинаковой. Измерение длины конечностей проводят лежа на спине, ноги вместе. Оценивается длина ног по сопоставлению лодыжек при условии, что кончик носа, пупок и место соединения стоп находятся на одной прямой линии.[6][9]
Патогенез сколиоза
В настоящее время выяснение этиологии и патогенеза сколиоза происходит вокруг структурных элементов позвоночного столба, спинальной мускулатуры, коллагеновых структур, эндокринной системы, вестибулярного аппарата и генетической предрасположенности.
Актуальны несколько теорий этиологии идиопатического (неясного происхождения) сколиоза, а именно генетическая теория, эндокринная, нейромышечная.
Однако, несмотря на большое количество исследований и выдвигаемых теорий, до настоящего времени нет окончательных механизмов наследования идиопатического сколиоза и ясности о влиянии гормонального профиля на развитие заболевания.
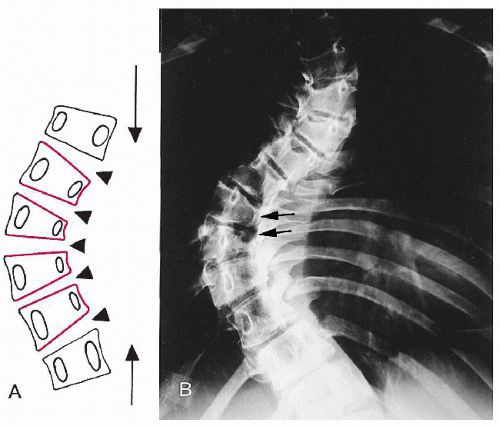
В грудном отделе по мере формирования грудной кривизны и торсии происходит смещение тела грудного позвонка в выпуклую сторону дуги искривления. Вследствие этого передняя поверхность грудных позвонков обращена в сторону выпуклости дуги, корень дужки на выпуклой стороне удлиняется, позвоночное отверстие расширяется на выпуклой стороне и выглядит более узким на вогнутой. Позвонки становятся клиновидно деформированными. Клиновидная деформация происходит и с межпозвонковыми дисками, на вогнутой стороне они значительно сужены и подвергаются глубоким дистрофическим изменениям.
При сколиозе позвоночник меняет положение и форму: поперечные отростки на выпуклой стороне отклоняются кзади и становятся более массивными. Суставные отростки на вогнутой стороне принимают более горизонтальное положение, их суставные фасетки (дугоотростчатые сочленения, соединяющие между собой позвонки в заднем сегменте) расширяются. На прилежащих участках дужек формируются новые сочленяющиеся поверхности. Остистые отростки грудных позвонков также отклоняются в выпуклую сторону, полудужка выпуклой стороны укорочена по сравнению с полудужкой вогнутой стороны.
Серьезные изменения претерпевает и связочный аппарат: передняя продольная связка по мере развития искривления смещается в выпуклую сторону, где она разволокняется и истончается. На вогнутой стороне часть передней продольной связки уплотняется, становясь более прочной и напряжённой, что способствует дополнительной фиксации деформации.
Позвоночный канал при сколиозе становится неравномерным и сужается на вогнутой стороне кривизны, а на выпуклой расширяется. Дуральный мешок (защитная оболочка спинного мозга) и его содержимое вдавливается в передне-боковую стенку вогнутой части позвоночного канала, отделяясь значительной прослойкой эпидуральной клетчатки от выпуклой поверхности кривизны стенки позвоночного канала. Дуральный мешок может быть фиксирован к вогнутой костной стенке позвоночного канала фиброзными сращениями и имитировать утолщение твёрдой мозговой оболочки по вогнутой поверхности кривизны.
Значительные изменения происходят с рёбрами и грудной клеткой в целом на выпуклой стороне кривизны во фронтальной, сагиттальной и горизонтальной плоскостях. Рёбра расположены более вертикально и могут накладываться друг на друга, расширяются межрёберные промежутки, ребро в области своего угла деформируется, и так формируется горб. По вогнутой стороне кривизны рёбра сближаются, между ними могут произойти фиброзные сращения, межрёберные мышцы претерпевают крайнюю степень дегенерации.[2][4][8][9]
Классификация и стадии развития сколиоза
В этиологической классификации выделяют следующие группы сколиозов:
- Группа врождённых сколиозов — деформация развивается из-за грубых аномалий развития позвоночника в виде клиновидных позвонков, полупозвонков, синостоза рёбер, поперечных отростков и др.
- Группа нейромышечных сколиозов — развиваются на почве миопатий, ДЦП, сирингомиелии, рассеянного склероза, травмы спинного мозга и др.
- Группа сколиозов на почве дисплазии соединительной ткани — синдром Марфана, синдром Эллерса — Данло.
- Группа сколиозов посттравматического происхождения — развиваются после переломов, операций, на фоне рубцовых контрактур (ограничений движений в суставах) после ожогов, гнойных осложнений и хирургических вмешательств на органах грудной клетки.
- Группа сколиозов на почве контрактур внепозвоночной локализации.
- Группа сколиозов на фоне редко встречающейся патологии — сколиозы вследствие остеомиелита, метаболических заболеваний (гомоцистинурия, несовершенный остеогенез), опухолей.
- Группа неструктурных сколиозов — постуральные (осаночные), истерические (напоминают осаночный сколиоз, но могут спонтанно исчезнуть и рецидивировать), анталгические (рефлекторное искривление позвоночника во фронтальной плоскости с гипертонусом мышц поясницы и грудной части спины), воспалительные и др.
Отдельной группой стоят идиопатические сколиозы, причина развития которых не установлена и диспластические виды сколиозов, в основе которых лежат врождённые особенности строения пояснично-крестцового отдела позвоночника, например:
- spina bifida posterior — незаращение дужки позвонка;
- люмбализация — первый крестцовый позвонок частично или полностью отделяется от крестца, формируя дополнительный поясничный позвонок;
- сакрализация — пятый поясничный позвонок полностью или частично срастается с крестцом и др.
В 80 % случаев врачи сталкиваются в повседневной практике именно с этой формой болезни.[2][6][7][9]
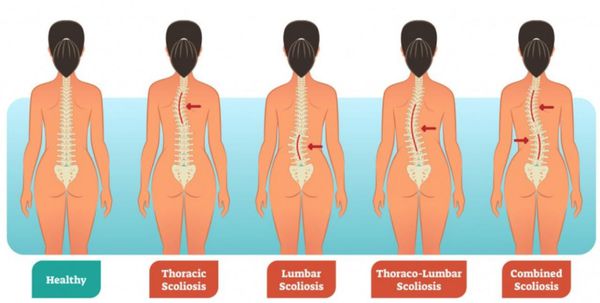
Виды сколиозов по локализации первичной кривизны:
- шейно-грудной (или верхнегрудной);
- грудной;
- грудо-поясничный;
- поясничный;
- комбинированный, или S-образный, когда возникают две первичные дуги искривления.
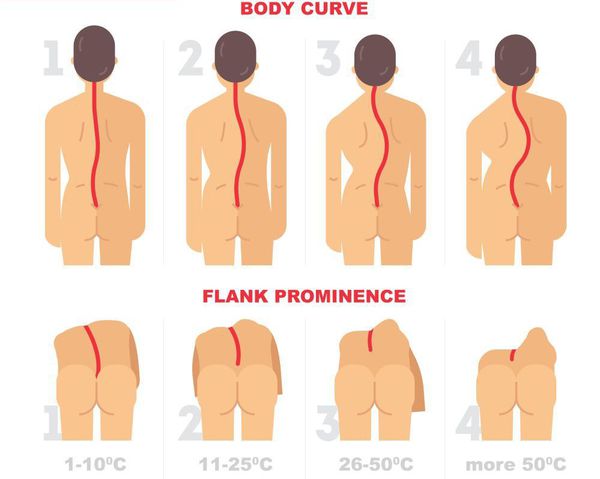
Рентгенологическая классификация по В.Д. Чаклину:
- 1 степень. Угол сколиоза 1°-10°;
- 2 степень. Угол сколиоза 11°-25°;
- 3 степень. Угол сколиоза 26°-50°;
- 4 степень. Угол сколиоза > 50°.
Классификации сколиоза по форме искривления:
- С-образный сколиоз (с одной дугой искривления);
- S-образный сколиоз (с двумя дугами искривления);
- Z- образный сколиоз (с тремя и более дугами искривления).
Формы сколиоза по изменениям статической функции позвоночника:
- компенсированная (уравновешенная) — когда при грудном сколиозе развивается компенсаторное противоискривление в поясничном отделе;
- некомпенсированная (неуравновешенная) — когда сколиотическое искривление присутствует только в грудном или только в поясничном отделах позвоночника.
Осложнения сколиоза
Формирование и прогрессирование такой сложной патологии позвоночного столба неизбежно влечет за собой деформацию грудной клетки, нарушение правильного взаиморасположения органов грудной и брюшной полости и приводит к функциональным нарушениям многих систем организма. Помимо этого сопровождается выраженным косметическим недостатком.
Прогрессирующее искривление позвоночника наиболее часто вызывает:
- Изменения анатомии и функции органов грудной клетки. Это выражается в уменьшении лёгочной функции и выраженной вентиляционной недостаточности, что приводит к хронической гипоксии.
- Развитие правожелудочковой недостаточности вследствие гипертензии малого круга кровообращения и формирования симптомокомплекса «сколиотическое сердце» (одышка, боль в груди, затруднённое дыхание, обмороки, плохая переносимость любой физической нагрузки, учащённое сердцебиение, боль в области грудной клетки и ощущение давления, боли в спине, онемение конечностей, потливость в ночное время, отёки нижних конечностей, цианоз или посинение губ, холодные ноги и руки).
- Опущение печени и почек в полость малого таза, нарушение функций этих органов и моторно-эвакуаторной функции кишечника вследствие серьёзных нарушений топографии внутренних органов. При выраженных формах сколиотической болезни изменяется форма и положение почек, мочеточники утрачивают свои физиологические изгибы и повторяют дугу искривлённого позвоночника. Все это ослабляет функциональную способность почек, приводит к снижению клубочковой фильтрации и повышению уровня эндогенного креатинина. Может произойти нарушение нормальной уродинамики и развитие воспалительных заболеваний мочевыделительной системы.
- Дистрофические изменения в межпозвонковых дисках и синовиальных суставах позвоночника. Они развиваются относительно рано и проявляются в виде болевого синдрома, свойственного остеохондрозу с корешковым синдромом или целым рядом других вегетативных симптомов. Всё это значительно снижает остаточную трудоспособность взрослого человека и ухудшает качество жизни
- Тяжёлые спинальные расстройства вплоть до спастических и даже вялых нижних парезов (снижения мышечной силы) и параличей. Происходит это в ряде случаев при расстройствах крово-, лимфо- и ликворообращения, когда возникают застойные явления. Развивается симптомокомплекс функциональной несостоятельности позвоночника в виде нарушения болевой чувствительности корешкового характера, анизорефлексии (неравномерности) сухожильных и периостальных рефлексов, болевой неврологической симптоматики вплоть до нарастающей ишемической миелопатии.
Вследствие всех этих факторов развивается астенизация (истощение) организма и человек может стать инвалидом из-за выраженных функциональных и органических нарушений.[7][8]
Диагностика сколиоза
Для уточнения степени и локализации искривления позвоночника обязательным завершающим методом обследования является спондилография.
Она объективизирует визуальную клиническую картину патологии, показывает состояние росткового костного потенциала и структуральных морфологических изменений искривлённого позвоночника. Рентгенографию обычно проводят стоя в двух проекциях: прямой с захватом крыльев подвздошных костей и боковой. В ряде случаев требуется дополнительное обследование позвоночного столба в прямой проекции лежа и функциональные спондилограммы с боковым наклоном тела.
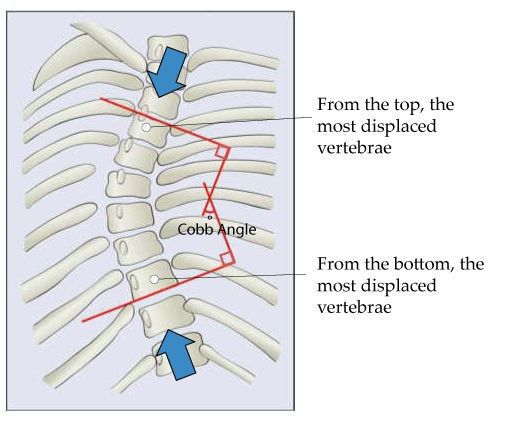
Сначала спондилограммы анализируются визуально, после этого проводится ряд простых геометрических построений для определения величины угла сколиотической дуги. Наиболее распространен способ Кобба (Cobb), при котором определяются крайние позвонки образовавшейся дуги, по краниальной (верхней) замыкательной пластинке верхнего позвонка и каудальной (нижней) замыкательной пластинке нижнего позвонка проводятся две прямые линии. Из них по перпендикуляру восстанавливаются и опускаются прямые, пересечение которых и образует угол, равный величине сколиотической деформации.
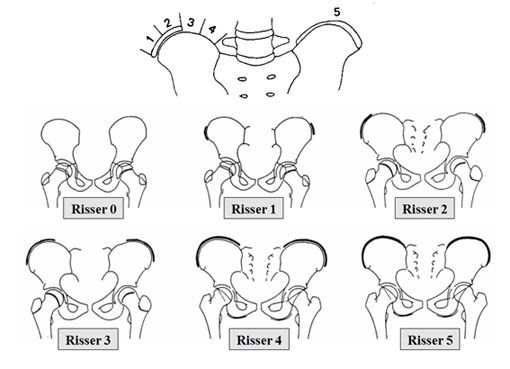
Кроме этого, крайне важно определить наличие поворота позвонков вокруг вертикальной оси позвоночника и оценить степень их ротации (вращения). Также необходимо выявить наличие активной ростковой костной пластичности позвоночника, которая определяется по рентгенологическим тестам Садофьевой от S-0 до S-IV. Локальный возраст при этом оценивается по характеру развития апофизарных зон (зон роста) тел позвонков и зачастую отстает от паспортного возраста у детей при тяжёлых и прогрессирующих формах сколиотической болезни. Помимо этого оценивается тест Риссера по состоянию апофизов крыльев подвздошных костей и процесса их слияния между собой от R-0 до R-V.
По результатам проведенных обследований определяют следующие характеристики:
- вид сколиотической деформации;
- анатомический тип сколиоза;
- параметры деформации, характеризующие степень искривления позвоночника во фронтальной плоскости;
- состояние ростковой костной зрелости позвоночника как одного из важнейших фоновых факторов прогнозирования естественного развития болезни.
При неправильной осанке во фронтальной плоскости рентгенограмма, сделанная в положении стоя, покажет искривление позвоночного столба, однако без признаков патологической ротации тел позвонков, а на рентгенограмме, выполненной в положении лѐжа, искривление будет отсутствовать.[1][3][8]
Лечение сколиоза
Для лечения сколиоза применят консервативные и оперативные методы. Консервативное лечение направлено на коррекцию и стабилизацию искривлённого позвоночника, создание оптимальных условий для роста и развития ребёнка, предотвращение вторичной патологии внутренних органов и профилактику ранних дегенеративных изменений позвоночного столба. В группу консервативных мероприятий входят специальная лечебная физкультура (ЛФК), корсетотерапия и вспомогательные методы.[6][5][8]
Медикаментозное лечение
Если пациент со сколиозом страдает от сильных хронических болей, назначают симптоматическую терапию. Для этого применяют:
- Нестероидные противовоспалительные средства (НПВС). Применяют для устранения выраженного болевого синдрома, вызванного обострением воспалительного процесса.
- Кортикостероиды. Это гормональные препараты с выраженным противовоспалительным эффектом. Обычно их назначают в том случае, если сколиоз беспокоит на фоне обострившегося ревматоидного состояния.
- Хондропротекторы. Это группа вспомогательных препаратов, применяемая в составе комплексной терапии патологий опорно-двигательного аппарата. Однако их эффективность вызывает множество споров и до конца не доказана.
- Препараты кальция. Кальций – это важный строительный материал для костей. При его дефиците в рационе, вещество вымывается из костной ткани, делая её более хрупкой.
- Миорелаксанты. Эти препараты расслабляют напряженные мышцы и позволяет расслабить перегруженную спину.
- Разогревающие мази и гели, улучшающие кровоток.
Хирургическое лечение
В случае продолжающегося прогрессирования сколиоза и отсутствия эффекта от проводимого адекватного консервативного лечения показано проведение оперативной коррекции сколиотической дуги. Подход к оперативному лечению детей с идиопатическим сколиозом должен быть строго индивидуальным. Выбор способа хирургического вмешательства зависит от возраста пациента, степени костной пластичности, тяжести и мобильности деформации позвоночника.[6][10] В последние годы в подходах к выбору хирургической тактики прослеживается тенденция к использованию металлоконструкций с транспедикулярными опорными элементами. Данный вид спинальных систем позволяет добиться большей коррекции искривления при лечении сколиоза у взрослых пациентов, стабильной фиксации в послеоперационном периоде, уменьшить протяженность зоны металлофиксации и способствует истинной деротации тел позвонков на вершине искривления.[1][7][11] Послеоперационный период лечения обязательно включает дыхательную гимнастику, массаж нижних и верхних конечностей, ЛФК, физиолечение. Проводится оперативное лечение в специализированных вертебрологических центрах или больших многопрофильных больницах.
Ортезирование
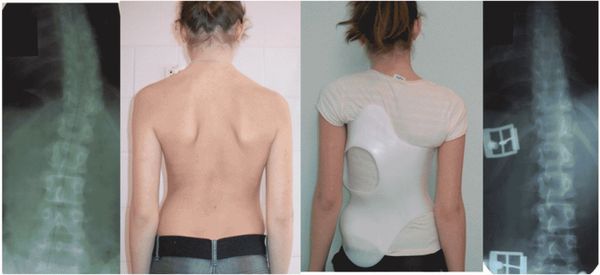
Лечение детей с тяжёлой и прогрессирующей формой сколиоза на фоне продолжающегося роста является сложной медицинской задачей. Оно направлено на сдерживание прогрессирования искривления, стабилизацию деформации и уменьшение исходной дуги сколиоза. В настоящее время корсетотерапия является главным и общепризнанным методом в лечении больных идиопатическим сколиозом 2-4 степени.[4][5][6]
Одним из современных перспективных направлений этого метода является использование специального ортеза — асимметричного активно корригирующего корсета Шено (данная конструкция была разработана Жаком Шено во Франции в 70-х годах 20 века). В основе воздействия корсета лежит давление пелотов на вершину дуги искривления. С вогнутой стороны искривления в корсете имеются пространства (зоны расширения) для движения рёбер при дыхании и смещения тканей и органов, что создает условия для деротации и исправления сколиотической дуги.
Корсетотерапия является показанной и проводится при сочетании определённых клинико-рентгенологических и организационных критериев:
- Сколиотическая деформация с углом основной дуги 20° и более, с вершиной деформации не выше, чем Th6-Th8. На этой стадии болезни утрачены возможности полного исправления имеющейся деформации, нарушены физиологические параметры постурального баланса тела, что повышает риск прогрессирования сколиоза.
- Наличие активной ростковой костной пластичности позвоночника.
- Дисциплинированное соблюдение пациентом лечебного режима ношения корсета до 18-23 часов в течение суток с обязательным контрольным рентгенологическим обследованием и осмотром курирующего ортопеда один раз в 4 месяца.
Лечение корсетом Шено продолжается до 18-20 лет, далее по рентгенограммам оценивается костная зрелость позвоночника и результаты тестов отмены корсета. В случае относительной стабильности деформации позвоночного столба проводят постепенную отмену корсета с сохранением ночного режима ношения до 20-22 лет.[4][5][7]
Тейпирование
Тейпированием называют наложение эластичного пластыря или тейпа на поражённые участки тела. Согласно данным современных исследований, эта методика не оказывает существенного влияния на состояние пациентов со сколизом.
ЛФК
ЛФК является ведущим методом лечения, показана при деформациях до 20°-25° по Коббу. Пациент обучается индивидуальному комплексу ЛФК в условиях специализированного кабинета в поликлинике под руководством методиста или врача ЛФК и ежедневно занимается дома. В этот период очень важна вовлечённость в лечебный процесс всех членов семьи. Двигательная активность детей при начальных степенях сколиоза не ограничивается. Активные игры на свежем воздухе, плавание, ходьба на лыжах способны стабилизировать деформацию.[8][1]
Массаж и физиотерапия
Лечить сколиоз можно такими методами как — физиотерапевтические процедуры, приёмы ручного массажа, точечный массаж и другие мануальные техники. Эффективны такие методики, как электрофорез с сосудорасширяющими препаратами, парафино-озокеритовые аппликации, грязелечение, гидромассаж, магнитотерапия, лазеротерапия, ультразвук, амплипульс, электростимуляция паравертебральных мышц. Эти процедуры помогают нормализовать нейротрофические процессы в позвонках и окружающих тканях, улучшить местное кровообращение позвоночника и спинного мозга на вершине искривления. Электрофорез с препаратами кальция способствует минерализации позвонков.[1][2][3][4][5][6][8]
Особенности лечения у детей и подростков
В детском и подростковом возрасте, когда болезнь чаще всего дебютирует и активно прогрессирует, лечение сколиоза может вызвать трудности. Это связано с психологическими проблемами, такими как отсутствие самокритичности ребёнка, отсутствие болевых ощущений, низкая мотивация к лечению и к сохранению определённого образа жизни. Вся ответственность за создание лечебно-охранительного режима лежит на родителях, ближайшем окружении ребёнка, медицинских и школьных работниках. Для успешности лечения сколиоза очень важна правильная мотивация ребёнка, его активное участие в процессе лечения.
Независимо от этиологии сколиоза начальные степени болезни лечатся только консервативно, активное лечение длится до окончания роста скелета, который в норме у мужчин заканчивается к 22-24 годам, а у женщин — на 1-2 года раньше [7].
Прогноз. Профилактика
Прогноз для жизни благоприятный. Тяжёлые прогрессирующие формы болезни приводят к оформлению инвалидности, ограничению трудоспособности пациентов, сужают возможности выбора профессии, затрудняют адаптацию человека в обществе.
Прогноз заболевания зависит от течения болезни. При непрогрессирующих или медленно прогрессирующих формах сколиотической болезни будет эффективно консервативное лечение и не разовьются тяжёлые осложнения со стороны дыхательной и сердечно-сосудистой систем организма. Прогрессирующие злокачественные формы сколиотической болезни, независимо от локализации дуги искривления, плохо поддаются консервативным лечебным мероприятиям и зачастую требуют агрессивной корсетотерапии или хирургического лечения.
Считается, что сколиозы 1 степени могут быть полностью излечимы при соблюдении ряда условий (неотягощённая наследственность, возраст дебюта болезни, физическое развитие ребёнка, возможности и высокая мотивация к лечению и пр.). Чаще всего сколиотическое искривление позвоночника сопровождает человека в течение его жизни, тяжёлые деформации неуклонно медленно прогрессируют (по 0,5°-1° в 1-2 года) в течение всей жизни.
Профилактика сколиоза основана на раннем выявлении заболевания при массовых профилактических осмотрах в дошкольных и школьных учреждениях, пропагандировании здорового образа жизни, соблюдении детьми правильного режима дня, рационального питания и профилактике дефицитных состояний растущего позвоночника.[6][8]
Профилактика сколиотической болезни заключается в рациональном двигательном режиме дня с соблюдением статодинамических нагрузок на растущий позвоночник. Дети должны уметь быстро и качественно выполнять домашние задания, а не сидеть часами над уроками. Необходимы физкультминутки и динамические паузы в процессе выполнения домашних заданий и уроков в школе через каждые 20-25 минут. Крайне важны ежедневные прогулки на свежем воздухе и подвижные игры.[5][8]
Также важна правильная организация рабочего места ребёнка и достаточно яркое освещение. Спать следует на полужёсткой постели и ортопедической подушке с «памятью формы» для полноценной разгрузки шейно-грудного отдела позвоночника во время ночного сна. Питание должно быть полноценным, разнообразным и витаминизированным, обязательно проводится профилактика недостаточности витамина Д в виде ежедневного утреннего приема раствора «Колекальциферола» в дозе 1500 МЕ (до 18 лет).
Осанка ребёнка является фоном, на котором развивается деформация позвоночника. Очень важно формировать стереотип правильной осанки с помощью регулярного проведения теста. Он выполняется стоя у стены и заключается в сохранении одной позы тела в течение 1-2 минут при условии пяти точек контакта тела со стеной на уровне затылка, лопаток, ягодиц, икроножных мышц и пяток.
При частом повторении этого теста формируется «мышечная память» околопозвоночных мышц, способствующая принятию и поддержанию правильной осанки в течение дня.
Сколиоз позвоночника у взрослых
На вопрос отвечает:

Гриценко Константин Анатольевич
Вертеброневролог, мануальный терапевт
Стаж: Более 30 лет
Записаться к врачу
- 1 Что такое сколиоз
- 2 Причины и виды сколиоза
- 2.1 Приобретенные формы сколиоза
- 2.2 Врожденный сколиоз
- 3 Степени и формы сколиоза
- 4 Симптомы
- 5 Диагностика
- 6 Лечение сколиоза у взрослых без операции
- 6.1 Мануальная терапия
- 6.2 Медикаментозная терапия
- 6.3 Ортопедические приспособления
- 6.4 ЛФК и плавание
- 6.5 Физиотерапия
С течением лет диагноз сколиоз ставится все чаще, причем основной процент обнаруженных новых случаев приходится на детей. Ни правильные парты, ни ортопедические матрасы не способствуют существенному улучшению положения дел. Поэтому все чаще во время профилактических осмотров или при обращении пациентов с жалобами на боли в спине диагностируется сколиотическая деформация позвоночника.
Около 30% заболеваний позвоночника у детей приходится на сколиоз.
Чаще всего впервые он обнаруживается в детском или подростковом возрасте, а затем может сопровождать человека в течение всей жизни, если своевременно не были приняты соответствующие меры. Сегодня со сколиозом, особенно на начальных стадиях развития, можно успешно бороться силами консервативной терапии и добиться полного восстановления нормального положения позвоночного столба.
Что такое сколиоз
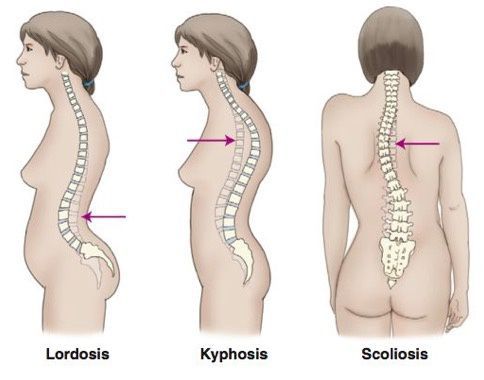
Позвоночник человека условно поделен на 4 отдела: шейный, грудной, поясничный и крестцовый. Каждый из них имеет физиологические изгибы: лордоз (прогиб внутрь) в поясничном и шейном отделах, а также кифоз (выступание наружу) в грудном и крестцовом отделе.
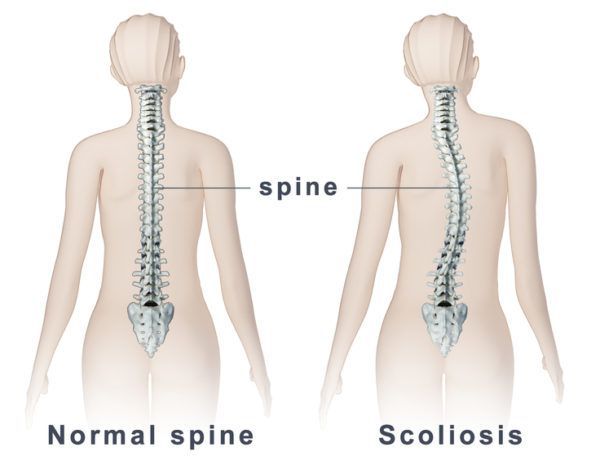
Сколиозом называют стойкую деформацию позвоночника, при которой он искривляется вбок по отношению к центральной оси. При этом деформация затрагивает не отдельный отдел позвоночного столба, а чаще всего каждый из них. Для сколиоза характерно усиление естественного лордоза и кифоза. Также наблюдается поворот тел позвонков, что провоцирует изменение осанки разной степени выраженности, изменение линии плеч, тазовых костей.
В большинстве случаев основное искривление возникает в области поясницы. При этом компенсаторной деформации подвергается и остальная часть хребта. Сколиоз в любой форме приводит к возникновению нарушений в работе практически всех систем организма, так как органы смещаются с естественных положений, что, безусловно, отражается на качестве их функционирования.
Чаще всего сколиоз обнаруживается у детей или уже в подростковом возрасте, т. е. в периоды наиболее активного роста ребенка. Пик скачков роста приходится на 4–6 лет, а также на 10–14 лет. Именно эти периоды считаются наиболее ответственными, поэтому родителям следует не пренебрегать профилактическими медицинскими осмотрами детей в эти важные для правильного формирования позвоночника временные отрезки.
Не стоит путать нарушение осанки со сколиозом. Если в первом случае речь идет о «плохой привычке», то во втором – о заболевании, требующем квалифицированного комплексного лечения.
Деформация позвоночника может развиться и уже во взрослом возрасте, а также прогрессировать. Но чаще она является следствием отсутствия своевременного вмешательства в момент начального формирования, т. е. в детском или подростковом возрасте.
Экспертное Мнение Врача
Чем раньше найдено сколиотическое искривление — тем легче его исправить с помощью комплексов ЛФК, которыми зачастую пренебрегают родители.
Причины и виды сколиоза
Провоцировать деформацию позвоночника может целый ряд факторов. Основное деление на виды обусловлено наличием скручивания позвонков по оси, что становится причиной возникновения других тяжелых деформаций скелета. В таких случаях диагностируют структурную форму сколиоза. Если же подобные изменения отсутствуют, а у больного обнаруживается только боковой изгиб позвоночника в том или ином отделе, говорят о неструктурной форме заболевания, для которой характерно более мягкое течение.
Также различают врожденный и приобретенный сколиоз. Наиболее распространена приобретенная с течением жизни форма, которая может возникать в ответ на действие разных причин.
Приобретенные формы сколиоза
Самым известным и хорошо изученным является так называемый школьный сколиоз. Он возникает в результате:
- продолжительного сидения в неправильной позе;
- дефицита ряда минеральных веществ в организме, необходимых для правильного формирования костей (является следствием несбалансированности питания);
- наличия лишнего веса;
- слабости мышц спины;
- ударов в область позвоночника;
- неравномерного распределения нагрузки на спину, например, ношение рюкзака на одном плече.
Отдельно выделяют неврогенный сколиоз, который возникает в ответ на отклонения в работе нервной системы. Он часто становится следствием:
- ДЦП;
- нейрофиброматоза;
- полиомиелита;
- миопатий разных видов;
- спастического паралича;
- сирингомиелии.
Сколиоз может быть следствием рахита, наиболее характерного для детей раннего возраста. Заболевание обусловлено дефицитом витамина Д в организме, что приводит к снижению тонуса мышц и деформации костей.
Также выделяют статический и функциональный тип сколиоза. Они являются результатом нарушений опорно-двигательного аппарата и воспалительных процессов во внутренних органах соответственно.
Врожденный сколиоз
Иногда патология обусловлена наследственными нарушениями. Это:
- врожденное сращение позвонков между собой или формирование лишних, недоразвитых позвонков;
- сращение ребер;
- нарушения формирования дужек и отростков позвонков.
В таких ситуациях диагностируют врожденный сколиоз. Его обычно обнаруживают еще в течение первого года жизни ребенка. Заболевание прогрессирует медленно.
Рождение детей с патологиями развития может быть спровоцировано перенесением женщиной во время беременности вирусных заболеваний, сильных стрессов или приемом определенных лекарственных средств.
Отдельно выделяют диспластический сколиоз, диагностируемый у детей 3–6 лет. Для него типично присутствие аномалий развития в области крестцового и поясничных отделов позвоночника, что приводит к нарушению протекания обменных процессов, как в самих позвонках, так и в их межпозвоночных дисках. Поэтому заболевание характеризуется быстрым прогрессированием и тяжелым течением. Подобное наблюдается при:
- сакрализации – наследственная особенность, заключающаяся в увеличении числа крестцовых позвонков и уменьшении количества поясничных позвонков);
- люмбализация – так же врожденная патология, при которой, в отличие от сакрализации, наблюдается увеличение количества поясничных позвонков и уменьшение числа крестцовых;
- недоразвитие последнего поясничного или первого крестцового позвонка (L5 или S1);
- незаращение дуг позвоночника.
Сегодня истинные причины развития сколиоза примерно в 80% случаев остаются невыясненными. В таких ситуациях говорят об идиопатическом сколиозе. Он чаще встречается у девочек.
Степени и формы сколиоза
В течение заболевания выделяют 4 степени, описывающие тяжесть искривления хребта:
- 1 степень – позвоночный столб отклоняется от нормальной оси не более чем на 10°. Подобное можно рассматривать в качестве варианта нормы, поскольку сегодня такая деформация присутствует практически у каждого человека. Искривление обнаруживается исключительно с помощью рентгена. Серьезного медицинского вмешательство оно не требует, но все же нуждается в постоянном контроле, чтобы не упустить момент прогрессирования деформации.
- 2 степень – угол отклонения позвоночника составляет 10–25°. Подобные изменения квалифицированный ортопед или вертебролог может заметить уже визуально и рекомендовать пациенту пройти комплексное консервативное лечение для их устранения.
- 3 степень – позвоночник «уходит» в сторону более чем на 25°, но еще менее чем на 40°. При этом уже начинает формироваться сколиотический горб, меняться форма грудной клетки, серьезно нарушаться работа внутренних органов.
- 4 степень – градус деформации превышает 41°. Пациенты испытывают выраженные боли, не могут длительно стоять, сидеть, ходить. Все внутренние органы сильно страдают, формируется крупный горб. Помочь больным в таких ситуациях можно только посредством операции.
Кстати, при 2 и большей степени сколиоза дается освобождение от призыва в ВС РФ.
У 80% больных наблюдается угол искривления позвоночника менее 20°. В таких ситуациях рекомендовано обратить внимание на проблему и принимать меры для ее решения, поскольку с течением лет под действием физических нагрузок и ряда других факторов деформация может усугубляться вплоть до 4 степени. А это сопряжено с мощными болями, необходимостью постоянно носить жесткий ортопедический корсет и острой потребностью в проведении хирургического вмешательства.
В зависимости от того, какие отделы позвоночника вовлечены в патологический процесс и направления искривления, различают 4 формы сколиоза:
- С-образный – позвоночник деформируется дугообразно в одном из отделов, что является зачастую следствием работы компенсаторных механизмов, включающихся, например, при большой разнице между длиной ног. Может быть лево- и правосторонним, но в любом случае принадлежит к числу неструктурных сколиозов, т. е. не сопровождается ротацией позвонков.
- S-образный – проявляется наличием одновременно 2-х дуг, одна из которых присутствует в грудном отделе, а вторая в поясничном. Наиболее типичен для девочек-подростков.
- Z-образный – самая тяжелая форма заболевания, при которой искривление позвоночника наблюдается одновременно в трех его отделах.
- Кифосколиотический – позвоночник деформируется как в боковой проекции, так и во фронтальной. Поэтому искривление в сторону присутствует зачастую в области поясничных позвонков, а искривление вперед или назад – в груди, что приводит к серьезным деформациям грудной клетки и заметной сутулости.
Симптомы
Характер проявлений заболевания определяется его видом, формой и степенью. При сколиозе могут присутствовать:
- головные боли;
- несимметричное положение плеч, лопаток;
- искривление грудной клетки;
- нарушения дыхания, одышка;
- боли в пояснице;
- односторонняя напряженность мышц спины;
- формирование горба;
- изменение осанки, сутулость;
- быстрая утомляемость;
- нарушения работы пищеварительной системы и другие нарушения.
Нередко даже при незначительных изменениях в положении позвоночника возникают острые боли в спине, способные отдавать в конечности и другие части тела. Их причина нередко кроется в ущемлении нервов костными структурами или видоизмененными межпозвоночными дисками. Это приводит к снижению качества проведения биоэлектрических импульсов по нервам от спинного мозга к соответствующим органам.
В результате их работа не может полноценно контролироваться нервной системой, следствием чего становиться возникновение нарушений в их функционировании, а со временем и развитие органических нарушений. Это в комплексе с отрицательным влиянием сколиотической деформации хребта быстро приводит к возникновению заболеваний органов дыхания, сердца, почек, печени, желудка и других органов брюшной полости.
Причем то, какие органы страдают в большей мере, напрямую зависит от того, в каком отделе позвоночника наблюдается искривление и его степени. Так, при деформации грудного отдела позвоночника и ущемлении отходящих на этом участке от спинного мозга нервов могут присутствовать нарушения в работе бронхов, легких, печени, поджелудочной железы, половых органов и пр. Это проявляется:
- одышкой, обструкцией дыхательных путей, регулярными приступами кашля, развитием бронхиальной астмы;
- желтушностью кожи и/или склер;
- аритмией;
- болями в правом подреберье или области желудка;
- повышением уровня сахара в крови;
- нарушением пищеварения, запором или диареей;
- повышенной утомляемостью;
- болями внизу живота;
- нарушением потенции;
- учащением мочеиспускания и т. д.
Диагностика
При возникновении подобных изменений следует обратиться к ортопеду или вертебрологу. Врач проведет полноценный осмотр больного, в ходе которого он обращает особое внимание на:
- длину конечностей и подвижность суставов;
- выраженность кифоза;
- симметричность положения лопаток, треугольников талии, а также плеч;
- состояние грудной клетки и мышц спины;
- подвижность поясницы и выраженность лордоза;
- положение тазовых костей;
- характер расположения внутренних органов.
Полученных в ходе визуального осмотра данных достаточно, чтобы предположить наличие сколиотической деформации. Далее пациенту назначаются для определения формы и степени искривления позвоночника рентгенологическое исследование, КТ и МРТ. Благодаря этим инструментальным методам диагностики удается обнаружить ротацию позвонков, точно высчитать угол искривления по Коббу или Чаклину. В результате специалист получает исчерпывающие данные о характере деформации и может подобрать оптимальную в данном случае тактику лечения.
Лечение сколиоза у взрослых без операции
Бороться с заболеванием консервативными, т. е. безоперационными, методами возможно, только если угол искривления позвоночного столба не превышает 25°(1 и 2 степень сколиоза). В остальных случаях изменения настолько серьезны, что устранить патологию полностью даже хирургическим путем не всегда представляется возможным. Операция способна значительно уменьшить степень искривления и восстановить близкую к вертикальной ось позвоночника, что существенно повышает качество жизни больного.
Таким образом, начинать лечение сколиоза нужно как можно раньше, пока с ним можно справиться без вмешательства нейрохирургов. Итак, если у пациента обнаружен сколиоз 1 или 2 степени, ему показан комплекс индивидуально подобранных мер, которые взаимно дополняют друг друга. Поэтому самовольно исключать любой элемент терапии нельзя. Это приведет к резкому снижению ее эффективности.
Для лечения сколиоза 1 и 2 степени назначаются:
- мануальная терапия;
- медикаментозная терапия;
- использование ортопедических бандажей;
- ЛФК и плавание;
- физиотерапия.
Крайне важно обратить внимание на проблему и начать борьбу с ней до завершения этапа формирования позвоночника, т. е. до достижения 20 лет. В более позднем возрасте все попытки исправить деформацию отличаются значительно меньшей эффективностью.
Мануальная терапия
Мануальная терапия, в отличие от лечебного массажа, подразумевает непосредственное воздействие на позвоночник руками врача. Особенно эффективной в борьбе со сколиозом признана авторская методика академика Анатолия Гриценко. Она подразумевает не только целенаправленное, предельно точное воздействие на искривленные позвонки, но и комплексную работу с позвоночником.
Благодаря авторскому методу Гриценко удается безоперационным путем в достаточно сжатые сроки добиться устранения сколиотической деформации 1 или 2 степени, вернуть позвонки и смещенные органы на их естественные места, а также устранить компрессию нервов и нормализовать тонус мышц спины. Это не только дает хорошие эстетические результаты, но и позволяет избежать развития многих потенциально опасных заболеваний или устранить причину их возникновения. Поэтому проводимая терапия болезней внутренних органов будет значительно результативнее и позволит добиться не только временного улучшения, но и стабильного сохранения полученного положительного результата.
Но сегодня в России только незначительное количество мануальных терапевтов способны проводить действительно эффективные сеансы и правильно воздействовать на позвоночник, а не только на мягкие ткани. При этом методом Гриценко, имеющим более 90 патентов, владеет еще меньшее их число. Поэтому доверять здоровье своего позвоночника или ребенка можно только квалифицированному специалисту. Это позволит получить прекрасный результат, а главное устранить риск развития осложнений сколиоза.
Экспертное Мнение Врача
Статья подробно рассматривает не только патогенез идиопатического сколиоза, но и способы предотвращения этой часто встречающейся патологии (первых трех степеней). Метод Академика А.Г. Гриценко — это уникальный по своей сути способ, который позволяет ускорить процесс восстановления физиологически приемлемой функции позвоночника.
Экспертное Мнение Врача
Чтобы избавиться от сколиоза в зрелом возрасте, необходимо вооружиться терпением, и под наблюдением контролирующего динамику заболевания лечащего врача пройти все ступени лечения, от противовоспалительной терапии (фонофорез, электрофорез) до курса массажа, мануальной терапии и ЛФК.
К тому же, раз в две недели после окончания основного курса проходить корректировочный сеанс массажа и мануальной терапии. Пускать процесс со сколиозом на самотек просто нельзя, потому что нарушение динамического и статического стереотипа может привести к патологическим изменениям органов и систем.
Медикаментозная терапия
Целью медикаментозной терапии является уменьшение болевого синдрома и возникших на фоне сколиоза изменений во внутренних органах. Поэтому для каждого пациента характер лечения подбирается отдельно, нередко с привлечением смежных специалистов (кардиологов, пульмонологов, гастроэнтерологов, урологов и т. д.).
Одними из основных компонентов медикаментозной терапии являются:
- НПВС, обладающие обезболивающими и противовоспалительными свойствами;
- витамины группы В и D, способствующие нормализации нервной проводимости и улучшению состояния костной ткани;
- минеральные добавки, витамин Д, помогающие укреплять костную ткань.
Ортопедические приспособления
Специальные корсеты разной степени жесткости используются для снижения нагрузки на позвоночник и коррекции осанки. Они помогают корректировать положение позвоночника и создавать благоприятные условия для его правильного формирования.
ЛФК и плавание
Лечебная физкультура – неотъемлемый компонент консервативной терапии сколиоза 1–2 степени, особенно у детей. Индивидуально подобранный комплекс упражнений помогает укрепить мышцы спины, которые создают надежную поддержку позвоночнику и препятствуют усугублению деформации.
Часто рекомендуется, как минимум дважды в неделю, ходить в бассейн, поскольку плавание не создает нагрузки на хребет, но эффективно укрепляет мышечный корсет. В результате повышается эффективность сеансов мануальной терапии, и создаются благоприятные условия для выравнивания позвоночного столба.
Физиотерапия
Для повышения эффективности проводимой терапии используются методы физиотерапии. Они способствуют улучшению кровообращения, нормализации тонуса мышц спины и уменьшению болевого синдрома.
Пациентам назначаются курсы:
- ультразвуковой терапии;
- магнитотерапии;
- электрофореза;
- электромиостимуляции;
- гидромассажа;
- тепловые процедуры.
Таким образом, сколиоз 1 и 2 степени успешно можно устранить посредством консервативного лечения. При этом важен комплексный подход, поскольку каждый метод оказывает собственное положительное влияние на состояние позвоночника и внутренних органов, что в сумме позволяет добиться устранения патологии. Но важно как можно раньше заметить отклонения от нормы и тут же начать действовать.
Автор статьи

Гриценко Константин Анатольевич
Вертеброневролог, мануальный терапевт
Стаж: Более 30 лет
Моя авторская методика коррекции сегментарной иннервации помогает восстановить нормальную работу внутренних органов с центральной нервной системой. Более 23 лет я успешно применяю ее в лечении своих пациентов.
Записаться к врачу